Что такое вульвит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симанина С. В., гинеколога со стажем в 22 года.
Вульвит — симптомы и лечение
Что такое вульвит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 22 года.
Над статьей доктора Симаниной Светланы Викторовны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
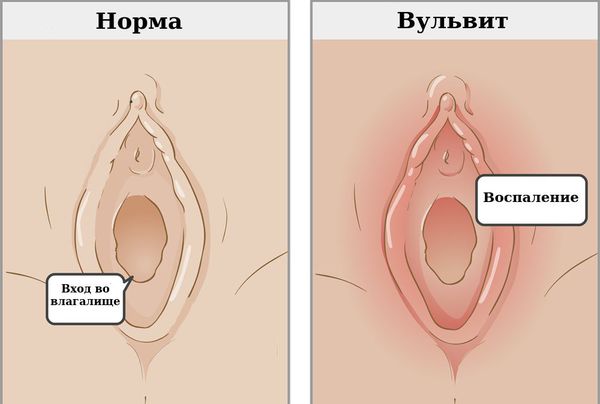
Вульвит — воспаление наружных женских половых органов (вульвы). Как правило, развивается вторично в результате раздражения вульвы патологическими выделениями из влагалища.
Вульвит сам по себе встречается крайне редко, так как для микроорганизмов, вызывающих воспаление, не существует анатомических преград для распространения. Разделение полового тракта на отделы удобно для врачей и физиологов в плане анатомии и локализации. Но для инфекционного агента препятствием может служить только девственная плева, но только до определённого момента. Если девочке, страдающей вульвитом, вовремя не провести гигиенические и лечебные мероприятия, инфекция неминуемо поднимется выше. Чаще всего характерно сочетание вульвита и вагинита (воспаления влагалища). В этом случае ставят диагноз » вульвовагинит «.
Актуальность проблемы воспалительных заболеваний органов малого таза обусловлена прежде всего их высокой частотой (60-65 % в общей структуре гинекологических заболеваний) [10] .
Вульвит бывает первичным и вторичным. Первичный возникает в случае первичного воспаления на вульве, причиной которого может быть нарушение личной гигиены или травма. Чаще наблюдается у девочек, не достигших половой зрелости. Например, при отсутствии гигиены происходит раздражение слизистой вульвы мочой, скоплением слущенных эпителиальных клеток, отделяемым слизистых и сальных желёз. Естественно, такой субстрат является хорошей питательной средой для размножения микроорганизмов. Активируется условно-патогенная флора, и развивается воспаление наружных половых органов — вульвит.
Вторичный вульвит чаще развивается у женщин репродуктивного возраста на фоне генитальных патологий, таких как дистрофия вульвы, бактериальный вагиноз , аллергические вульвиты, рак вульвы, опрелости и авитаминозы. Сюда же можно отнести последствия воздействий лучевой энергии, химических веществ, высоких и низких температур. Вульвит на фоне данных заболеваний является вторичным за счёт присоединения инфекции. Но иногда ставят именно диагноз «вульвит» на основании преобладания клинических симптомов.
Чаще всего причиной возникновения становятся возбудители инфекций: стафилококки, стрептококки и хламидии, грибы рода кандида, трихомонады, вирус простого герпеса, вирус папилломы человека, анаэробные микробы, бледная трепонема (возбудитель сифилиса ), клещ Sarcoptes scabiei (возбудитель чесотки ) и др. В некоторых случаях вульвит может быть аллергической природы. 15-40 % инфекционных поражений вульвы и влагалища обусловлены именно грибковой инфекцией [3] .
Факторы, способствующие развитию вульвита:
- повреждения на коже или слизистой на фоне снижения иммунитета ;
- неправильная гигиена половых органов;
- ношение неудобного нижнего белья или белья из синтетического материала;
- длительный приём антибиотиков;
- гормональные нарушения;
- недержание мочи;
- повреждения кожи при псориазе или повышенной потливости .
Некоторые заболевания, вызывающие воспаление вульвы, стоит рассмотреть подробнее.
Бактериальный вагиноз — заболевание с характерными обильными и продолжительными выделениями из влагалища, которые сопровождаются резким рыбным запахом. Вызывается полимикробной флорой, но в отличие от вагинита при вагинозе нет воспалительной реакции слизистой оболочки влагалища. Частота встречаемости бактериального вагиноза среди небеременных женщин составляет 15-35,5 %, среди беременных — 38 % [13] . Он не передаётся половым путём, хотя существует связь между сексуальным поведением и распространённостью процесса: раннее начало половой жизни, большое количество половых партнёров увеличивает риск развития вагиноза. Специфических возбудителей не существует. В роли этиологического фактора выступают ассоциации анаэробных (не нуждающихся в кислороде) и факультативно-анаэробных микроорганизмов (Mobiluncus spp, Bacteroides spp, Prevotela, Prevotella spp, а также пептококки, пептострептококки, гарднереллы и др.). Важной характеристикой является снижение или полное исчезновение молочнокислых бактерий [8] .
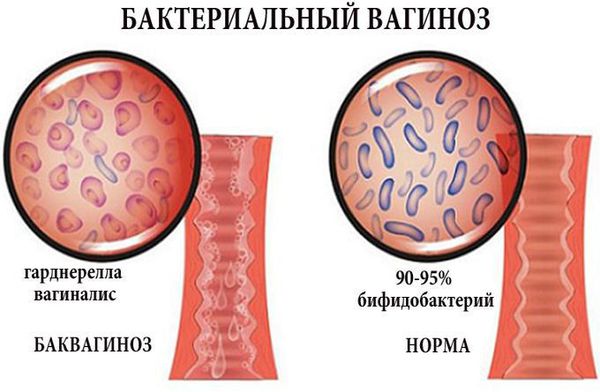
Неспецифический аэробный вагинит — заболевание, при котором в микробиоте влагалища превалируют аэробные (нуждающиеся в кислороде) микроорганизмы: стрептококки, стафилококки и др.
Для женщин пожилого возраста характерно развитие вульвита на фоне дистрофических заболеваний вульвы (вульварная дистрофия). Дистрофия вульвы — это нарушение роста и созревания эпителия, в результате которого на участках его поражения появляются белые пятна. Данная патология развивается на фоне хронического воспаления вульвы, дефицита гормонов, изменения рецепторных реакций, особенно связанных с возрастом. Дистрофия вульвы включает в себя гиперплазию (увеличение объёма), склерозирующий лихен, смешанную форму дистрофии.
Дистрофические поражения вульвы — наименее изученная группа заболеваний женских половых органов. В причинах развития остаётся много нерешённых вопросов. Рассматриваются аутоиммунная, гормональная, генетическая, вирусно-инфекционная и нейро-эндокринно-обменная теории возникновения. Для дистрофических заболеваний вульвы характерен высокий риск малигнизации (трансформации доброкачественных клеток в злокачественные) — 10-35 % [3] .
Что способствует дистрофии:
- Постменопаузальный возраст.
- Хроническая ВПЧ-инфекция или ВПЧ-носительство более 10 лет.
- Хронические воспалительные заболевания внутренних половых органов, такие как цервициты , эндометриты , сальпингоофариты. — предраковый процесс шейки матки.
- Укороченный репродуктивный период (позднее менархе, т. е. первая менструация пришла позже 14-15 лет, ранняя менопауза — менструации прекратились раньше 50 лет).
- Гипоэстрогения — низкий уровень женских половых гормонов, что наблюдается в пременопаузе, при эндокринных заболеваниях, операциях на яичниках.
- Некоторые злокачественные заболевания, при которых проводится лучевая и химиотерапия.
- Сахарный диабет, ожирение .
- Несоблюдение правил личной гигиены.
К разновидностям дистрофии вульвы относится склеротический лишай вульвы (склерозирующий лихен). Может встречаться в любом возрасте. Поражаются большие и малые половые губы, клитор и кожа вокруг анального отверстия в виде «восьмерки». Кожа в области вульвы при лихене тонкая, пергаментообразная, гладкая, блестящая и хрупкая, легко трескается, к ней быстро присоединяется воспаление. Складки уплотняются, клитор закрывается плотными рубцами, вход во влагалище резко сужается, иногда происходит сужение наружного отверстия мочеиспускательного канала. На долю склерозирующего лихена приходится 25 % всех поражений вульвы.
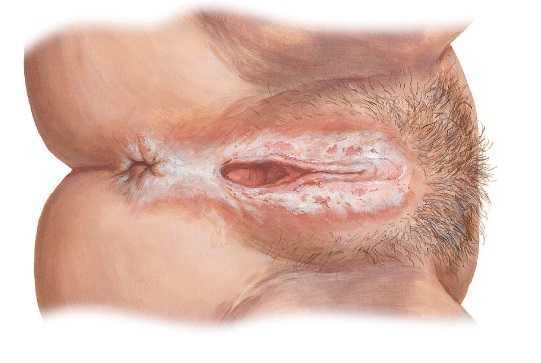
Ведущий симптом — нестерпимый зуд, который усиливается ночью, при физической нагрузке и перегревании, приводит к бессоннице , снижению работоспособности. Из-за изменения в нервных рецепторах вульвы и дисфункциональных нарушений в системе ацетилхолинэстеразы зуд в данном случае является проявлением боли. Дополнительно возникают парестезии ( жжение, покалывание, ощущение «ползающих мурашек»), вульводиния, диспареуния.
В 15 % случаев наблюдается смешанная дистрофия, при которой у пациентки отмечаются как признаки гиперпластической дистрофии, так и участки со склерозирующим лихеном [12] .
Грань между всеми перечисленными состояниями очень тонкая, так как все эти заболевания сопровождаются зудом, микротрещинами, повышенной травматизацией вульвы, расчёсами. Легко присоединяется воспаление вульвы с развитием классической картины вульвита.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы вульвита
Общими характерными симптомами вульвита являются жжение и зуд, болезненность при ходьбе и мочеиспускании.
Признаки острого и хронического воспаления могут отличаться. При остром вульвите покраснение вульвы — главный признак. Кроме того, могут наблюдаться другие симптомы :
- язвы на коже наружных половых органов;
- боль при движении и прикосновениях;
- серозно-гнойные выделения с неприятным запахом;
- увеличение лимфоузлов;
- бессонница и нервозность.
При хроническом течении у пациентки может появиться небольшой отёк, жжение, неприятные ощущения в паху, покраснение кожи. Когда острая стадия проходит, эрозии заживают, меняя форму половых органов. У девочек при хроническом течении могут появиться сращения половых губ — синехии.
Стоит отметить, что из-за широкого применения антибиотиков многие инфекции протекают неспецифично. Из-за этого бывает сложно определить патологию по клинической картине.
Патогенез вульвита
Влагалище не стерильно, в нём обнаруживается около 1500 видов различных микроорганизмов, но в норме преобладают лактобактерии (95-98 %), и в основном они представлены четырьмя видами (из 154 описанных в природе): L. Crispatus, L. Jensenii, L. Inners, L. Gasseri.
Размножение и колонизация лактобактерий зависит от уровня эстрогенов. Согласно теории Шредера — Лейзера, в эпителии влагалища благодаря эстрогенам поддерживается определённый уровень сахаров (гликогена). Лактобациллы питаются гликогеном и затем вырабатывают молочную кислоту и перекись водорода, создавая кислую среду (рН 3,8-4,5). Такой кислотно-щелочной баланс является оптимальным для роста молочнокислых бактерий и губительным для условно-патогенных микроорганизмов. Колонии лактобактерий вместе с продуктами своей жизнедеятельности образуют биоплёнку — гликокаликс, которая выстилает влагалище изнутри и защищает его.
Два вида лактобактерий (L. Crispatus, L. Jensenii) являются перекись-продуцирующими. Другие два вида способны формировать биоплёнки с условно-патогенной флорой, становясь причиной инфекций влагалища. Чаще всего они обнаруживаются у женщин с рецидивирующим бактериальным вагинозом.
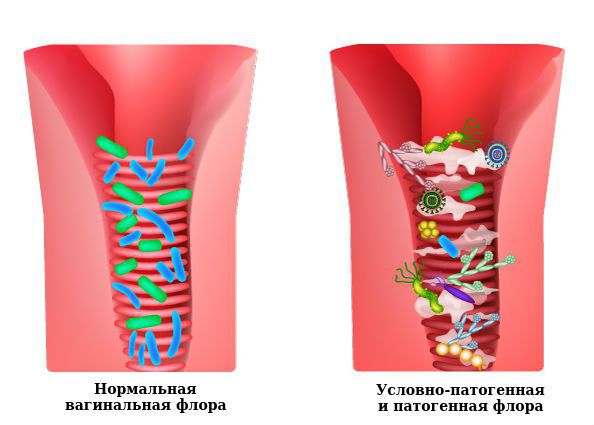
Доля условно-патогенной флоры во влагалище в норме не превышает 2-5 %. Видовой состав и вирулентность (способность вызывать заболевание) этих микроорганизмов будут отличаться у разных женщин, поэтому необходимо помнить, что здоровье влагалища определяется доминированием лактофлоры [12] .
Лактобактерии стимулируют фагоцитарную активность нейтрофилов и макрофагов — способность поглощать и перерабатывать чужеродные агенты. Кроме того, они активизируют синтез интерферонов и секреторного иммуноглобулина А, который находится на поверхности слизистой оболочки и является первой линией защиты от патогенных микроорганизмов. Также защитную функцию выполняет влагалищная жидкость, которая вырабатывается постоянно (0,5-2,0 мл в сутки). Она содержит в себе секрет цервикальных желёз и эндометрия, транссудат кровеносных и лимфатических сосудов, бактерии, лимфоциты, клетки влагалищного эпителия, молочную кислоту. В этой жидкости происходят активные процессы, которые препятствуют развитию инфекций.
К резкому снижению количества лактобацилл могут привести факторы развития вульвита. В этом случае начинает преобладать условно-патогенная и патогенная флора, вызывающая воспаление. Развивается вульвовагинит с характерной симптоматикой.
Воспаление слизистой протекает со сменой трёх последовательно развивающихся фаз:
- Альтерация (повреждение ткани).
- Экссудация (скопление воспалительной жидкости).
- Пролиферация (разрастание ткани).
Повреждение ткани запускает фазу экссудации, при которой появляются все признаки острого воспаления, такие как боль, покраснение, отёк. На этом этапе легко присоединяется микробный агент, так как воспалительная жидкость является прекрасной средой для его размножения.
При длительно существующем вульвите над процессами экссудации начинают преобладать процессы пролиферации. Этот процесс завершается образованием рубцов, особенно если воспаление сочетается с иммунным дефицитом, гипоксией, нарушением нейро-гуморальной регуляции. Всё это приводит к развитию дистрофических заболеваний вульвы с возможной малигнизацией.
Классификация и стадии развития вульвита
Так как вульвит чаще всего развивается в сочетании с вагинитом, целесообразно рассмотреть классификацию вульвовагинита.
По клиническому течению:
- Острый вульвит/вагинит/вульвовагинит.
- Подострый вульвит/вагинит/вульвовагинит.
- Хронический вульвит/вагинит/вульвовагинит.
- Абсцесс и язвы вульвы. Это крайняя степень повреждения вульвы, когда защитные силы организма уже не справляются с действием повреждающего агента. Страдают не только эпителиальные слои слизистой, но и более глубокие, соединительнотканные — дерма.
По причине возникновения выделяют первично-инфекционные и первично-неинфекционные вульвовагиниты.
Первично-инфекционные развиваются под воздействием патогенных микроорганизмов и вирусов :
- Неспецифический (бактериальный) вульвовагинит, вызванный условно-патогенной флорой.
- Специфические вульвовагиниты:
- гонорейный;
- протозойный/трихомонадный;
- хламидийный;
- уреамикоплазменный;
- туберкулёзный;
- микотический;
- герпетический;
- сифилитический;
- папилломатоз и кондиломатоз вульвы/влагалища;
- на фоне детских вирусных инфекций (кори, скарлатины, дифтерии, ветряной оспы);
- неуточнённого генеза.
Первично-неинфекционные развиваются на фоне разных патологий или повреждающих воздействий:
- на фоне хронических воспалительных патологий ЛОР-органов, дыхательной и мочевыводящей систем, дисбактериоза кишечника;
- атопический вульвовагинит (в случае аллергического генеза);
- на фоне экстрагенитальных (негинекологических) болезней: сахарного диабета, гепатохолецистита, лейкоза, гиперкортицизма, дисплазии соединительной ткани;
- на фоне выпадения или снижения функции яичников;
- на фоне механических/химических/термических повреждений вульвы и влагалища;
- на фоне онанизма, глистной инвазии, инородного тела, красного плоского лишая, склеродермии или дистрофии вульвы [4] .
К неопухолевым дистрофическим поражениям кожи и слизистой оболочки вульвы относятся:
- Склерозирующий лишай (крауроз вульвы и атрофический вульвит).
- Плоскоклеточная гиперплазия (лейкоплакия).
- Смешанные формы (атрофические и гиперпластические изменения).
- Другие дерматозы [12] .
Осложнения вульвита
Учитывая, что вульвит — это воспаление, вызванное преимущественно инфекционным агентом, осложнения вульвита взаимосвязаны с теми осложнениями, которые может вызвать данный инфекционный агент.
Если вульвит обусловлен наличием флоры, ассоциированной с бактериальным вагинозом, то для него характерны следующие патологии:
- Акушерские и перинатальные осложнения за счёт влияния инфекционного фактора на эндометрий, шейку матки, плаценту, плодные оболочки. Это хориоамнионит (воспаление плодных оболочек), плацентит (воспаление плаценты), внутриутробное инфицирование плода, пневмония, внутриутробная гибель плода.
- Послеродовые, постоперационные и постабортные септические осложнения, такие как эндометрит, параметрит, пельвиоперитонит, сепсис.
- Бесплодие и неудачи ЭКО за счёт воспалительных заболеваний репродуктивной системы.
- Повышенный риск инфекций, передающихся половым путём. В связи с изменением рН среды влагалища на фоне воспаления слизистая более восприимчива к инвазии попавшего на неё патогенного агента, в том числе и ВИЧ.
- Повышенный риск предраковых и раковых заболеваний шейки матки и вульвы.
При аэробном вульвовагините высок риск воспалительных заболеваний органов малого таза (например цервицитов, вагинитов). Достоверно выше риск дисплазии шейки матки, осложнений беременности на любом сроке в виде выкидышей, замерших беременностей, преждевременных родов. Выше вероятность послеродовых и послеоперационных септических осложнений [10] .
Часто в патологический процесс вовлекается мочевыделительная система, в результате чего развиваются цистит и уретрит. Существует риск восходящей инфекции с развитием плацентита и хориоамнионита во время беременности. Возможна внутриутробная гибель плода.
При кандидозных вульвовагинитах возможное развитие локализованной или диссеминированной формы кандидоза у новорождённого.
Диагностика вульвита
Основные методы диагностики
Микроскопия мазка. Под микроскопом определяются возбудители вульвовагинальной инфекции: кандиды, трихомонады, гонококкки, неспецифическая флора.
Бактериологическое исследование посевов и определение чувствительности к антибиотикам и бактериофагам позволяет высеять возбудителя на питательных средах и подобрать оптимальное лечение с учётом тех препаратов, к которым данный микроб показал отсутствие устойчивости.
Бактериофаги — это вирусы, созданные искусственно в лабораториях. Они способны внедряться в бактериальную клетку, встраиваться в геном и подавлять размножение микробов. Бактериофаги созданы под каждый вид микробов. Существует стрептококковый бактериофаг, стафилококковый, кишечной палочки , а также бактериофаги, характеризующиеся поливалентностью, т. е. способностью поражать разные виды бактериальных клеток. Например «Секстафаг» — препарат, поражающий бактерии стафилококков, стрептококков, в том числе энтерококков, протея, клебсиелл, пневмонии , синегнойной и кишечной палочек. Бактериофаги всё больше и больше находят применение в лечении в связи с нечувствительностью бактерий к антибиотикам.
PН тест проводится с помощью лакмусовых полосок с индикатором кислотности на конце. Он позволяет определить повышение рН.
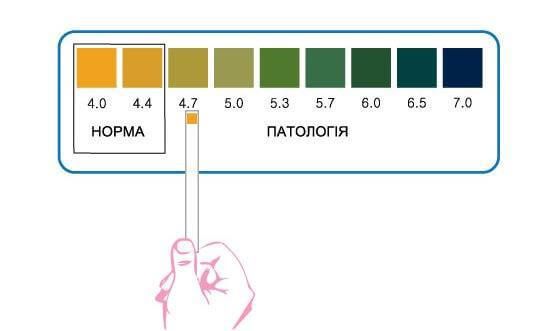
Применяют также аминный тест: каплю выделений из влагалища наносят на предметное стекло, к ней добавляют немного 10 % калия гидроксида. При положительном результате появляется или усиливается «рыбный запах».
Аминный и рН тесты являются диагностическими критериями бактериального вагиноза, при котором количество лактобактерий прогрессивно снижается и происходит изменение рН с кислотного на щелочной. Всё это приводит к размножению кокковой флоры, гарднерелл, атопобиум. PН тест — самый информативный и простой метод офисной диагностики в практике гинеколога. PН-метрия обязательно проводится у всех беременных женщин. Также измерение кислотности необходимо проводить для самоконтроля [6] .
ПЦР-диагностика — самый точный метод, позволяющий определить возбудителя вульвовагинальной инфекции по молекуле ДНК. Методом ПЦР (полимеразной цепной реакции) выполняются анализы фемофлор и флороценоз, с помощью которых можно выявить как специфическую флору, включающую возбудителей ЗППП (трихомониаза, гонореи, хламидиоза, микоплазмоза и др.), так и неспецифическую флору. Эти анализы позволяют диагностировать ассоциации микроорганизмов и их превалирующие виды. Применяя ПЦР, можно подтвердить вирусную этиологию заболевания (например герпес или ВПЧ), дифференцировать анаэробный и аэробный вульвовагинит.
При аэробном вагините снижается количество лактобактерий, рН может быть от 4,5 до 5,5, наблюдаются выделения разного типа. Может отмечаться воспаление, но не всегда выраженное. Аминный тест — отрицательный, флора — аэробная условно-патогенная.
Цитологическое исследование позволяет с помощью мазков-отпечатков с наиболее подозрительных участков вульвы определить наличие раковых клеток.
Дополнительные методы диагностики
Дополнительные исследования проводят по показаниям.
Вульвоскопия (простая и расширенная). Использование микроскопа с большим увеличением в 7-28 раз в практике акушера-гинеколога позволяет выявить атипичные (изменённые) клетки, конкретизировать изменения эпителиального покрова, трактовка которых при визуальном наблюдении затруднена. Расширенная вульвоскопия производится с использованием красителей:
- 2 % водного раствора толуидина голубого: синие пятна остаются в местах, где существуют атипичные клетки;
- глицеринового раствора Люголя (проба Шиллера): даёт возможность точно определить границы участков изменённого эпителия, поскольку они не окрашиваются йодом.
То есть при вульвоскопии оценивается реакция тканей в ответ на обработку медикаментозными средствами.
Биопсия вульвы с последующим морфологическим исследованием. Биопсия проводится под местной анестезией, с помощью скальпеля или биоптатора Кейса иссекается кусочек вульвы и отправляется в лабораторию на исследование. Биоптационная игла Кейса даёт возможность проводить более щадящую биопсию [2] . Показанием для инвазивного исследования является подозрение на рак вульвы.
Гистологическое исследование показывает состояние эпидермиса, сосочкового слоя (сглажен или нет), наличие или отсутствие гиалинизации (белковой дистрофии), отёчности поверхностных слоёв кожи, выявляет в глубоких слоях кожи хроническое воспаление, наличие или отсутствует подкожно-жировой клетчатки [5] .
Дифференциальную диагностику проводят с такими состояниями, как нейродермит, витилиго, красный плоский лишай, эссенциальный зуд, чесотка, а также вульводиния [3] .
Вульводиния, вестибулодиния — это боль в области вульвы, которая длится 3 месяца или более, при этом она не вызвана инфекцией, кожным заболеванием или другим состоянием. Чаще всего описываются такие симптомы, как жжение, раздражение, мокнутие. Болеть может вся вульва или отдельные участки. Боль бывает постоянной и эпизодической. Проблема вульводинии пока не решена нигде в мире, гайдлайны (рекомендации) отсутствуют.
Лечение вульвита
Успех в лечении вульвовагинита зависит от точной постановки диагноза, основанной на тщательном анализе анамнеза, данных клинического и лабораторного методов исcледования. Только после получения результатов бактериологического, вирусологического и гистологического исследований, подтверждающих диагноз, можно начинать терапию.
В первую очередь назначается противоинфекционный препарат с учётом чувствительности и вида микроорганизма.
- При кандидозах — антимикотические препараты, такие как «Дифлюкан», флуконазол, нистатин, леворин, клотримазол, кетоконазол и др.
- При герпесе — противовирусные препараты: ацикловир, «Валтрекс», «Фамвир».
- При ЗППП — антибактериальные препараты в зависимости от типа возбудителя.
- При бактериальном вагинозе — местные антисептики, «Клиндацин».
- При аэробном вульвовагините — местные антисептики, антибиотики с учётом показателей посевов.
Лечение пациенток с длительными вульвитами проводится совместно с дерматологами. В таких случаях можно назначить комбинированный местный препарат «Тетрадерм». В его состав входят:
- Мометазон — наиболее сильный г люкокортикостероид ( ГКС) безопасный для локального применения. Имеет противовоспалительный, противозудный и антиэкссудативный эффект.
- Эконазол — современный эффективный противогрибковый компонент с бактерицидным действием. Снижает синтез эргостерола, который регулирует проницаемость клеточной стенки микроорганизмов.
- Гентамицин — антибактериальный компонент широкого спектра действия, используется для местного лечения первичных и вторичных бактериальных инфекций кожи.
- Декспантенол (витамин В5) — регенерирующий компонент с метаболическим действием. Оказывает местное противовоспалительное и иммунное действие, включается в метаболизм клеток кожи и восстанавливает повреждённый роговой слой.
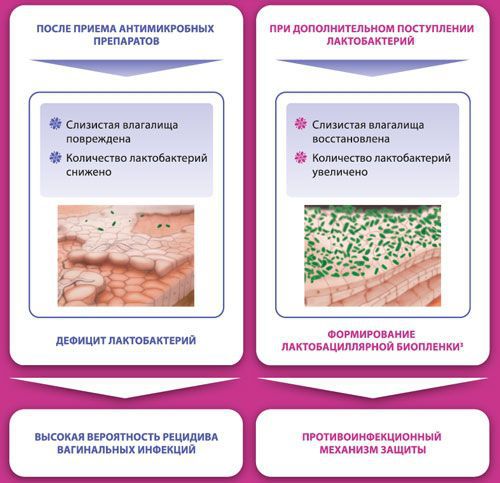
«Макмирор комплекс» — противомикробное комбинированное средство, содержащее нифурател, нистатин. Препарат не подавляет рост лактобацилл, поэтому после курса терапии нормальная флора влагалища быстро восстанавливается.
Противомикробная терапия уничтожает не только патогенную, но и полезную микрофлору. В результате этого происходит заселение и колонизация влагалища более вирулентными инфекциями, что вновь проявляется патологическими выделениями из влагалища и раздражением вульвы. Чтобы прервать этот замкнутый круг, после противомикробной терапии необходимо восстановить флору эубиотиками — препаратами, содержащими живые культуры полезных микроорганизмов. Например, можно использовать » Лактожиналь » . Этот препарат способствует нормализации рН микрофлоры влагалища за счёт продукции молочной кислоты. В его состав входят:
- Лактобактерии LCR 35 — образуют защитную плёнку, нормализуют рН влагалища, препятствуют прикреплению патогенов. В результате восстанавливается устойчивость микрофлоры до того момента, когда биотоп будет заполнен собственными лактобактериями.
- Лактозы моногидрат — питательная среда для лактобактерий LCR 35. Секретируемые LCR 35 метаболиты усиливают антибактериальное действие.
- 1 капля в день (№21) при кандидозном вульвовагините;
- 2 капли в день (№7) при бактериальном вагинозе;
- 1 капля в день (№14) в качестве альтернативной терапии [10] .
К эубиотикам относятся также свечи «Ацилакт», «Лактонорм», «Триожиналь» и др.
Усиливают действие антибиотиков протеолитические ферменты. Они способствуют ускорению пролиферативных процессов в тканях, активизируют клеточные реакции, усиливают фагоцитарную активность лейкоцитов, уменьшают рецидивы заболевания. П ротеолитические ферменты содержатся в препарате «Вобэнзим». Он устойчив к действию желудочного сока. В состав данного средства входят: бромелаин, папаин, панкреатин, химотрипсин, амилаз, липаза, рутин. Назначают по 3 таблетки 3 раза в день на протяжении 1-2 месяцев [6] . (Препарат стоит расценивать как биологически активную добавку, эффективность которой в полном объёме не доказана. — Прим. ред.)
В комплексной терапии вульвитов используют также витаминотерапию, иммуностимуляторы, индукторы интерферона [7] .
В связи с тем, что продолжительный зуд связан с избыточной выработкой гистамина, рекомендуется назначать антигистаминные препараты: «Супрастин», «Тавегил», «Диазолин», «Зодак» и др. [7] . Некоторые пациентки с длительным зудом долго не обращаются к врачам и пытаются лечиться самостоятельно. Как правило, это не помогает, и женщины попадают к врачу с уже сформированным «замкнутым кругом». Таким пациенткам рекомендуется назначать седативные средства, которые имеют успокаивающий эффект [2] .
Местное применение эстрогенов восстанавливает кислотность влагалища и нивелирует микробиологические изменения, особенно в период менопаузы, когда уровень женских половых гормонов падает. Также помогает предотвратить рецидивы инфекций мочевыводящих путей.
Вагинальное применение препаратов эстриола уменьшает сухость влагалища, зуд и диспареунию (болезненность при половом акте), существенно улучшает цитологические данные. Эстриол является натуральным эстрогеном. Он — самый безопасный. Не оказывает влияния на эндометрий и молочные железы. Эстриол содержат такие препараты, как «Овестин» (крем и свечи), «Орниона» (крем) и др. Для лечения дистрофии вульвы используется эстриол в разовой дозе 2-3 недели ежедневно, затем рекомендована поддерживающая доза 1-2 раза в неделю. Причём непосредственно на вульву наносится только малая часть разовой дозы, а остальную часть необходимо ввести во влагалище.
Важно понимать, что дефицит локальных эстрогенов возможен не только у женщин п остменопаузального возраста , но и у молодых пациенток с регулярной менструацией, поэтому при диспареунии и рецидивирующих вульвовагинитах важно обратить внимание на цитологическое заключение, результаты кольпоскопии и иметь в виду возможный эстрогеновый дефицит.
Местное применение глюкокортикостероидов особенно показано при аутоиммунном воспалительном дерматозе. Кортикостероиды обладают противовоспалительным действием, антигиперпластическим эффектом на пролиферирующие поверхностные слои кожи. Оказывают антиаллергическое, местноанальгезирующее, противозудное действие. Из-за риска образования рубцовой ткани кортикостероиды не применяются в течение длительного времени, они могут быть назначены на короткий период с целью быстрого устранения сильного зуда и боли в области вульвы. Кортикостероиды особенно эффективны при выраженной воспалительной реакции и в основном у пациенток со склерозирующим лихеном [5] .
Местное применение андрогенов. Является перспективным методом лечения вульвитов на фоне склерозирующего лихена. 2 % тестостерона пропионат в небольшом количестве нужно втирать в кожу 2-3 раза в день на протяжении 6-8 недель. Поддерживающий курс — 1 раз через день. Однако препарат может вызывать побочные эффекты, пациентку необходимо об этом предупредить. Длительное применение тестостерона может привести к клиторомегалии (патологическому увеличению наружной части клитора), усилению полового влечения и росту волос на лице [5] .
В качестве хирургического лечения используются: криодеструкция, радиочастотная и лазерная коагуляция, вульвэктомия. Однако из-за частых послеоперационных осложнений и рецидивов, неудовлетворительных косметических и функциональных результатов от этих методов отказываются в пользу менее травматичных.
Фотодинамическая терапия — высокотехнологичный метод лечения вульварной дистрофии [11] . ФДТ является органосохраняющим методом лечения. В организм пациента предварительно вводится фотосенсибилизатор, который в дальнейшем скапливается в патологических тканях (злокачественных, воспалительных, инфицированных вирусами). Далее под воздействием излучения определённой длины волны происходит разрушение этих изменённых тканей. При этом отмечается минимальное поражение здоровой ткани, противовирусное действие, быстрое заживление тканей и хорошие косметические результаты.
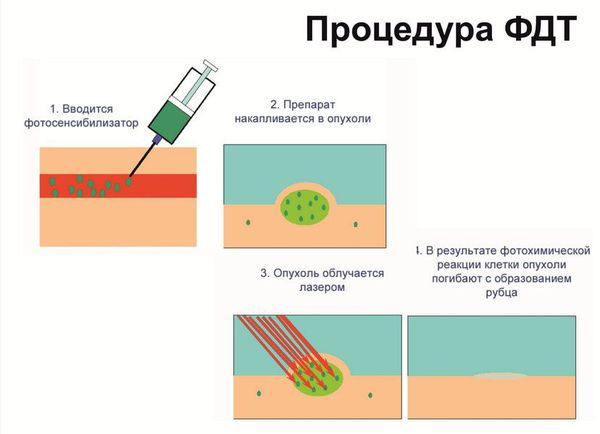
Если результат не устраивает, процедуру можно провести повторно. П о окончании лечения в рачу виден хороший косметический эффект, улучшение цитологической и морфологической картины. Сама женщина, как правило, отмечает уменьшение зуда, жжения, болезненности, сухости, повышение эластичности ткани, улучшение качества половой жизни.
При выполнении фотодинамической терапии пациенту обязательно:
- В течение суток соблюдать световой режим — избегать воздействия прямого солнечного света.
- Обрабатывать наружные половые органы раствором антисептика после каждого акта мочеиспускания.
- При возникновении боли наносить на ткани вульвы местноанестезирующее средство (например «Акриол Про»).
- Наносить крем «Тетрадерм» тонким слоем на вульву со второго дня до полной эпителизации тканей.
- Наносить крем «Орниона» ежедневно на ночь в течение длительного времени.
- Наблюдаться у специалиста [11] .
Прогноз. Профилактика
Прогноз лечения зависит от индивидуального подхода к лечению пациента. В век высоких медицинских технологий вульвит возможно излечить полностью. Всё зависит от правильной постановки диагноза и правильного определения причины заболевания. С помощью современных методов диагностики сделать это несложно. Лечение должно подбираться с учётом чувствительности выделенного агента. Только в запущенных случаях воспаления, когда уже произошли изменения в строении слизистой вульвы, полное излечение может быть проблематичным.
Профилактические мероприятия при вульвовагините в первую очередь должны быть направлены на своевременное и полное лечение инфекционных поражений мочеполового тракта.
Кроме того, в качестве мер профилактики необходимо:
- Обследовать и лечить полового партнёра.
- Соблюдать санитарно-гигиенические требования.
- Соблюдать правила гигиены, такие как ежедневное подмывание наружных половых органов, использование хлопчатобумажного нательного белья, только личного полотенца.
- Для гигиены наружных половых органов подбирать средства с рН, оптимальным для лактобацилл.
- При посещении медицинских учреждений и салонов красоты использовать только одноразовые инструменты, подвергнутые стерилизации.
- Сотрудникам медицинских и педагогических учреждений регулярно проводить санитарно-просветительскую и воспитательную работу среди населения.
- Использовать барьерную контрацепцию.
Наилучшей профилактикой возникновения вульвовагинита является отсутствие случайных половых связей [9] .
У собаки шелушится кожа

Возникновение шелушений на кожном покрове у собак, часто диагностируется в ветеринарной медицине. Шелушения на коже проявляются в виде перхоти, портящий общий вид собаки, а также доставляющий питомцу дискомфорт.
Важно знать почему у собаки шелушится кожа, для того чтобы знать, какую терапию применять в отдельно взятом случае. В дерматологии и ветеринарии в целом, большое значение имеет состояние кожного покрова.
Не стоит переживать раньше времени, ведь подавляющее большинство случаев шелушения кожи, не имеет связи с инфекционными или же паразитарными заболеваниями. Отшелушивание верхнего слоя эпидермиса может начаться из-за неподходящих продуктов питания, или индивидуальных особенностей организма собаки. При появлении перхоти у собаки, сопровождающейся другими серьезными симптомами, необходимо обратиться в ветеринарную клинику для определения заболевания и назначения своевременного верного лечения.
Болезни, способные вызвать шелушение кожи у собак

Существует несколько видов дерматозов, способных вызвать шелушение кожи у собак. Они условно подразделяются на зудящие, и те которые не вызывают специфической симптоматики.
Причинами появления шелушений могут быть инфекционные заболевания и системные, спровоцированные нарушениями аутоиммунного или же генетического характера. Болезни, вызывающие шелушение кожи у собак:
- Инфекционные поражения бактериальными микроорганизмами (пиодермия) – является вторичным заболеванием, возникающим на фоне гормональных сбоев, паразитарных инвазий. Характеризуется возникновением на кожном покрове питомца мелких и гнойных папул, в результате чего слой эпидермиса повреждается, трескается и шелушится.
- Фолликулярная дисплазия черного волоса – представляет собой генетическое заболевание, достаточно редко диагностируемое у животных. Присуще таким породам собак как колли, таксы, гончие. Характеризуется выпадением волос окрашенных в темный цвет, а на местах алопеции возникают шелушения эпидермиса. – заболевание инфекционного характера, чаще поражающее щенков. Помимо опасных симптомов общего недомогания у питомцев начинает трескаться и шелушится кожа вокруг глаз, а также в областях рядом. В связи с пропагандой обязательной вакцинации собак, заболевание диагностируется все реже. – недуг, спровоцированный чрезмерной выработкой половых гормонов в организме. Характеризуется выпадением шерсти в области половых органов и шелушением эпидермиса. Помимо этого кожный покров в области поражения сильно грубеет и трескается, что может стать причиной бактериального заражения.
- Хейлетиеллез – поражение кожного покрова микроскопическим клещом. Данное заболевание проявляется в виде сильного зуда и шелушения кожи. Нередко хейлетиеллез сопровождается участками облысения.
- Гиперкортицизм – недуг, развивающийся при чрезмерной выработке кортикостероидных гормональных веществ. Проявляется в виде резкого выпадения шерстного покрова, шелушения, угревой сыпи и себореи.
- Демодекоз– причина недуга заключается в поражении кожного покрова клещами одноименного рода. Возникает как самостоятельное заболевание, или же вследствие снижения защитных сил организма животного. Характеризуется потерей шерстного покрова, огрубеванием и шероховатостью эпидермиса в местах поражения. У животных наблюдается сильный зуд, язвенные поражения, гнойнички, краснота и шелушение кожного покрова.
- Дерматомиозит – заболевание системного характера с тяжелыми изменениями в организме. При данном недуге, у животного диагностируют образование корост, рубцеваний на теле в области живота, ушного канала и хвоста. Помимо кожного покрова, поражаются и мышечные волокна, что приводит к затруднению акта жевания и передвижения. – редко диагностируемая форма онкологии, возникающая чаще у собак в возрасте после 7 лет. При заболевании возникает множество различных симптомов, но кожный покров страдает всегда. Верхние слои эпидермиса покрываются язвами, краснеют и шелушатся.
- Блошиный дерматит – реакция аллергического типа, развивающаяся в следствие укусов паразитов. Проявляется сильнейшим зудом, краснотой и алопецией. На коже появляются сильные шелушения в области головы. В некоторых случаях блошиный дерматит сопровождается возникновением язв на коже.
- Гипотериоз – недуг, обусловленный нарушением гормонального фона в связи с понижением выработки гормональных веществ щитовидной железой. Кожный покров при гипотериозе становится сухим на всех участках, появляется себорея и шелушения. Часто осложняется вторичным инфицированием в результате расчесов.
- Импетиго – заболевание бактериальной этиологии, вызванное стафилококковой и стрептококковой инфекцией. На коже питомца появляются множественные гнойничковые образования, эпидермис воспаляется и шелушится.
- Красная волчанка– болезнь аутоиммунного характера, проявляющаяся не только покраснением и шелушением кожи, но и другими симптомами. Заболевание не возможно вылечить, и поэтому животному необходима постоянная поддерживающая и иммунодепресантная (подавляющая природный иммунный ответ) терапия.
Лечение заболеваний кожи

Если владелец заметил, что у собаки шелушится кожа, необходимо без промедления обратится в ветеринарную клинику за помощью. Любое промедление только усугубит ситуацию, и лечение будет намного сложнее, нежели на первых этапах начала заболевания.
Для назначения адекватной терапии, необходимо проведение диагностических исследований.
Диагностика заключается в клиническом осмотре и назначении лабораторных анализов в случае подозрений на инфекционную, паразитарную, аллергическую или аутоиммунную природу заболевания.
Прежде всего, при осуществлении клинического осмотра, ветеринар обращает пристальное внимание на характерные особенности шелушений. При сухих и слабо воспаленных участках кожного покрова, не сопровождающихся сильным нестерпимым зудом, подозрение возникает на дерматофитоз, гельминтоз или же пиодермию. В таком случае специалист берет соскоб кожного покрова для дальнейших исследований и определения чувствительности лекарственных средств.
При сильных расчесах, воспалениях и зуде, причина чаще всего кроется в реакциях аллергического типа, чесоточном зудне или же бактериальном заражении.
Лечение должно быть направлено на устранение причины появления симптомов. После постановки точного диагноза, разрабатывается индивидуальная схема лечения.
Симптоматическая терапия заключается в подборе медикаментозных средств, устраняющих воспаление и зуд. Для этого применяют антигистаминные средства и нестероидные противовоспалительные препараты.
В случае бактериального заражения, назначается курс антибиотиков, подобранный с учетом индивидуальных особенностей питомца (вес, состояние здоровья, возраст).
Профилактика
Избежать возникновения шелушений на коже собаки можно, соблюдая меры профилактики и не допуская серьезных заболеваний у питомца. Каждый владелец должен знать, что профилактические вакцинации согласно календарю и противопаразитарные обработки – неотъемлемая часть нормального содержания собаки.
Немаловажную роль играет и правильное питание, позволяющее не допустить развитие аллергических реакций и гиповитаминозов.
С целью профилактики заболеваний аутоиммунного характера, необходимо проведение регулярных диагностических осмотров у ветеринарного врача. При появлении малейшего беспокойства у животного (зуд или перхоть), рекомендуется обратиться в ветеринарную клинику для дальнейших консультаций.

В связи с большим потоком поступающих вопросов, бесплатные ветеринарные консультации временно приостановлены.
Сыпь на коже: как по высыпаниям определить, чем болеет человек

Кожа человека самый большой орган, который, как лакмусовая бумажка, отображает то, что происходит внутри организма. Любое высыпание — это первый признак заболевания или инфекции, поэтому не стоит медлить, если на теле появилась сыпь. Обратиться с кожными высыпаниями нужно к дерматологу, а если сыпь проявилась в области половых органов — к гинекологу или урологу.
Виды сыпи и причины ее появления
Сыпь — это визуальное изменение структуры и цвета кожного покрова, для неё характерны покраснение, зуд, шелушения и даже боль. Ореол высыпания, не смотря на внешнюю целостность, состоит из отдельных элементов, к которым относятся:
- язвы (дефекты на поверхности эпидермиса, вызванные замедлением восстановительных процессов в верхних слоях кожи);
- эрозия (поверхностный дефект эпителия без образования рубца)
- папула (плотный узелок, расположенный над поверхностью кожи);
- везикула (наполненный жидкостью капсула, располагающаяся в верхних слоях эпидермиса);
- пустула (полостное образование на поверхности кожи, наполненное гноем);
- волдырь (элемент на поверхности кожи, вызванный воспалением и отёком сосочкового слоя дермы);
- узлы (плотные безболезненные узелки на коже);
- геморрагии (подкожные кровоизлияния, вызванные высокой проницаемостью стенок сосудов);
- петехии (точечные подкожные кровоизлияния, вызванные травмой капилляров);
- гнойники (глубоко расположенные образования, наполненные гноем).
В зависимости от локализации кожной сыпи можно определить источник проблемы. В частности:
- Аллергические реакции дают сыпь на руках и лице;
- Для инфекций характерны высыпания на туловище (животе, спине);
- ИППП локализуются на половых органах, внутренней поверхности бёдер и коже вокруг анального отверстия;
- Стрессы ослабляют иммунитет, поэтому сыпь локализуется по всему телу (но, в отличие от аллергии или сыпи на почве инфекций, реакция на аллергены и иммуноглобулин будет отрицательной)%;
- Проблемы органов ЖКТ выражаются в виде серьёзных аномалий кожи (при язвенном колите — узловая эритема (воспаление подкожной клетчатки и сосудов в виде узлов), при проблемах с поджелудочной железой — атопический дерматит, кишечные инфекции провоцируют пиодермию — гнойники на коже);
- Высыпания при проблемах с кровью или сосудами возникает на животе, а затем распространяется по всему телу. Для неё характерно отсутствие зуда.
Какой вид сыпи характерен для аллергии
Высыпания на коже при аллергии вызваны вовсе не иммунной реакцией крови на элементы аллергии. Всему виной гаптены — простые химические соединения, не обладающие иммуногенностью. Но они имеют свойство соединяться с белком-носителем. Прикрепляясь к макромолекуле, новообразовавшийся комплекс синтезирует иммуноглобулины. Организмом он воспринимается как инородный, провоцируя повышение уровня лейкоцитов. В итоге кожа покрывается красными пятнами разных размеров и разной локализации.
Аллергическая сыпь характеризуется следующими характеристиками:
- Она не всегда вызывает зуд и повышение температуры;
- Сопровождается отёком лица, век, насморком;
- Область высыпания соответствует местам соприкосновения кожи в аллергеном (при аллергии на украшения — на запястье или пальцах, на дезодорант — в области подмышек, на косметику — на веках или вокруг рта);
- Анализ крови показывает повышение количества эозинофилов;
- Биохимический анализ крови остаётся без изменений.
Самая распространённая форма сыпи при аллергии — крапивница. По внешнему виду она напоминает розовые пятна, появляющиеся на коже после контакта с крапивой. Крапивница — это реакция на пыльцу, косметику, пыль. Часто локализуется на сгибах локтей, коленей и запястья. Сопровождается сильным зудом и шелушением кожи.
В зависимости от аллергена сыпь имеет следующие виды:
- Аллергия на пищу. Представляет собой эритематозную сыпь в виде шероховатых пятен, возвышающихся над поверхностью эпидермиса. Характерная черта пищевой аллергии — сильный зуд.
- Холодовая аллергия. Возникает при контакте открытых участков кожи с холодом (воздухом, водой). Хоть непосредственно холод не провоцирует аллергическую реакцию, он является пусковым механизмом для аллергической реакции на неправильное функционирование щитовидной железы, селезёнки и пр. Холодовая аллергия сопровождается слезоточивостью, выделениями из носа, а также появлением белесоватых и розовых, похожих на расчёсы, пятен на коже, которые исчезают сами собой спустя некоторое время. Если у человека хотя бы раз случилась аллергия на холод, ему нужно обратиться к врачу, чтобы узнать истинную причину сбоя в работе организма.
- Аллергия (атопический дерматит) на пыль/шерсть животных. Она часто диагностируется у детей. Проявляется в виде зудящей сыпи, сопровождается повышенной сухостью кожи. В некоторых случаях имеются мокнущие язвы. Самый простой тест по выявлению атопического дерматита: возьмите обыкновенную школьную линейку и надавите на область сыпи в течение 20 секунд. Если спустя несколько минут на коже сохраняется белая полоса, это атопический дерматит. Если кожа восстановила прежний оттенок — это сыпь другой природы.
- Аллергия на алкоголь. Алкоголь имеет сосудорасширяющее действие. Соответственно, в кровь всасывается больше веществ, в том числе и токсических. чем больше компонентов в составе алкогольного напитка, тем сильнее на него аллергия. Самым «опасным» напитком является абсент, в состав которого входят полынь, анис, фенхель, кориандр, мелисса. Кожа покрывается красными пятнами, как от ожогов. У хронических алкоголиков, ежедневно употребляющих дешёвое вино, красное, словно обветренное лицо является следствием постоянной алкогольной интоксикации организма. Если такая реакция произошла у обычного человека, ему нужно выяснить источник аллергии и обратиться к врачу. Самая большая опасность — это отёк Квинке, когда отекают лёгкие и человек умирает в течение нескольких минут.
Аллергическая сыпь бывает 4 видов: пищевая, контактная, респираторная и дыхательная. Самые большие аллергики —дети. Следует помнить, что не все продукты, употребляемыми взрослыми, подходят детям.
Нельзя сыпь у ребёнка оставлять без внимания. Самой опасной является сыпь, вызванная менингококковой инфекцией. Внешне она напоминает пищевую аллергию, но при этом повышается температура тела. Лучше перестраховаться, и при любом высыпании у малыша необходимо обращаться к врачу.
Инфекционная сыпь: характерные черты и отличие от аллергических высыпаний
Отличительные черты аллергической сыпи — везикул (капсул с жидкостью внутри), папул (зернообразных уплотнений) и пустул (пузырьков с гноем). У инфекционной сыпи эти симптомы есть.
Различные инфекции и вирусы, попадая в организм, повреждают, прежде всего, слизистую оболочку, а также кожный покров. В отличие от аллергической сыпи, инфекционной сыпи всегда сопутствует повышение температуры тела.
Также характерные признаки инфекции:
- интоксикация организма, рвота, головная боль
- быстрая утомляемость
- этапность, распространение сыпи на другие участки тела с каждым новым днём
- увеличение лимфоузлов
- высыпания имеют вид папул, везикул и пустул
- кожа пересыхает и отслаивается.
Сыпь при инфекции не вызывает зуд, но прикосновение к ней вызывает боль. Причиной высыпаний являются следующие заболевания:
- Герпес: в зависимости от типа вируса поражается кожа лица (губы), либо половые органы (головка пениса, половые губы). Сыпь имеет вид пузырьков, которые постепенно вскрываются, и на их месте образуются язвочки. По завершении образуется корка, которую нельзя трогать;
- Чесотка: возбудителем является микроскопический клещ, который оставляет под кожей тончайшие ходы. Возникает нестерпимый зуд;
- Ветряная оспа: сыпь напоминает укус комара, наполненные серозной жидкостью. Везикулы распространяются по всему телу, включая волосистую часть головы. Подошвы и ладони остаются нетронутыми;
- Скарлатина: сыпь имеет вид розеол — точечных розовых пятен различной формы. Через несколько дней сыпь бледнеет и становится коричневатой. После нормализации температуры кожа шелушится и слоится. Характерная черта — покраснение языка и увеличение сосочков;
- Корь: сыпь имеет вид папул, которые локализуются на внутренней стороне щёк, десне. Высыпание распространяется от шеи вниз по спине, в последнюю очередь переходит на конечности. Воспаляется слизистая оболочка глаз;
- Краснуха: кожа покрывается красными пятнами, локализуемыми в области бёдер и ягодиц, наблюдается недомогание;
- Инфекционный мононуклеоз: увеличиваются лимфоузлы, отекают аденоиды. Сыпь наблюдается по всему телу, в том числе на нёбе;
- Менингококковая инфекция: это чрезвычайно опасная инфекция, приводящая к смерти или инвалидности ребёнка. Именно по внешнему виду сыпи можно заметить симптомы заболевания в первые сутки заражения. Высыпание при менингококковой инфекции является следствием воздействия токсинов, вызванных жизнедеятельностью менингококка, которые увеличивают проницаемость сосудов. Сыпь имеет геморрагический характер, т.е имеет вид небольших кровоизлияний. В основном локализуется на ягодицах, конечностях.
Существует эффективный тест, позволяющий отличить менингококковую сыпь от других высыпаний. Нужно взять стакан, перевернуть его, надавить на место высыпания и немного повертеть, пока кожа вокруг не побелеет. Если кожа побледнеет и на месте сыпи, значит, дело не в менингококковой инфекции. В случае сохранения того же цвета сыпи следует немедленно вызывать скорую.
Сыпь, вызванная болезнями крови и сосудов
Сыпь при заболеваниях крови или сосудов вызывается повреждением стенок капилляров, в результате чего на поверхности кожи появляются петехии — маленькие ярко-красные точки. В отличие от обычных кровоизлияний, сыпь при болезнях крови не меняет цвета при надавливании. На заболевание указывают и другие признаки:
- болят суставы (в коленях, голеностопные);
- чёрный стул, диарея, резкая боль в животе как при отравлении;
- сыпь покрывает всё тело.
К заболеваниям, вызывающим геморрагическую сыпь, относят:
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) — заболевание крови, при котором мелкие артерии и капилляры перекрываются тромбами. В основном встречается в детей, особенно новорождённых. Болезнь имеет аутоиммунные причины неясной этимологии. Т.е. собственные иммунные клетки воспринимают тромбоциты как инородное тело и атакуют их. Сыпь безболезненная, возникает как реакция на введение какого-либо медикамента, локализуется на месте инъекции.
Гемобластоз. Это злокачественная опухоль, возникающая очень часто в детском возрасте. Сыпь имеет несколько видов:
- полушары красно-коричневого цвета, покрытые корочкой;
- пузыри с серозной жидкостью внутри;
- похожие на кровоподтёки высыпания как больших размеров, так и в виде кровавых точек, которые появляются безо всяких оснований.
Во всех случаях высыпания вызывают сильнейший зуд. Анализы крови при гемобластозе показывает значительное увеличение количества лейкоцитов из-за снижения иммунитета. Гемоглобин падает, лимфоузлы увеличиваются. Показатели тромбоцитов падают, ребёнок быстро утомляется. Главная причина сыпи при заболеваниях крови или сосудов — это снижение количества тромбоцитов и нарушение синтеза белка, участвующего в тромбообразовании. Такая сыпь возникает и при приёме лекарств, способствующих разжижжению крови (Аспирин, Варфарин, Гепарин).
Диабетическая ангиопатия. Это нарушение пропускной способности сосудов нижних конечностей, провоцируемое сахарным диабетом 1 и 2 типа. Из-за болезни стенки сосудов истончаются, становятся хрупкими. Это вызывает дистрофию кожных покровов. На коже появляются язвочки и эрозии.
Сыпь, вызванная проблемами с органами пищеварения
Состояние кожи во многом зависит от работы внутренних органов. С помощью карты высыпаний на лице можно определить, в каких органах имеются неполадки.
- прыщи на лбу указывают на проблемы с кишечником;
- сыпь по линии роста волос говорит о проблемах с желчным пузырём;
- прыщи на переносице — неполадки с печенью;
- гнойники на висках — проблемы с селезёнкой;
- высыпания над губой — нарушение работы кишечника;
- прыщи на носу — болезни сердца или эндокринные нарушения;
- сыпь на подбородке — гинекологические проблемы.
Высыпания при заболеваниях печени
На ранних стадиях болезни печени практически никак себя не проявляют. Самым ранним симптомом являются специфические кожные высыпания. Они вызываются повышением в крови количества желчной кислоты, что вызывает общую интоксикацию организма. Кожа приобретает жёлтоватый оттенок.
При холестазе (закупорке желчных путей) сыпь локализуется на ступнях и ладонях, имеет вид следов словно от ожога. При циррозе погибают клетки печени, всё тело покрывается пятнами. Паразитные заболевания печени вызывают высыпания, напоминающие крапивницу. Они локализуются в поясничной области и на животе.
Также характерно сочетание сыпи и сосудистых звёздочек, которые вызывают сильный зуд, который усиливается по ночам. Приём антигистаминов (препаратов против аллергии) не вызывает облегчения. Повышение билирубина придаёт коже желтоватый оттенок.
Высыпания при заболеваниях кишечника
Если содержимое кишечника плохо удаляется из организма, то часть токсинов начнёт проникать в кровь. Организм начинает сам избавляться от ядов через систему выделения. Из-за этого состояние кожи ухудшается, для неё становится характерным:
- повышенная жирность
- тусклый цвет лица
- угревая сыпь, причём не только на лице, но и на спине, животе, груди
- заметны «чёрные точки», похожие на кратеры вулкана
- кожа становится сухой, обезвоженной
- после заживления прыщей остаются рубцы.
После новогодних праздников многие отмечают ухудшение состояния кожи, наблюдают у себя незначительные высыпания, которые проходят сами собой. Они связаны с загрязнением организма токсинами, вызванными приёмом большого количества тяжёлой пищи.
Сыпь при заболеваниях поджелудочной железы
Поджелудочная железа регулирует секреторные функции, поэтому нарушение в работе органа сказывается на состоянии кожи. При обострении панкреатита вокруг пупка локализуются геморроидальные (похожие на синяки) высыпания, сама кожа приобретает мраморный оттенок. Крапивница располагается по всему телу полосами, также заметны красные «капли» на коже — сосудистые аневризмы. Чем больше красных выступающих точек на теле, тем интенсивнее проходит заболевание.
Сыпь на нервной почве
Стрессы, нервное перенапряжение нередко вызывают кожную сыпь. Под воздействием стрессовой ситуации угнетается иммунитет. Организм тратит свои ресурсы на поддержание нормального состояния внутренних органов. По этой причине обостряются ранее скрытые заболевания. Также ослабление иммунитета провоцирует крапивницу — мелкую сыпь, похожую на реакцию эпидермиса на прикосновение крапивы. По-другому эта патология называется нервной экземой. Она, в отличие от обычной аллергической реакции, сопровождается следующими симптомами:
- сильным зудом, который не снимается антигистаминными препаратами
- учащается пульс, ощущается тремор рук
- беспокойный сон, ночная потливость
- панические атаки, чувство тревоги и опасности
- отёчность лица и конечностей.
Обычно нервная экзема возникает после травмирующей ситуации либо сильного стресса. Лечение кожной сыпи кремами или лекарствами не помогает. Улучшение наступает только после нормализации жизненной ситуации. Зуд крапивницы на нервной почве успокаивают ванны с морской солью, которые также хорошо действуют на нервную систему.
Высыпания на коже при гинекологических проблемах
Состояние детородных органов у женщины тесно зависят от гормонального фона. Многие заболевания (миома матки, киста яичника, эндометриоз) вызываются гормональным дисбалансом, в частности, соотношением андрогенов (мужских половых гормонов)и женских половых гормонов, о чём прежде всего просигнализирует специфическая сыпь на коже. Андрогены, в частности, тестостерон и ДГТ (дигидротестостерон), производятся у женщин надпочечниками и яичками. Клетки, выстилающие сальные железы кожи, имеют рецепторы андрогенов. При повышении количества гормонов рецепторы реагируют, и кожа выделяет больше сала, создавая питательную базу для бактерий. Причём ДГТ начинает производиться надпочечниками ещё до начала полового созревания, поэтому у подростков, особенно у девушек, высыпания наблюдаются уже лет с 10-12.
При поликистозе яичников у женщины падает количество женских гормонов эстрогена и прогестерона и резко возрастает уровень андрогенов. У женщины вместе с нарушением менструального цикла появляются сильные «подростковые» угри на лице и груди. В паху, подмышках и вокруг шеи заметно потемнение кожи. Также женщина отмечает повышенную волосатость ног, рук, над губой. Всё это связано с гормональным дисбалансом.
Повышение уровня женских гормонов также сказывается на состоянии кожи. Помимо прыщей на лице и теле, переизбыток эстрогена делает кожу вялой и тусклой. Она словно теряет тонус. Также отмечается снижение уровня сахара в крови и увеличение количества тромбоцитов.
Повышение прогестерона также не проходит бесследно. Кожа имеет прогестероновые рецепторы, которые реагируют на рост гормона увеличением выработки кожного сала вплоть до появления жирной себореи. Волосяная часть головы покрывается корочками, на лице и теле появляются розовые пятна, кожа на которых шелушится и отслаивается. У подростков лицо покрывается буграми, которые при надавливании выделяют жидкий сальный секрет.
У младенцев также бывает гормональная сыпь, которая может сильно напугать молодую маму. Это так называемый неонатальный цефалический пустулёз. Возникает он оттого, что малыш начинает жить отдельно от тела матери, и для него это серьёзный гормональный шок. Секреция сальных желез увеличивается, протоки закупориваются, что создаёт благоприятные условия для деятельности микробов.
Также организм новорождённого избавляется от гормонов, которые ему поставляла мама в период беременности. Помимо высыпаний на коже, у девочек набухает грудь, наблюдаются выделения из влагалища. У мальчиков отекает мошонка и пенис. Все эти симптомы проходят сами собой спустя несколько дней. Маме нужно следить, чтобы малыш не потел, чтобы на коже не размножались бактерии.
