Как понять что у тебя инсульт? Если дома появились первые признаки острой сосудистой патологии головного мозга, следует немедленно обратиться в Юсуповскую больницу. Неврологи проведут обследование и назначат лечение эффективными препаратами
Артроз мелких суставов стоп, кистей и пальцев рук: симптомы болезни. ✅ Причины возникновения и методы лечения остеоартроза кистей рук и стоп. Узнайте подробности!
Сенильная деменция развивается постепенно и на последней стадии характеризуется полным распадом личности. В Юсуповской больнице выполняют терапию деменции на любой стадии, включая последнюю
Лечение атеромы и липомы у хирурга в Москве в среднем стоит около 3000 рублей и зависит от размера подкожного образования.
Как протекает последняя стадия сенильной деменции
Сенильная деменция (старческое слабоумие) развивается на фоне некоторых заболеваний или под действием наследственного фактора. Современная медицина не располагает методами для полной остановки процесса умственных способностей.
Сенильная деменция – синдром, который развивается после 65 лет и постепенно прогрессирует. У человека ослабевают умственные способности, развивается расстройство памяти, уменьшается запас знаний, утрачиваются навыки и активность, нарушаются суждения, происходит эмоциональное обеднение. На конечном этапе болезни происходит деградация личности.
Причины сенильной деменции
Учёные до сих пор не установили точной причины развития сенильной деменции. Процессы в головном мозге, которые вызывают слабоумие, не являются результатом естественного старения организма. Неврологи выделяют следующие причины старческой деменции:
- Отягощённую наследственность – заболевание чаще развивается у людей, чьи родственники в пожилом возрасте страдали слабоумием;
- Аутоиммунные реакции – возрастные изменения в организме активируют аутоиммунные процессы в организме человека, которые негативно воздействуют на нервные клетки и разрушают структуру нейронов головного мозга;
- Сопутствующую соматическую патологию – сенильная деменция быстрее развивается на фоне церебрального атеросклероза, перенесенного острого нарушения мозгового кровообращения или частых транзиторных ишемических атак, сахарного диабета, артериальной гипертензии;
- Онкологическую патологию – объёмные образования сдавливают структуры головного мозга, вызывая развитие симптомов слабоумия:
- Интоксикации – курение и злоупотребление спиртными напитками;
- Перенесенные черепно-мозговые травмы;
- Хронический стресс.
К заболеваниям, которые могут вызвать деменцию, относят болезнь Альцгеймера, болезнь Паркинсона, синдром приобретенного иммунодефицита, болезнь Крейтцфельдта-Якоба (дистрофическое заболевание базальных ганглиев и коры головного мозга, спинного мозга), синдром Гайе-Вернике-Корсакова (поражение гипоталамуса и среднего мозга вследствие дефицита витамина В1).
Средний возраст жизни увеличивается, и, соответственно, все больше людей страдают от деменции различной природы. Болезнь диагностирована почти у 50 миллионов человек во всем мире. По данным ВОЗ, через 40 лет число людей с деменцией вырастет втрое!
Деменция — это полиэтиологичное заболевание. Наиболее частая причина — болезнь Альцгеймера. Официально регистрируется менее 1% случаев болезни Альцгеймера, а лечение получают из них всего 5%, причем это лечение не за счет государства (финансируется только 10-15% расходов).
Стадии сенильной деменции
Прогрессирование мыслительных нарушений происходит постепенно. Существует несколько периодов (стадий), которыми сопровождается деменция. Выделяют следующие стадии сенильной деменции:
- на первой стадии заметны легкие проявления признаков дегенеративных процессов. Происходит умеренное нарушение памяти. При этом больной может самостоятельно себя обслуживать, ему доступны основные виды бытовой деятельности (приготовление пищи, личная гигиена, уборка). У больного сохраняется критическое мышление, он осознает наличие заболевания и готов к лечению;
- при развитии деменции до второй стадии у пациента проявляются более грубые нарушения памяти и интеллекта, критическое мышление снижается, человек перестает осознавать, что болен. Возникают затруднения при использовании телефона, бытовой техники, человек забывает выключить воду или газ. На этой стадии за больным требуется постоянный присмотр, поскольку он может причинить вред себе или жилью;
- третья стадия отличается сильным прогрессированием деменции, при котором происходит полный распад личности. На последней стадии деменции пропадает способность к логическому мышлению. Больной погружается в полную апатию. За такими больными необходимо круглосуточное наблюдение и уход.

Последняя стадия сенильной деменции
На последней стадии деменции повседневная деятельность значительно ухудшается. Пациенту требуется постоянный присмотр. Постепенное нарушение психического состояния достигает такого уровня, что пациенты перестают понимать даже самые элементарные явления окружающей жизни:
- речь практически утрачена,
- не могут принимать пищу самостоятельно,
- не отличают съедобное от несъедобного,
- перестают соблюдать правила личной гигиены,
- не контролируют испражнения,
- большую часть времени проводят в постели.
Характерным для последней стадии деменции является нахождение в позе эмбриона: ноги максимально согнуты в коленных и тазобедренных суставах, руки скрещены на груди. Больные могут занимать такое положение сутками. При попытке изменения позы оказывают сопротивление (насколько это возможно), издают возгласы, похожие на стоны или вопли. Все испражнения, совершаются «под себя». В таком состоянии больные деменцией не узнают близких и не реагируют на внешние раздражители.
Лечение сенильной деменции на последней стадии
Больные деменцией на последней стадии требуют постоянного присмотра. Современные методы медикаментозной терапии позволяют облегчить состояние больного. Для правильного ухода за пациентом можно воспользоваться помощью профессионалов или делать это самостоятельно. В этом случае близкие получают подробный инструктаж о способах ухода.
При необходимости пациента помещают в комфортный стационар Юсуповской больницы, где он будет находиться под постоянным присмотром квалифицированного персонала. В случае пребывания больного деменцией дома его близкие регулярно получают консультацию от лечащего врача. Также они могут воспользоваться поддержкой психолога, который поможет пережить этот нелегкий этап жизни.
Сенильная деменция: прогноз
При развитии сенильной деменции прогноз будет неутешительным. Процесс постоянно прогрессирует и сказать точно когда пациент достигнет последней стадии нельзя. Все очень индивидуально и может занимать годы или месяцы. К полному угасанию пациент может прийти через 5-10 лет от начала болезни.
Погибают больные сенильной деменцией обычно от заболеваний, протекающих параллельно, на фоне полного физического и психического истощения. Поэтому для продления жизни пациентов и облегчения их состояния врачи Юсуповской больницы также выполняют лечение сопутствующих заболеваний.
Инвалидность при сенильной деменции
Нередко к врачу обращаются пациенты трудоспособной группы и спрашивают: «Дают ли инвалидность при деменции? Как получить группу? Зависит ли группа от вида деменции? Инвалидность какой группы будет?». Для оформления инвалидности следует знать определенные правила:
- для получения направления на экспертизу пациент или его родственники должны обратиться в медицинское учреждение по месту прописки или временного проживания. Главный врач больницы, после получения официального письменного запроса от больного или родственников пациента, дает направление на МСЭ;
- направление на МСЭ дается больному после получения заключения от различных специалистов, после проведения исследований: флюорографии, электрокардиограммы, сдачи анализов (перечень нужных исследований будет определен лечащим врачом);
- если инвалидность оформляют родственники больного, они должны предоставить нотариальную доверенность.
Оформление группы инвалидности
В большинстве случаев очень быстро при сосудистой деменции наступает инвалидность. Сосудистая деменция часто развивается после инсульта или инфаркта, становится последствием заболеваний сердечно-сосудистой системы, пороков сердца.
Для получения инвалидности существует критерий – нуждаемость больного в государственной защите. Не является обязательным критерием недееспособность больного. Пациент или родственники обращаются к администрации лечебного учреждения для получения направления в МСЭ, если будет отказано, проходят экспертизу самостоятельно, предъявив справку, которую обязаны выдать при отказе в медицинском учреждении по месту жительства или временного проживания. Для оформления опеки над недееспособным больным требуется обращение в суд. С правовой помощью в суде помогут органы опеки.
Мнение эксперта

Автор: Полина Юрьевна Вахромеева
Врач-невролог
Деменцию часто называют «старческим слабоумием», но это не всегда справедливо. Хотя как раз в случае с сенильной деменцией главный фактор — возраст. Развивается заболевание очень медленно, поэтому на первых этапах только сам больной может заметить изменения. Стоит обращать внимание на такие нарушения, как снижение памяти, тремор, изменение походки, атрофия мышц, изменение характера.
Средний возраст жизни увеличивается, и, соответственно, все больше людей страдают от деменции различной природы. Болезнь диагностирована почти у 50 миллионов человек во всем мире. По данным ВОЗ, через 40 лет число людей с деменцией вырастет втрое!
Деменция — это полиэтиологичное заболевание. Наиболее частая причина — болезнь Альцгеймера. Официально регистрируется менее 1% случаев болезни Альцгеймера, а лечение получают из них всего 5%, причем это лечение не за счет государства (финансируется только 10-15% расходов).
В нашей стране система помощи таким больным только начинает развиваться. В настоящее время есть множество препаратов, которые могут значительно улучшить состояние больных и качество их жизни. Важно помнить: чем раньше вы обратитесь к специалистам, тем выше вероятность замедления течения болезни.
Группа инвалидности
В приложении к правилам о признании лица инвалидом включен пункт №5, где деменция (выраженная, умственная отсталость глубокая и тяжелая) – это заболевание, при котором дается пожизненная инвалидность не позднее двух лет после первичного определения инвалидности. Первая группа инвалидности оформляется при определенных условиях:
- нарушения здоровья пациента с выраженной степенью (IV) нарушений функций организма;
- третья степень выраженности ограничений категорий жизнедеятельности больного:
- способности ухода за собой;
- способности передвижения;
- способности общения;
- способности к трудовой деятельности;
- способности к ориентации и контролю поведения;
- способности к обучению.
Деменция, рассеянный склероз, болезнь Альцгеймера и другие патологические состояния становятся причиной инвалидности. МСЭ может проводиться не только в присутствии пациента, но и заочно по решению бюро. Экспертиза может проводиться в стационарном отделении больницы или на дому, если не позволяет состояние здоровья пациента и имеется справка медицинского учреждения. В некоторых случаях назначается дополнительное обследование. Когда экспертами получены все данные, комиссия принимает решение о признании инвалидности или отказывает в признании инвалидности. Когда человек признан инвалидом, ему выдаются следующие документы:
- справка о группе инвалидности;
- лист временной нетрудоспособности (если человек работает и находится на больничном листе делается отметка о решении МСЭ);
- индивидуальная программа реабилитации.
Для оформления льгот требуется выписка, которая оформляется из акта освидетельствования больного. На основании выписки проводят начисление пенсии для инвалида.
Зачем кошка высовывает кончик языка?
Когда кошка высовывает кончик языка, это чаще всего не относится к норме. Причины необычного явления могут свидетельствовать о дискомфорте, который испытывает животное либо заболеваниях (врожденных или приобретенных).
Нормальные состояния
В каких случаях высунутый язык считается нормой? Обычно кошки не демонстрируют эту часть тела. Нормальным считается, если кончик язычка остается высунутым у котят, когда они, наигравшись, засыпают от усталости.

Взрослые животные могут просто забыть втянуть «природную губку» обратно после умывания. Бывает, что кошка высовывает кончик языка и замирает ненадолго в этом положении. Потом обязательно убирает его в пасть.
К норме относится и высунутый язык у животного, которое находится в расслабленном состоянии, или во сне. В этот момент орган несколько удлиняется и не помещается полностью во рту. После активных игр кошка может некоторое время часто дышать. При этом кончик языка высунут. Это помогает насыщать ткани кислородом.
Причиной высунутого кончика язычка становится жара. У животных нет сальных желез, так они спасаются от перегрева. Некоторые питомцы могут дразнить хозяев. Если это кратковременное явление (особенно во время игры) не сопровождается другими тревожными симптомами, то оно относится к норме.
Физиологические причины
Английские ученые считают, что высунутый кончик языка вовсе не свидетельствует о расслабленности. Наоборот, это – признак агрессии. Особенно если при этом животное подергивает хвостом. Другие объяснения, почему кот высовывает кончик языка:
- В жару это говорит о нарушенном теплообмене.
- Если одновременно кошка становится агрессивной, появляется сильное слюновыделение, то это может быть признаком бешенства или других опасных инфекций.
- Исследователи из Калифорнии выяснили, почему у некоторых зрелых животных торчит язык. Он просто не помещается полностью в пасть вследствие некоторых заболеваний ротовой полости.
- Скрещивание разных пород иногда приводит к рождению умственно отсталых котят. У таких животных кончик языка высунут постоянно, висит безвольно.
- У «персов» появляется неправильный прикус из-за плоской морды.
- Кошка высовывает язык рефлекторно от звука отрываемого скотча.
- У британских вислоухих выявляются болезни, связанные со строением скелета.
- Тайские кошки, если отвлекаются, чаще других сородичей забывают спрятать обратно язычок. Однако это же и признак полного доверия.
На кончике кошачьего языка находятся вкусовые рецепторы. Высунутый язык может свидетельствовать о нарушенном обонянии. Перед родами животное начинает сильно нервничать, постоянно вылизывает себя, может сидеть долгое время с высунутым языком. Причиной может стать и застрявшая во рту кость. Замечено, что многие кошки так реагируют на собак.

Заболевания, при которых кошки высовывают язычки
Выступающий кончик языка появляется вследствие различных заболеваний. К ним относятся отек гортани, аллергии, воспаления рта. Высунутый язык появляется вследствие:
- травмирования челюстей;
- сердечнососудистой недостаточности;
- нарушений в работе головного мозга;
- нервных заболеваний, стрессов;
- черепно-мозговых травм;
- высокой температуры;
- мышечной атрофии;
- зубных болезней;
- нарушения дыхания или функционирования слюнных желез .
Кошка не может шевелить языком после наркоза. Рот закрывается полностью только через сутки. Мешают убирать язык ранки в ротовой области. Если такое явление сопровождается кашлем, рвотой, диареей или нарушениями в работе кишечника, то причина, скорее всего в отравлении.
Если у кошки торчит кончик языка, этому может быть множество причин и большинство из них не свидетельствует о заболеваниях. Некоторые любимцы, поняв, что хозяева умиляются и дают вкусненькое, повторяют уловку специально по несколько раз.
Корки в носу
Дыхательная система из всех систем жизнеобеспечения организма, по праву, стоит на первом месте в жизни человека. Особая роль в ней отводится системе носового дыхания.
Нос, носовые пути и пазухи занимают приблизительно треть лица, четвертую часть головы и достаточно прочно связаны с мозгом, глазами и ушами. Заложенность носа, появление в нем слизи, корок и «болячек», которые возникают в результате вирусных инфекций, аллергических реакций, ухудшают общее состояние организма, приводят к проблемам с обонянием, отсутствию аппетита, кислородному голоданию.
Как образуются корки в носу
Через носовые ходы в организм вместе с воздухом проникают пыль, вирусы, бактерии или аллергены. Они нарушают естественный процесс дыхания, провоцируют развитие инфекционных, заболеваний, аллергических реакций.
Природной преградой для них становятся слизистые, выстилающие носовые ходы до самых бронхов. Они вырабатывают вязкий секрет, который и задерживает эти частицы, не позволяя им опускаться дальше в организм.
В ноздрях и пазухах носа воздух нагревается и увлажняется, действует, как кондиционер, поддерживая оптимальной микроклимат. В здоровом состоянии слизистая вырабатывает то количество секрета, которое необходимо для увлажнения носовых ходов.
Если естественный процесс нарушается, слизистая вырабатывает больший объем секрета, который часто стекает по задней стенке в горло, собирается в пазухах и носовых ходах или пересыхает. Так появляются корки в носу. Они препятствуют нормальной выработке секрета слизистой и открывают путь для проникновения в организм различных патогенов.
Виды корочек в носу
Корки, которые образуются в результате нарушения оттока слизи, различаются по цвету и плотности. Именно эти характеристики помогают определить, в чем причина нарушения носового дыхания.
- Сухие корки в носу. Самые распространенные и часто встречающиеся у детей и взрослых. Они часто не привлекают внимание, если от них удается быстро избавиться. Белые сухие корки в носу у ребенка, особенно новорожденного, убираются во время утренних гигиенических процедур. Для этого используются ватные жгутики, которые можно обмакнуть в специальное детское масло, чтобы не повредить слизистую и не напугать ребенка. Если сухость и корки в носу начинают вызывать заметный дискомфорт, необходимо обратиться к врачу.
- Кровянистые корки. Появляются вследствие постоянного или неаккуратного удаления сухих корок. Часто этим грешат дети и возрастные пациенты, которым не хватает терпения удалить сухие корки без последствий. Кровеносные капилляры не выдерживают резких механических повреждений и окрашивают корки в розово-красный цвет.
- Желтые или зеленые корки в носу возникают вследствие развития бактериальной или вирусной инфекции. После лечения основного заболевания слизистые восстанавливаются и корочки пропадают.
- Гнойные корки в носу. Их появление связано с проникновением в носовые ходы инфекции. Чаще всего – это стрептококк или стафилококк. Если при их попадании внутрь носа слизистые были травмированы или пересушены, бактериальная атака ускоряется. Что приводит к гнойному поражению тканей.
Причины корок в носу у взрослых и детей
Самая распространенная причина образования корочек – это нарушение водного баланса слизистых из-за слишком сухого воздуха, частого и неправильного применения лекарственных препаратов, в частности, сосудосуживающих средств при рините. Пересушенные слизистые не могут выполнять свое основное задание: транспортировать слизь по носовым ходам. Этот процесс замедляется. В результате возникает воспаление в носу и околоносовых пазухах. Так же реагируют слизистые и на переохлаждение организма.
Кроме этого, корочки образуются при:
- болезнях носа и околоносовых пазух (различные формы ринитов);
- аллергических реакциях. Сухие слизистые в носу, как и обильные выделения слизи из носа, часто бывают ярким проявлением реакции организма на аллергены.
- заболеваниях эндокринной системы. К пересушиванию приводит повышенный уровень сахара при диабете. Чем выше показатели сахара в крови, тем суше слизистые.
К прочим причинам образования корок в носу относятся:
- врожденные или травматические повреждения носовой перегородки;
- хронические заболевания верхних дыхательных путей;
- сосудистые изменения;
- гормональные изменения;
- воздействие пара в бане или сауне;
- вдыхание вредных веществ;
- переезд в другую климатическую зону;
- нервные расстройства.
Об образовании корок свидетельствуют нарушенное обоняние, заложенность носа и неприятный запах. Ощущается дискомфорт на слизистых, их стянутость, возникают очаги раздражения и эрозии. В горле чувствуется сухость. Появляются жалобы на головную боль и храп по ночам.
Чем опасны корки в носовой полости
Если своевременно не начать лечение, у пациента ухудшится носовое дыхание, появятся постоянные головные боли. Для людей с хронически пересушенной слизистой характерна проблема храпа и нарушений сна, также возрастает риск апноэ и кровотечений из носа.
Дальнейшие осложнения приводят к изменениям в слизистой и костной тканях. На этом фоне может развиться полное отсутствие реакции на запахи.
Лечение корок и «болячек» в носу
Лечение проводит специалист – отоларинголог. Важно не заниматься самолечением, чтобы не усугубить свое состояние.
Врач – отоларинголог направит на анализы: мазок из носовой полости, общий анализ крови, при необходимости – рентген. После этого он определит причину образования корок и назначит соответствующее лечение.
На ранней стадии заболевания хорошо зарекомендовало себя промывание носа средствами на основе морской воды. Эта процедура увлажняет слизистую и оказывает легкий антисептический эффект, не давая распространиться бактериям. Регулярные орошения помогут восстановить водный баланс слизистой и ее защитную функцию.

Сиалор Аква для промывания
- Сбалансированный солевой состав, подходит для детей с 0 лет
- Анатомические полимерные контейнеры буфус
- Способствует восстановлению слизистой носа
Есть противопоказания. Проконсультируйтесь со специалистом.
Постоянное увлажнение воздуха в квартире, влажная уборка и проветривание будут хорошей поддержкой лечению и профилактикой образованию корочек. Особенно это важно, если в семье растет ребенок. Для малышей необходима постоянная забота о чистоте слизистых. Поэтому ежедневная гигиена, промывание, удаление лишних выделений поможет поддерживать слизистые носа и носовых пазух в здоровом состоянии.
В случае развившегося поражения слизистой врач назначит медикаментозное лечение. Капли, спреи, мази и бальзамы поспособствуют размягчению корок, а также устранению причины – вирусов и болезнетворных бактерий.
Из консервативных методов по показаниям отоларинголог назначает ингаляции, если обнаружится бактериальная природа поражения слизистых.
Результативным бывает воздействие на ткани током. Это повышает проницаемость кожи и лучшее поглощение лекарств.
Активизировать рост новых клеток слизистой можно прижиганием. В этом случае слизистая восстанавливается полностью.
Оперативное вмешательство необходимо, когда консервативные и медикаментозные средства не могут дать результата, например, если слизистая деформирована или носовая перегородка искривлена. Такое состояние возникает от рождения или в результате травмы. Современные медицинские технологии – лазерная коррекция – позволяют провести операцию быстро и с наименьшими повреждениями. При этом сокращается время для реабилитации.
Удаление липомы, удаление атеромы, в чем разница между липомой и атеромой и нужно ли их удалять?
Липома и атерома кожи — две распространенные разновидности доброкачественных новообразований. Они требуют исключительно внимательного к себе отношения, поскольку в ряде случаев (правда, к счастью, нечасто) могут перерождаться в злокачественные опухоли. Появление атеромы может не вызвать подозрений — поначалу она обычно не доставляет больших неудобств. Однако даже в том случае, если новообразование не болезненно, все-таки стоит показаться врачу. Часто жировик (липома) на шее или коже головы постепенно увеличивается в размерах, в этом случае посетить врача нужно срочно — новообразование нужно будет исследовать, чтобы определить, нет ли опасности развития рака.
Липома и атерома часто внешне похожи, и пациенты нередко не отличают их друг от друга, определяя под общим названием «жировик». Попробуем разобраться, в чем же разница между липомой и атеромой, а также, как поступить, если у вас выявлено одно из этих образований.
Липома
Это – доброкачественное образование, состоящее из жировой ткани. По сути – это локальное скопление жировой ткани под кожей. Липома относится к доброкачественным опухолям, хотя в редких случаях под ее маской может развиваться липосаркома– образование злокачественное.
Липомы проявляют себя в виде мягкоэластических подкожных образований, подвижных, безболезненных, могут медленно увеличиваться в размерах. Кожа над липомами не изменена и легко смещается над ними. Мелкие липомы вообще не видны их можно обнаружить только при пальпации. Более крупные липомы выделяются как «бугры» округлой или овальной формы. Размеры липом очень вариабельны – от 1-2 см до 20 см и более. Липомы никогда не воспаляются и не нагнаиваются.
Атерома
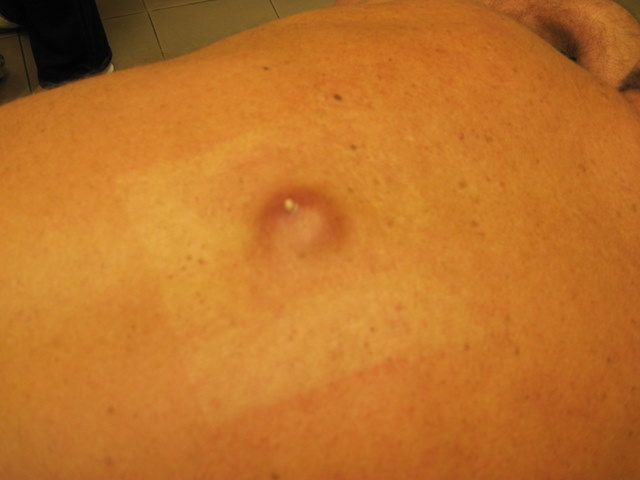
Происхождение атеромы принципиально иное, чем липомы. Атерома развивается из сальных желез кожи. По разным причинам проток железы забивается, секрет скапливается в железе, которая начинает постепенно увеличиваться в размерах. Атерома определяется в виде небольшого (от 0,5 до 2 – 3 см) образования, которое всегда несколько возвышается над кожей и всегда спаяно с ней (т.е. кожа над атеромой не смещается), может медленно расти. Атерома всегда имеет капсулу, содержит атероматозные массы, напоминающие измельченное сало.
Т.к. атерома соединена с внешней средой протоком, всегда есть угроза, что через проток она инфицируется, и произойдет нагноение. В этой ситуации в области ранее «спокойной» атеромы появляются умеренные боли, образование быстро (за несколько дней) увеличивается в размерах, вокруг него появляется покраснение, может повышаться температура тела. Нагноение атеромы требует срочной операции.
Симптомы
Определить проблему в обоих случаях обычно не составляет сложности.
- подвижная и безболезненная, размеры могут быть от нескольких миллиметров до 10-15 см;
- на ощупь — тестообразная или плотная;
- не спаяна с кожей – кожа легко смещается над образованием;
- никогда не воспаляется – т.е. над липомой не отмечается покраснения кожи, припухлости.
Чаще всего липомы располагаются на конечностях, голове и туловище, практически никогда не бывают на лице.
Симптомы атеромы
Образование в виде бугорка, безболезненно, подвижно, спаяно с кожей, часто можно разглядеть отверстие выводного протока железы. Чаще всего «шишка» располагается на участках тела, где есть волосяной покров: на лице, коже головы, в области половых органов, на ногах, на спине, встречается на лице. В случае появления нагноившейся атеромы образование увеличивается в размерах за несколько дней, кожа на пострадавшем участке может покраснеть и стать болезненной, может также подняться температура.
Лечение
Теперь, когда мы разобрались в отличии липомы от атеромы, перейдем к следующему вопросу: а нужно ли вообще удалять липому или удалять атерому? Начнем с того, что консервативное лечение липомы, равно как и лечение атеромы абсолютно бесперспективно. Более того, агрессивное воздействие на эти образования различными «народными» средствами может вызвать нагноение атеромы, а также малигнизацию (озлокачествление) липомы.
Тактические подходы к лечению липомы следующие: если липома небольшая (2-3 см), не растет и не причиняет каких-либо неудобств (не трется об одежду, не является косметическим дефектом и т.п.), то ее можно не удалять. В случае же роста (а особенно быстрого), лучше пойти на операцию. Если липома растет, то удалять ее рано или поздно все равно придется, но лучше сделать это пока она маленькая, чтобы избежать больших разрезов и травматичности вмешательства. Любая удаленная липома должна быть направлена на гистологическое (под микроскопом) исследование.
Что касается атеромы – ее рекомендуют удалять в любом случае, т.к. практика показывает, что они рано или поздно нагнаиваются, а при операции на фоне воспаления не всегда удается полностью убрать капсулу атеромы, что чревато рецидивом (повторным появлением образования). К тому же при нагноении рану практически никогда не ушивают, она заживает вторичным натяжением, что нередко ведет к формированию грубого рубца. Если после удаления атеромы выясняется, что образование не имеет капсулы и не содержит атероматозных масс, его нужно направить на гистологическое исследование для исключения дерматосаркомы, которая иногда бывает внешне похожа на атерому.
Подводя итоги всему вышесказанному можно сказать
- Липома и атерома – доброкачественные образования разной природы – липома просто состоит из измененной жировой ткани, а атерома – из сальной железы с капсулой, заполненной секретом – салоподобными атероматозными массами.
- Консервативное, в т.ч. народными средствами лечение липомы, равно как и лечение атеромы абсолютно неэффективно, а зачастую и вредно.
- Небольшую (2-3 см) липому можно не оперировать, а наблюдать. В случае роста, а также при каком-либо дискомфорте показана операция по удалению липомы.
- Удаление атеромы всегда желательно, т.к. им свойственно увеличиваться в размерах и нагнаиваться.
- Если вы обнаружили у себя подкожное образование, нужно обратиться к врачу, т.к. под маской липомы или атеромы могут развиваться другие образования – дерматосаркомы, липосаркомы, гигромы, лимфаденит и др.
Доктор Ельшанский И. В. много лет занимается диагностикой и хирургическим лечением доброкачественных образований кожи и подкожной клетчатки.
Артроз мелких суставов: как избавиться от боли в руках и стопах
Артроз мелких суставов — болезнь, которая разрушает хрящевую прослойку между суставами. При заболевании страдают суставы кистей и пальцев рук, стоп. Артроз мелких суставов встречается реже, чем крупных суставов. Заболевание чаще развивается в пожилом возрасте.
Механизм развития болезни
Артроз начинается с нарушения кровообращения в подхрящевом слое надкостницы. Из-за этого ухудшается питание хряща, он теряет эластичность, становится тоньше, на нем появляются трещины. Уменьшается количество синовиальной жидкости, из-за сильного трения суставы воспаляются.
Прогрессирующий артроз очень опасен. Если вовремя не начать лечение артроза кисти руки или стопы, суставы начинают принимать неестественные уродливые формы и могут потерять подвижность.
Болезнь часто возникает у женщин во время менопаузы. В женском организме меняется гормональный фон, вырабатывается меньше эстрогенов. Из-за этого организм теряет много влаги, что делает хрящи и суставы более ломкими.
В зависимости от локализации артроз бывает двух типов:
Артроз суставов кистей и пальцев рук
Артроз кистей рук часто встречается среди машинисток, пианистов, программистов, секретарей. Болезнь поражает межфаланговые суставы. При артрозе пальцев рук суставные ткани высыхают и растрескиваются. В суставах кистей рук часто появляются подкожные мелкие узелки. Обычно они уже не исчезают.
При прогрессировании болезни костная ткань уплотняется, на ней появляются выросты. Они вызывают сильную боль при движении пальцами. В запущенных случаях человек теряет способность двигать кистью и пальцами.
Симптомы болезни: хруст в суставах при движении пальцами, боль в пальцах после нагрузки, уплотнения на суставах пальцев, отёк околосуставных тканей.
Врачи «Мастерской Здоровья» проводят лечение артроза кисти руки безоперационными методами.
Артроз суставов стопы
Артрозу стопы подвержены балерины, танцоры, гимнасты, борцы, прыгуны. Болезнь поражает суставы пальцев ног. На мелких суставах стопы появляются костные наросты. Из-за них человеку больно двигать стопой. При прогрессировании болезни деформация суставов очень заметна, человек практически не может шевелить стопой.
Артроз большого пальца ноги — самый распространённый вид артроза стоп. При болезни в области сустава большого пальца формируется «косточка». Артроз большого пальца ноги возникает из-за ношения узкой обуви.
Симптомы артроза стопы: боли в стопе после физических нагрузок, хруст в суставах при движении, увеличение суставов в размере. Человек при ходьбе прихрамывает, опирается на внешний край стопы.
При лечении артроза стопы врачи «Мастерской Здоровья» используют лазеротерапию, магнитотерапию и другие методы.
Причины возникновения
Артроз бывает первичным и вторичным.
Первичный артроз появляется из-за проблем с хрящевой тканью сустава, а именно:
- генетических нарушений в составе хрящевой ткани сустава;
- гипермобильности суставов;
- дисплазии, плоскостопия, широкой стопы.
Вторичный артроз — результат повреждения суставов и других болезней. Среди его причин:
- травмы, микротравматизация суставов;
- острые и хронические артриты, синовиты;
- нарушение обмена веществ, недостаток кальция, фосфора и других минералов; , псориаз, ревматоидный артрит;
- сахарный диабет и другие болезни эндокринной системы.
Факторы риска
К факторам риска появления болезни относятся:
- наследственная предрасположенность;
- тяжелый физический труд, большая нагрузка на суставы пальцев;
- избыточный вес, чрезмерное употребление алкоголя;
- длительное ношение неудобной тесной обуви на высоком каблуке;
- малоподвижный образ жизни;
- переохлаждение стоп.
Если вы по работе часто нагружаете суставы пальцев рук и ног, или у вас есть родственники, которые болеют артрозом мелких суставов, стоит задуматься о профилактике. Мы расскажем о ней в конце статьи.
Симптомы
Среди признаков артроза мелких суставов стопы, пальцев и кистей рук:
- боли в кистях рук, стопах, они то утихают, то возникают снова;
- движения пальцами рук или ног причиняют боль;
- суставы припухают, сгибаются и разгибаются с «хрустом»;
- воспаляются ткани, окружающие сустав;
- меняется форма суставов — они утолщаются, появляются узелки Гебердена и Бушара;
- снижается чувствительность кончиков пальцев.
Стадии артроза мелких суставов
Различают три стадии заболевания.
- Первая стадия болезни сопровождается периодической болью в суставах пальцев рук или ног при активном движении или работе. Боль утихает после отдыха. Суставы могут начать хрустеть, возле них образуются припухлости.
- Вторая стадия артроза. Болезнь прогрессирует, боль усиливается и становится постоянной. Движения пальцами причиняют боль. В суставах образуются узелки Гебердена и Бушара. Их появление сопровождает жжение и боль. Через несколько месяцев покраснение и припухлость проходят, узелки становятся твёрдыми.
- Третья стадия артроза мелких суставов — самая серьезная. Пальцы рук и ног деформируются, ими практически невозможно двигать. Область вокруг больного сустава краснеет и отекает. Резкая боль в суставах ощущается не только при движении, но и в состоянии покоя. Человек ходит с трудом, подъём и спуск по лестнице становятся для него испытанием.
Отзывы о лечении
В декабре 2020 г. после травма позвоночника не могла передвигаться. По вызову из клиники Баратов В.В. приехал на дом с медсестрой. После осмотра поставил диагноз компрессионный перелом определенных позвонков и нашел дополнительные грыжи позвоночника. Назначил обследование и комплексное лечение, организовал привоз корсета, медсестра сделала блокаду и капельницу. В январе 2021 г. сделала МРТ позвоночника и диагноз полностью подтвердился. Это высокий профессионализм , что уже нечастое явление. Другие врачи утверждали что нельзя поставить диагноз без МРТ. Я очень благодарна Валерию Владимировичу за реальную помощь и желаю ему ЗДОРОВЬЯ !
Диагностика
Если вы заметили у себя симптомы артроза мелких суставов, не откладывайте визит к ортопеду. Болезнь на ранней стадии поддаётся излечению. На второй и третьей стадиях можно лишь замедлить её развитие.
Для диагностики артроза мелких суставов понадобится комплексное исследование. С его помощью врач установит причину болезни и назначит эффективное лечение. Первичный приём в клиниках «Мастерская Здоровья» в Санкт-Петербурге ведут неврологи и ортопеды. Они точно диагностируют артроз суставов рук и ног с помощью следующих методов:




Как мы лечим артроз мелких суставов
Справиться с болезнью лучше всего помогает комплексный подход. Наши врачи лечат артроз мелких суставов безоперационными методами. Они останавливают развитие болезни и оздоравливают организм в целом.
Врач первичного приёма назначает пациенту индивидуальный курс лечения с учетом причины артроза, состояния, возраста, пола и особенностей организма больного. Лечение артроза мелких суставов стопы, кистей и пальцев рук займёт максимум полтора месяца. Пациент проходит процедуры 2-3 раза в неделю. Боль в суставах пройдёт после первой недели лечения. Курс лечения составляется из следующих процедур:
Лечение артроза мелких суставов в наших клиниках в Санкт-Петербурге снимает боль и воспаление в суставах. У пациента улучшается кровообращение и питание хряща, приостанавливается разрушение хрящевой ткани и суставов. Наш доктор посоветует, что можно делать самостоятельно в целях профилактики болезни.
Профилактика
Врачи «Мастерской Здоровья» советуют, чтобы избежать проблем с суставами:
- больше ходить, заниматься бегом, плаваньем, аквааэробикой, кататься на лыжах;
- не переохлаждаться;
- следить за весом;
- избегать травм суставов;
- ходить в удобной обуви.
В питании рекомендуем придерживаться следующих принципов:
- есть больше авокадо, грейпфруктов, киви;
- ограничить потребление помидоров, бобовых;
- включить в рацион хрящи, желатин, чеснок;
- есть меньше жирного и жареного мяса, сахара, шоколада, кофе, печенья;
- отказаться от курения и алкоголя;
- пить не меньше двух литров воды в день.
Лечебный массаж
Для профилактики артроза кистей и пальцев рук делайте следующие упражнения:
- Потрите ладони друг о друга.
- Разотрите пальцы одной руки пальцами другой, вначале по направлению от основания до ногтя и в обратную сторону.
- Согните и разогните пальцы 10 раз, не сжимая в кулак.
- Плотно прижмите ладони и давите пальцами одной руки на пальцы другой.
- Разъедините ладони и продолжайте давить пальцами друг на друга.

Крюков Александр Сергеевич,
главный врач «Мастерской Здоровья»,
врач травматолог-ортопед
Дата публикации:
30.07.2018 г.
Дата обновления:
02.08.2021 г.Как определить микроинсульт у человека
Острое нарушение мозгового кровообращения может протекать в виде транзиторной ишемической атаки, микроинсульта или инсульта. Об инсульте говорят в том случае, если неврологическая симптоматика сохраняется более суток. При наличии преходящего нарушения мозгового кровообращения, как и при микроинсульте, признаки расстройств функций организма проходят самостоятельно в течение 24 часов. После них не остаётся морфологических изменений вещества головного мозга. В результате микроинсульта образуются очаги некроза вещества головного мозга.
Как определить, был ли микроинсульт? Врачи клиники неврологии Юсуповской больницы применяют инновационные методы диагностики заболеваний центральной нервной системы. Они позволяют определить изменения головного мозга, патологию церебральных сосудов после острого периода микроинсульта. Пациентов консультируют кардиологи, эндокринологи, офтальмологи. Сложные случаи обсуждаются на Экспертном Совете с участием кандидатов и докторов медицинских наук, являющихся ведущими специалистами в области заболеваний нервной системы.
В клинике реабилитации работает команда специалистов высокой квалификации. Реабилитологи используют инновационные методики восстановления нарушенных функций и профилактики повторного нарушения мозгового кровообращения. Благодаря согласованной работе всего персонала, применению индивидуальных схем лечения современными лекарственными препаратами у пациентов, прошедших курс лечения и реабилитации в Юсуповской больнице, значительно снизилось количество рецидивов микроинсульта.
Симптомы инсульта и микроинсульта
Время имеет большое значение для эффективного лечения обоих заболеваний (специалисты говорят о трех «золотых» часах, когда можно избежать появления осложнений), поэтому звонить в службу скорой помощи нужно сразу после появления следующих симптомов:
нарушение речи (невнятная, слишком замедленная, бессмысленная);
сильная головная боль (возникает резко);
проблемы со зрением (двоение в глазах, слепота на один или оба глаза);
нарушение чувствительности одной половины тела;
Появляется повышенная чувствительность вплоть до полного неприятия яркого света и громких звуков. Наблюдается парез конечностей с одной стороны тела и нарушение двигательной координации. Иногда можно заметить асимметрию лица. Если эти симптомы сохраняются в течение 24 часов или нарастают, речь идёт об инсульте. Иногда симптомы микроинсульта можно перепутать с реакцией на стресс или хроническую усталость.
Однако, ощущая один или несколько признаков микроинсульта в сочетании с факторами риска, необходимо немедленно обратиться за медицинской помощью. Очень часто признаки развития микроинсульта пациенты не воспринимают серьезно и переносят «на ногах». В результате человек не получает квалифицированную помощь своевременно, что приводит к неполному восстановлению организма. Микроинсульт вызывает обратимые нарушения работы головного мозга.
Со временем ткани восстанавливаются. Период регенерации будет зависеть от общего состояния здоровья пациента и масштабов микроинсульта. В Юсуповской больнице пациент может получить помощь круглосуточно, что позволит выиграть время для более качественной реабилитации. Неврологи Юсуповской больницы являются специалистами высокого класса и имеют большой опыт работы с нарушениями функций головного мозга. Своевременное обращение к специалисту позволит снизить вероятность длительной госпитализации и проходить курс лечения в домашних условиях.
Следует обращать особое внимание на симптомы микроинсульта тем людям, которые находятся в зоне риска: имеют определенные хронические заболевания или ежедневно подвергаются воздействию негативных процессов, способных спровоцировать микроинсульт.
Как это происходит
Чтобы вовремя распознать заболевание, необходимо знать механизм его течения. При микроинсульте механизм заболевания, следующий:
Сначала происходит повышение давления в сосудах или закупорка сосуда тромбом;
В пораженном участке нарушается кровообращение, а, значит, не поступают питательные вещества;
Далее кровообращение может самостоятельно восстановиться (давление снизится, тромб рассосется) или же нет — тогда возможно наступление инсульта.
Задача больного или того, кто увидел какие-то изменения в близком, — как можно скорее вызвать скорую. Только квалифицированная помощь не позволит заболеванию прогрессировать.
Течение микроинсульта
Микроинсульт возникает в результате негативного влияния определенных факторов или является следствием некоторых хронических заболеваний. К основным факторам, способным вызвать микроинсульт, относятся:
Каждая из этих причин или их сочетание способны вызвать микроинсульт у здорового человека. Среди заболеваний, провоцирующих данное состояние, выделяют:
атеросклероз сосудов головного мозга,
патология сосудов головного мозга,
патологии шейного отдела позвоночника.
При наличии любого из вышеперечисленных заболеваний даже на ранней стадии для профилактики микроинсульта следует регулярно посещать врача. В Юсуповской больнице работают профессиональные неврологи, которые специализируются на заболеваниях сосудов головного мозга. Своевременное обращение к специалисту значительно уменьшает риск развития микроинсульта в будущем. Необходимо знать, что микроинсульт является предвестником полноценного инсульта или инфаркта головного мозга, что приводит к необратимым нарушениям и может спровоцировать инвалидизацию и смерть.
При развитии микроинсульта возникает закупорка сосуда головного мозга, в результате чего некоторые отделы остаются без питания. Блокировка сосуда происходит неполная, поэтому небольшое количество крови продолжает питать головного мозг. Это и объясняет обратимость данного состояния. Микроинсульт наступает спонтанно и длится недолго. В это время человек может ощущать головокружение, боль в затылочной части головы, появление черных точек или светлых пятен перед глазами, тошноту, нарушение координации движений. При появлении подобных симптомов (особенно при наличии провоцирующих факторов) следует немедленно обратиться к врачу.
Приемное отделение Юсуповской больницы работает круглосуточно, поэтому пациент получит квалифицированную медицинскую помощь в любое время суток. Иногда симптомы микроинсульта можно перепутать с реакцией на стресс или хроническую усталость. Однако, ощущая один или несколько признаков микроинсульта в сочетании с факторами риска, необходимо немедленно обратиться за медицинской помощью. Микроинсульт вызывает обратимые нарушения работы головного мозга. Со временем ткани восстанавливаются.
Период регенерации будет зависеть от общего состояния здоровья пациента и масштабов микроинсульта. В Юсуповской больнице пациент может получить помощь круглосуточно, что позволит выиграть время для более качественной реабилитации. Неврологи Юсуповской больницы являются специалистами высокого класса и имеют большой опыт в работе с нарушениями работы головного мозга. Своевременное обращение к специалисту позволит снизить вероятность длительной госпитализации и даст возможность проходить курс лечения в домашних условиях.
Каждая секунда может подарить больному шанс на полное выздоровление, особенно это касается микроинсульта, при инсульте полное восстановление организма практически невозможно. Но чем скорее больной получит лечение, тем благоприятнее будут последствия.
Диагностика микроинсульта
Если пациент поступает в клинику неврологии в остром периоде нарушения мозгового кровообращения, врачи находят множество неврологических симптомов, которые при микроинсульте выражены минимально. Спустя сутки от дебюта заболевания при микроинсульте неврологическая симптоматика не определяется. Как проверить, был ли микроинсульт? Неврологи восстанавливают клиническую картину острого нарушения мозгового кровообращения на основании опроса пациента. В дальнейшем проводят следующие диагностические исследования:
обследование биомеханики шейного отдела позвоночника (тонуса мышц, объёма движений, положения позвонков в покое и движении);
рентгенография шейного отдела позвоночника с функциональными пробами;
исследование сосудов шеи и головного мозга – ультразвуковая допплерография;
магнитно-резонансная и компьютерная томография;
ангиография сосудов головного мозга;
компьютерная ангиография сосудов шеи и головного мозга;
общий, биохимический анализ крови и коагулограмма.
Для всех исследований врачи Юсуповской больницы используют современную аппаратуру ведущих фирм мира. Анализы выполняют с использованием качественных реагентов, позволяющих получить точные результаты.
Дифференциальная диагностика ишемического инсульта и микроинсульта
Как отличить инсульт или микроинсульт у человека? Оба заболевания развиваются вследствие спазма или тромбоза церебральной артерии. Симптомы зависят от того, какой сосуд поражён – крупный или мелкий. При нарушении кровотока по крупным мозговым артериям развиваются общие и локальные нарушения неврологических функций. Общие симптомы инсульта, следующие:
внезапная резкая головная боль;
Локальные проявления инсульта зависят от того, в бассейне какой артерии нарушен кровоток. При микроинсульте общих проявлений сосудистой патологии мозга почти никогда не бывает. Пациентов беспокоит умеренная головная боль, нарушается устойчивость и координация движений. Они на некоторое время утрачивают способность рассматривать предметы обоими глазами. Все локальные симптомы микроинсульта могут сохраняться от нескольких часов до суток и проходят самостоятельно. Если признаки нарушения мозгового кровообращения сохраняются более 24 часов, это означает, что у пациента развился инсульт.
После ишемического инсульта сохраняется нарушение двигательной, зрительной, речевой функции и чувствительности. Пациенты, перенесшие микроинсульт, не отмечают никаких изменений и часто не придают значения тем симптомам, которые были. Но у них, как и после инсульта, образуются очаги некроза вещества головного мозга. При повторных микроинсультах всё большая часть мозга замещается соединительной тканью. Вследствие этого у пациентов нарушается мозговая деятельность, развиваются расстройства памяти и концентрации внимания.
Инсульт и микроинсульт: в чем сходство и различие
Несмотря на приставку «микро», малый инсульт довольно опасен и имеет много общего с полноценным заболеванием. Отличие инсульта от микроинсульта — в продолжительности болезни и выраженности симптомов. Микроинсульт — нарушение работы головного мозга на кратковременный период, это своего рода предупреждение перед инсультом, который, в свою очередь, представляет собой острое внезапное нарушение кровоснабжения мозга с необратимыми последствиями (полностью восстановить организм после такого удара практически невозможно).
В чем еще разница между микроинсультом и инсультом? Микроинсульт проходит самостоятельно (часто можно обойтись без помощи врача, но лучше этого не делать) и за короткое время (обычно приступ не длится дольше часа), а симптоматика выражена неярко: кто обратит внимание на головокружение, слабость в мышцах и потемнение в глазах? Казалось бы, обычные признаки переутомления. Но есть простой способ проверить: поднимите обе руки вверх одновременно. При любом из инсультов сделать этого не удастся, как и улыбнуться или произнести простую фразу четко и без запинок. Основными отличиями этих двух заболеваний являются:
Выраженность симптомов. При микроинсульте симптоматика выражена слабо, это и является главной опасностью. Заболевание проходит почти бессимптомно, а значит, существует реальная угроза того, что перенесено оно будет «на ногах», то есть без лечения;
Длительность. Продолжительность заболеваний также разная. При малом инсульте приступ обычно длится около 15 минут, в то время как при инсульте приступ может продолжаться несколько часов;
Последствия. Осложнения при инсульте возникают гораздо чаще, чем при микроинсульте, и даже могут привести к инвалидности или летальному исходу. Малый инсульт при должном лечении не грозит ни тем, ни другим.
Помимо длительности и специфики проявлений, отличие инсульта и микроинсульта еще и в том, что одного из них не существует в медицинской терминологии. Врачи не признают такой термин, как «микроинсульт», называя это преходящим нарушением мозгового кровообращения (ПНМК). Однако состояние это существует, и есть определенные факторы, вызывающие его.
Предварительно диагностировать инсульт может и непрофессионал, используя метод FAST. Но точно поставить диагноз и назначить грамотное лечение может только специалист. Предположения по поводу диагноза у врача могут появиться уже на осмотре пациента, но все же необходимо провести ряд исследований, чтобы исключить заболевания с похожей симптоматикой. Полноценная диагностика (микро)инсульта — это:
Сбор анамнеза. Врач изучает историю болезни пациента, расспрашивает его о симптомах, о заболеваниях родственников.
Предварительная оценка состояния больного. Это осмотр пациента, проведение различных тестов и т.п. Все это необходимо для скорейшего определения типа заболевания и локализации.
Лабораторные исследования. Анализ крови на количество тромбоцитов, время свертываемости, сахар и пр.
Аппаратная диагностика. Предоставит наиболее полную картину заболевания. Сюда относятся:
КТ. Рентгенологический метод исследования, один из самых эффективных при диагностике инсульта, так как выявляет, где именно произошло кровоизлияние и в каком объеме.
МРТ. Также эффективный метод, дающий еще более подробную информацию, но все же применяемый редко из-за своей длительности (около часа), тогда как при инсульте счет идет на минуты.
Магнитно-резонансная ангиография. Метод, необходимый для проверки состояния сосудов. В случае если тромб не дает поступать крови, ангиография это покажет.
Эхокардиограмма определяет любые нарушения в работе сердца.
РЭГ (реографический метод исследования сосудистой системы головного мозга) и УЗДГ (исследование при помощи ультразвука) с функциональными пробами (например, с поворотами и наклонами головы) — эти методы необходимы для обследования артерий позвоночника.
Инсульт занимает 3 место в структуре смертности. Болезнь уступает только сердечно-сосудистым заболеваниям и опухолевым образованиям. В результате острого нарушения мозгового кровообращения 60-70% больным присваивается инвалидность. 30% случаев заканчивается летальным исходом. Способность к самообслуживанию теряется в 10-15%. У мужчин инсульт возникает с такой же частотой, как и у женщин. Возраст, в котором чаще всего диагностируется инсульт, 40-65 лет.
Для диагностики нарушения мозгового кровообращения в Юсуповской больнице используется современное медицинское оборудование. С помощью КТ, МРТ удается установить тип инсульта, локализацию патологического очага и степень его распространенности. Терапия подбирается в соответствии с диагностическими данными. Врачи отмечают, что при своевременном начале лечения возможно полное восстановление утраченных функций. Для каждого пациента врачи Юсуповской больницы разрабатывают индивидуальный комплекс для реабилитации. В него входят не только медикаментозные препараты, но и занятия лечебной физкультурой и физиотерапия.
Как определить микроинсульт в домашних условиях
Не существует симптомов, которые характерны только для микроинсульта. Иногда приступ начинается с нарушения речи – она становится невнятной, человек не может произнести связной фразы. Некоторые люди обращают внимание на чувство онемения в конечностях с одной стороны тела, они не могут удержать в руке даже лёгкий предмет или попасть ногой в обувь. Иногда можно заметить асимметрию лица. Эти симптомы через пару часов могут пройти самостоятельно.
Но если они возникли, следует обеспечить пациенту неподвижность, приподнять немного голову и повернуть на бок. Его необходимо успокоить и убедить поехать в больницу. Позвоните по телефону, и неврологи Юсуповской больницы сразу же после установления точного диагноза назначат лечение, направленное на восстановление кровообращения головного мозга и защиту нейронов. Они установят причину заболевания и устранят её. После стационарного лечения вам предложат эффективную программу реабилитации.
Первая помощь и лечение при микроинсульте
Что делать, если произошёл микроинсульт? При появлении первых признаков микроинсульта необходимо уложить пациента в постель и вызвать скорую помощь. До прибытия врачей следует обеспечить приток свежего воздуха и покой. Позвоните в контакт-центра Юсуповской больницы. Врачи подготовятся к приёму пациента и сразу же начнут оказания специализированной медицинской помощи.
При малейшем подозрении на микроинсульт больному требуется тщательное медицинское обследование. Даже в случае, если недомогание отступило и человек чувствует себя вполне комфортно, консультация невролога является обязательной мерой, ведь микроинсульт может повториться или привести к инсульту. Многие мужчины и женщины избегают посещения медицинских учреждений, поскольку такие походы ассоциируются у них с бесполезной тратой сил и энергии, а также полным отсутствием доверия к врачам и уверенности в их компетентности. Обратитесь в Юсуповскую больницу и подобные предубеждения навсегда исчезнут. Во-первых, записаться на прием к доктору можно по телефону, администратор согласует визит в любое удобное для каждого пациента время.
Во-вторых, все диагностические, лечебные и восстановительные процедуры выполняются на современной медицинской аппаратуре. В-третьих, в штат Юсуповской больницы входят ведущие доктора России, разрабатывающие для каждого пациента индивидуальную программу лечения. Поход к неврологу, кардиологу или другому врачу Юсуповской больницы поможет предотвратить развитие микроинсульта и инсульта. Методы профилактики, разрабатываемые неврологами больницы, не только помогают снизить риск развития заболевания, а также тяжелых осложнений после него, но часто спасают жизни многим пациентам. Ни для кого не секрет, что большинство заболеваний легче предотвратить, нежели потом бороться с последствиями недуга и проходить длительный курс реабилитации.
Первая доврачебная помощь при микроинсульте или инсульте следующая:
непременно следует вызвать карету скорой помощи;
человека необходимо положить на твердую поверхность и следить за тем, чтобы голова была приподнята. Это поможет предотвратить отек мозга;
голову необходимо повернуть в бок, так как микроинсульты часто сопровождаются рвотой;
после рвоты нужно очистить ротовую полость от остатков рвотных масс. До приезда скорой помощи следует измерить артериальное давление. Если оно высокое, можно дать выпить лекарственный препарат, который пациент обычно принимает для лечения артериальной гипертензии.
необходимо обеспечить приток свежего воздуха и расстегнуть у больного воротник и пояс, чтобы они не сдавливали тело;
если пациент впадает в состояние клинической смерти, то следует начать реанимационные мероприятия и продолжать их до приезда скорой помощи.
первая врачебная помощь при микроинсультах и инсультах заключается в следующем:
в случае гипертонического криза пациенту дозировано снижают артериальное давление;
возобновление мозгового кровообращения;
улучшение деятельности сердца;
профилактика и купирование отека мозга;
налаживание процессов микроциркуляции в тканях головного мозга;
Пациентов консультирует кардиолог, офтальмолог и эндокринолог. Юсуповская больница принимает пациентов 24 часа в сутки, 7 дней в неделю. Профессионализм медицинского персонала позволяет «поставить на ноги» даже самых тяжелых пациентов.
Причины инсульта и микроинсульта
Теперь, когда ясно, как отличить инсульт от микроинсульта, стоит обозначить причины этих двух заболеваний. По набору факторов, как и говорилось выше, они также похожи:
Атеросклероз. В этом случае причина болезни — бляшка в сосудах, которая или оторвалась, или прилипла к стенке сосуда: и то и другое ведет к непроходимости крови по сосуду.
Тромбоз. Причиной служит тромб, нарушающий питание в конечностях.
Спазм сосудов, блокирующий поступление крови в мозг.
Падение уровня гемоглобина и, как следствие, понижение уровня кислорода в головном мозге.
Повышенная вязкость крови, возникающая вследствие хронических заболеваний, полицитемии, недостаточного количества выпитой жидкости.
Повышенное артериальное давление.
Ожирение — это также дополнительная нагрузка на сердце.
Наследственные патологии головного мозга.
Инфаркт и прочие заболевания сердца, ослабляющие его.
Перенесенные операции на сердце.
Стрессы (провоцируют повышение АД).
Возраст. Несмотря на то, что эта болезнь молодеет, чаще от нее все равно страдают пожилые люди, так как их сосуды изношены.
Резкая смена климата и пр.
При этом в группе риска не только пожилые люди (как до сих пор принято думать), но и молодые. Известны случаи, когда данные заболевания поражали людей в возрасте 18-20 лет. Причин этому может быть много, но основными являются следующие:
Сахарный диабет (высокое содержание сахара поражает стенки сосудов);
Вредные привычки (употребление психотропных веществ);
Врожденные и приобретенные болезни сердца.
Виды инсульта и микроинсульта
Выделяют два основных вида инсульта (микро- и традиционного):
Геморрагический инсульт — это кровоизлияние с образованием гематом. Восстановление занимает от двух недель до нескольких месяцев. Группа риска: люди старше 45 лет с хроническими заболеваниями, вредными привычками или предрасположенностью к заболеванию.
Ишемический инсульт ведет к закупорке сосудов тромбами. От геморрагического отличается нарастающим эффектом. В большинстве случаев у больных диагностируется именно этот вид заболевания. В этом случае в группу риска попадают люди старше 60 лет с хроническими заболеваниями, вредными привычками или предрасположенностью к заболеванию.
Также некоторые специалисты выделяют лакунарный инсульт, который связан с поражением мелких артерий в стволе или коре мозга.
Важно вовремя и правильно диагностировать вид инсульта, оказать должную и своевременную помощь пациенту. От этого зависит дальнейшее лечение и прогноз заболевания.
Первые признаки инсульта и микроинсульта
Как понять, у больного был геморрагический или ишемический инсульт? По первым признакам. Геморрагический инсульт проявляет себя следующими симптомами:
появляется резкая головная боль;
возможны эпилептические припадки;
рука не поднимается, висит, как плеть;
резкое повышение температуры тела;
возможно непроизвольное мочеиспускание;
возможна потеря сознания и даже кома.
Ишемический инсульт является более благоприятным по прогнозам и проявляет себя следующим образом:
появляется головокружение, слабость во всем организме;
кратковременная потеря зрения;
Самым благоприятным по прогнозу является лакунарный инсульт, его симптоматика, следующая:
развитие только на фоне повышенного артериального давления;
нет таких серьезных симптомов, как рвота, головокружение и потеря сознания;
главный симптом — паралич конечностей и лицевых мускул;
рост интенсивности симптомов происходит постепенно;
после приступа возможно полное восстановление.
Признаки и последствия микроинсульта у женщин и мужчин
Микроинсульт или транзиторная ишемическая атака, может длиться от нескольких минут до суток. Больше половины случаев микроинсультов не распознаются вовремя, чаще всего микроинсульты происходят во время сна. Приступ начинается из-за нарушения кровоснабжения участка мозга во время блокировки сосудов головного мозга. Причиной блокировки сосуда часто становятся тромб или атеросклеротические бляшки, реже микроинсульт происходит из-за кровоизлияния.
Каждый микроинсульт является ударом по головному мозгу человека. Даже если симптомы отступают без лечения, это является свидетельством того, что нервные клетки испытывают хронический недостаток кислорода. Последствия микроинсульта, перенесенного «на ногах», не остаются незаметными. В результате преходящего нарушения мозгового кровообращения у пациентов развиваются признаки слабоумия, в худшую сторону меняется характер.
Нередко у пациентов, которые перенесли транзиторную ишемическую атаку, в следующий раз происходит «молчащий инсульт»: любые симптомы приступа отсутствуют, но нарушение кровообращения происходит и наносит серьёзный вред нервным клеткам головного мозга. После микроинсульта возрастает риск развития классического инсульта. Он сопровождается параличами, непроизвольным мочеиспусканием и дефекацией, оглушительной головной болью, потерей сознания, является причиной летального исхода или инвалидности.
Транзиторная ишемическая атака – это предвестник обширного инсульта. Около 10% пациентов страдают от такого осложнения в течение первого месяца после микроинсульта, у 12% инсульт диагностируется в течение года после микроинсульта, почти у 30% больных в течение пяти лет после микроинсульта происходит инсульт. Симптомы микроинсульта проходят в течение суток, но, если происходит дальнейшее ухудшение состояния, симптомы нарастают – произошел инсульт.

Группы риска
Важно отметить, что микроинсульт болезнь не только пожилых, все чаще страдают от него и молодые люди (после 30 лет). После 60 лет риск заболевания удваивается, так как обменные процессы в организме замедляются, сосуды хуже реагируют на команды от мозга, артерии уменьшаются в диаметре, бляшки легко перекрывают кровоток.
Но часто микроинсульт провоцируют и сопровождают следующие проблемы:
Атеросклероз (хроническое заболевание артерий);
Врожденные проблемы с сосудами;
Сахарный диабет, истончающий сосудистую стенку;
Повышенное артериальное давление;
Перенесенные инфаркты, аритмии и прочие болезни сердца;
Прием препаратов, повышающих риск появления тромбоза (например, противозачаточные средства);
Избыточный вес (железа внутренней секреции, которой и является жировая ткань, может вырабатывать повышенное число эстрогенов, ведущих к образованию тромбов);
Избыточные физические нагрузки;
Наследственные заболевания, уменьшающие диаметр артерий (например, болезнь Фабри) и пр.
В группе риска находятся и трудоголики, не обращающие внимания на изменения состояния своего здоровья. Симптомы и последствия микроинсульта, перенесенного на ногах такие: сперва — легкое недомогание, переходящее в дрожь и онемение, возможна кратковременная потеря зрения. Чтобы отличить микроинсульт от перенапряжения, достаточно попробовать поднять руки вверх: одна половина тела откажется это делать. Последствием того, что больной просто немного посидит и переждет это состояние, может стать полноценный инсульт, от осложнений которого будет избавиться куда сложнее.
Признаки микроинсульта, перенесенного на ногах
Признаки микроинсульта, перенесенного на ногах, могут быть выраженными или маловыраженными – это зависит от многих факторов:
размера и локализации поврежденного сосуда мозга;
своевременности принятых мер;
состояния здоровья больного и его возраста.
Основные симптомы при микроинсульте – это нарушение мимики лица, речи, координации и равновесия во время ходьбы, головокружение и головная боль. Во время микроинсульта может временно нарушиться зрение, появляется тошнота, озноб или больному становится жарко. При назначении адекватного лечения происходит улучшение состояния больного, симптомы микроинсульта исчезают.
Первые признаки микроинсульта у женщин
Микроинсульты часто диагностируются у женщин, принимающих гормональные контрацептивные препараты длительное время, болеющих сахарным диабетом, ожирением, гипертонией, стенокардией, заболеваниями сосудов. Инсульты провоцируют алкоголь и курение, употребление острой, жирной пищи, тяжелые физические нагрузки. У женщин микроинсульты чаще диагностируются в возрасте старше 60 лет, в отличие от мужчин, у которых микроинсульты случаются в более молодом возрасте. Симптоматика микроинсульта более выражена у женщин – они тяжелее переносят поражение тканей мозга, восстанавливаются длительнее, чем мужчины. При микроинсульте симптоматика проявляется слабо – это главная опасность.
А симптомы микроинсульта у женщин молодого возраста (до 30 лет) могут какое-то время протекать почти незаметно. Это связано с тем, что организм молодой, обладает высокой способностью к восстановлению. Многие женщины даже не понимают, что они больны. Просто берут выходной и проводят его дома в кровати или, что еще хуже, продолжают работать, списывая все на хроническую усталость и продолжительное отсутствие отпуска. Первые признаки инсульта у женщины проявляются в виде тошноты, головокружения.
Женщину клонит в сон, она испытывает сильную усталость и недомогание. Может повыситься артериальное давление, появляется распирающая боль в области поражения тканей головного мозга. Часто дыхание становится учащенным, беспокоит боль в области сердца, в глазах темнеет. Симптомы нарастают – женщина ощущает слабость в конечностях, ей трудно вставать, поднимается температура или беспокоит сильный озноб, раздражают свет, громкие звуки. Может нарушиться мимика лица, речь, походка становится пошатывающейся, больной трудно сохранять равновесие.
Все эти симптомы являются сигналами для срочного обращения к врачу. Микроинсульт, перенесенный на ногах, становится причиной развития обширного инсульта, тяжелых заболеваний сердца. Для быстрой и эффективной диагностики микроинсульта следует обращаться в клинику неврологии Юсуповской больницы, консультация невролога поможет больному получить адекватную, своевременную медицинскую помощь и избежать тяжелых осложнений.
Последствия микроинсульта у женщин
Статистика инсультов говорит о развитии осложнений в течение первых месяцев после микроинсульта, если он был перенесен на ногах, помощь была оказана несвоевременно. Даже если микроинсульт прошел незамеченным, не развились осложнения после локальных поражений тканей мозга, с возрастом он дает знать о себе последствиями в виде депрессии, снижения зрения, частых головных болей, раздражительности, появляются проблемы с памятью и концентрацией внимания. Развитие тяжелых осложнений спустя некоторое время после микроинсульта, перенесенного на ногах, может проявиться в виде тяжелого ишемического или геморрагического инсульта, а также привести к летальному исходу.
Помимо развития ишемического инсульта, последствия после микроинсульта у женщин могут быть следующими:
Раздражительность и агрессивность;
Нарушения функциональности органов (в том числе, и половых);
Резкие перепады настроения и пр.
Женщины переносят это состояние сложнее, так как их мозг более чувствителен к недостатку кислорода и труднее затем восстанавливается. Последствия и последующее лечение микроинсульта у женщин будут немного отличаться: помимо проявлений, схожих с мужскими, у женского пола часто встречаются:
Астения (проявляется в отсутствии интереса к чему-либо);
Неврастения (повышенная тревожность, бессонница и пр.);
Соответственно, грамотный врач, помимо медикаментозного лечения, устраняющего признаки самого заболевания, назначит женщине также лечение для работы с последствиями (обычно подключаются такие специалисты как психологи и логопеды). В молодом возрасте (до 40 лет) последствия микроинсульта больные женского пола переносят довольно легко, некоторые их вообще не замечают. У женщин в пожилом возрасте (начиная с 50 лет и старше) последствия микроинсульта только усугубляются, и для борьбы с ними бывает необходимо подключение нескольких разных специалистов. В Юсуповской больнице опытные неврологи найдут выход и в этой ситуации. Если больному понадобится реабилитация, здесь есть все необходимое для этого оборудование.
Больницей предлагается вертикализация (необходимая, чтобы избежать осложнений), лечение движением, реабилитационный массаж и другие процедуры. Пациент здесь всегда будет под наблюдением врача. Последствия микроинсульта у женщин, перенесших заболевание на ногах, ничем не отличаются от последствий у мужчин: заболевание может возвращаться до нескольких раз, пока не перерастет в ишемический инсульт. Инсульт считается опасным неврологическим заболеванием. Ежегодно статистические данные свидетельствуют о приросте заболеваемости.
Причины инсульта и микроинсульта у женщин
Если раньше считалось, что оба эти заболевания — удел людей пожилого возраста, то теперь все иначе. В группе риска также молодежь и люди среднего возраста (30-40 лет). При этом женский инсульт имеет свои особенности, среди которых:
Более позднее поражение. Если мужчины, по статистике, страдают от инсульта уже в 40 лет, то женщины живут без него до 55-60 лет.
Однако риск повышается во время беременности.
Смерть от инсульта для женского пола — явление достаточно частое.
У женщин — склонность к образованию тромбов.
Прием контрацептивов также может спровоцировать инсульт.
Женщины обычно более эмоциональны и чаще страдают от стресса, что может негативно отразиться на состоянии сердечно-сосудистой системы.
Причинами же обоих инсультов могут служить следующие проблемы:
повышенное артериальное давление;
Диагностика микроинсульта у женщин
Врачи отмечают снижение возраста дебюта инсульта. Острое нарушение мозгового кровообращения регистрируется у каждого 3 человека на 1000 населения. У женщин инсульт часто возникает в период с 18 до 65 лет. Гормональный дисбаланс, который сопровождает разные периоды женского организма, считается провоцирующим фактором нарушения мозгового кровообращения. Женский инсульт не имеет специфических клинических проявлений. Для диагностики инсульта в домашних условиях можно использовать тест FAST.
Он был изобретен в Америке для врачей скорой помощи, чтобы те быстро могли диагностировать инсульт. Интересно, что слово с английского переводится как «быстро» — это одно из главных правил при диагностике заболевания:
F (face — «лицо») — нужно обратить внимание на лицо пострадавшего: оно бывает неестественно перекошено.
A (arms — «руки») — руки не слушаются больного: они ослаблены, дрожат и не поднимаются вверх.
S (speech — «речь») — слова путаются, невозможно произнести без ошибок даже простое предложение.
T (time — «время») — то самое время, драгоценное и очень важное.
Диагностика острого нарушения мозгового кровообращения должна быть быстрой и точной. В Юсуповской больнице обследование проводится с помощью современного медицинского оборудования. Опытные неврологи разрабатывают индивидуальный курс лечения для каждого пациента. При этом учитывается тип инсульта, возраст пациента и сопутствующие заболевания. Профилактические рекомендации позволяют снизить риск рецидива. Лечение в обязательном порядке дополняется методами физиотерапии и лечебной физкультуры. Подобный подход позволяет сократить сроки пребывания в стационаре и ускорить выздоровление больной.
Симптомы инсульта и микроинсульта у женщин
Если признаки инсульта и микроинсульта у женщин одинаковы для всех видов заболевания, то симптомы различаются в зависимости от вида — произошел ишемический, геморрагический или лакунарный инсульт. Геморрагический инсульт проявляет себя следующими симптомами:
верхние конечности непослушны: руки невозможно поднять;
возможно непроизвольное мочеиспускание;
возможна потеря сознания и даже кома.
Ишемический инсульт является более благоприятным по прогнозам и проявляет себя следующим образом:
головокружение и слабость во всем организме;
потеря зрения на короткое время;
Самым благоприятным по прогнозу является лакунарный инсульт, его симптоматика, следующая:
развивается только в том случае, если повышено артериальное давление;
главный симптом — паралич конечностей и лицевых мускул, больше ярко выраженных симптомов нет;
постепенное нарастание симптоматики;
после приступа возможно полное восстановление.
Симптомы инсульта и микроинсульта одинаковы как у молодых, так и у пожилых женщин. Разница лишь в том, что чем старше организм, тем труднее он переносит заболевание.
Прогноз инсульта и микроинсульта у женщин
Микроинсульт имеет благоприятные прогнозы при своевременной диагностике. Если пациентка получила грамотное лечение, то значительно снижается риск рецидивов и развития кровоизлияния в мозг. В случае, когда заболевание перенесено на ногах, рецидив может произойти уже через 3-5 дней, а инсульт развиться через несколько лет. Инсульт — заболевание с более печальными последствиями, оно нередко делает людей инвалидами или приводит к летальному исходу. После ишемического инсульта могут наблюдаться следующие осложнения:
потеря чувствительности в конечностях;
психические изменения (агрессивность, необоснованные приступы депрессии и пр.). Это осложнение больше характерно для женщин, чем для мужчин, ввиду физических и психологических особенностей;
проблемы с мочеиспусканием;
частичная утрата способности говорить и пр.
Геморрагический инсульт оставляет после себя следующие последствия:
снижение интеллектуальных способностей;
слепота на один или оба глаза;
нарушение хватательных рефлексов;
Если соблюдать рекомендации врача и ответственно подходить к реабилитации, большинство этих последствий можно избежать.

Профилактика инсульта и микроинсульта у женщин
Профилактика — хороший способ избежать многих заболеваний. Инсульт и микроинсульт не являются исключениями. И главная мера профилактики — бережное отношение к своему здоровью. Для этого нужно:
Самая частая причина инсульта — это скачок АД. Лучше иметь дома тонометр, чтобы регулярно его измерять. А по возможности брать прибор с собой, чтобы при случае быстро среагировать.
Своевременно лечить хронические заболевания, связанные с работой сердца, чтобы они не спровоцировали инсульт.
Отказаться от вредных привычек.
Следовать диете. Обычно после инсульта рекомендуется исключить все жирное и соленое, сделать упор на фрукты и овощи. Такое питание позволит снизить холестерин и предупредить появление бляшек.
Заниматься физкультурой: для начала это будет ЛФК, затем можно постепенно привыкать к походам в бассейн и легким пробежкам.
Спать минимум 8 часов в день.
Следить за гормональным фоном.
Обращаться за помощью при травмах головы.
Исключить стрессовые состояния.
Периодически посещать врачей и вовремя лечить сосудистые заболевания. Таким образом, инсульт и микроинсульт, при первом взгляде кажущиеся такими разными, все-таки очень похожи. Если вовремя не лечить малый инсульт, он может перерасти в обычный, требующий больших затрат сил и времени как со стороны врачей, так и со стороны пациентов. Лучше всего — вовремя заняться своим здоровьем и исключить любую возможность появления этих заболеваний.
Первые признаки микроинсульта и инсульта у мужчины
По данным ВОЗ, каждый 3 человек на 100 тысяч населения перенес инсульт. Патология провоцирует развитие различных осложнений и требует немедленного лечения. Согласно статистическим данным микроинсульт чаще диагностируется у мужчин в возрасте от 18 до 45 лет. На фоне преходящего нарушения мозгового кровообращения у 10 % пациентов в дальнейшем развивается инфаркт миокарда. Инсульт возникает в течение последующих 5 лет у 30–40 % больных.
Микроинсульт требует лечения в стационарных условиях. В Юсуповской больнице для диагностики заболевания используются КТ и МРТ. Современное медицинское оборудование позволяет быстро определить локализацию патологического процесса и степень распространения поражения тканей мозга. На основании результатов исследования подбирается терапия. Назначаемые препараты отвечают последним европейским стандартам качества и безопасности. Каждому пациенту предоставляются индивидуальные профилактические рекомендации. Они позволяют снизить риск рецидива заболевания. Реабилитацию проводят опытные инструкторы ЛФК, массажисты, логопеды и физиотерапевты.
Осложнения преходящего нарушения мозгового кровообращения чаще регистрируются у пожилых людей. Первые признаки инсульта и микроинсульта у мужчин будут зависеть от:
От пострадавшей части мозга (если удар пришелся на левую часть мозга, то симптоматика будет в правой части тела и наоборот);
От доли мозга, которая пострадала.
Но к самым первым признакам инсульта и микроинсульта можно отнести затрудненную речь, неестественное искривление лица и проблему с рефлексами.
Болезнь требует немедленной госпитализации больного и лечения в условиях стационара. Юсуповская больница располагает медицинским оборудованием и лабораториями для своевременной диагностики. Наиболее информативным методом выявления микроинсульта являются МРТ и КТ. В Юсуповской больнице терапия производится в соответствии с последними европейскими рекомендациями лечения инсульта. Используемые препараты отвечают стандартам качества и безопасности. Реабилитацию проводят опытные инструкторы ЛФК, массажисты, логопеды и физиотерапевты. Для каждого пациента разрабатывается индивидуальный план. Такой подход позволяет сократить время пребывания в стационаре и снизить риск повторного развития микроинсульта.
Также всем известно, что мужчины часто болеют «на ногах», то есть не обращаются вовремя за помощью врачей, а продолжают работать. Но болезни сердечно-сосудистой системы не простуда, и последствием микроинсульта у мужчин, перенесенного на ногах, может стать мгновенный инсульт и долгие месяцы реабилитации. В пожилом возрасте (начиная с 50 лет и старше) последствия микроинсульта у мужчин возможны следующие: парез, параличи, возрастная деменция. Геморрагический инсульт у мужчин развивается вследствие кровоизлияния в головной мозг. Его симптомы развиваются внезапно и быстро прогрессируют.
Пациенты внезапно теряют равновесие, падают. У них развивается паралич руки и ноги с одной стороны тела, нарушение зрения, речи и глотания. В отличие от инсульта, симптомы микроинсульта у мужчин не выражены и кратковременны. У большинства пациентов не бывает общих симптомов нарушений кровоснабжения головного мозга. Мужчины жалуются на головную боль, онемение одной половины лица и туловища.
Их раздражают яркий свет и громкие звуки. Речь становится невнятной. Возникают проблемы со зрением. Отличительной чертой микроинсульта является кратковременность неврологических расстройств. Симптомы нарушения мозгового кровообращения могут сохраняться от нескольких часов до суток. После приступа иногда врачи определяют остаточные явления микроинсульта, но в большинстве случаев признаки его проходят через 24 часа от дебюта заболевания.
Инсульт занимает одно из лидирующих мест по распространенности и смертности. Микроинсульт встречается реже, однако врачи отмечают существенный прирост заболеваемости за последние годы. Статистические данные регистрируют снижение возраста дебюта болезней. Нарушение мозгового кровообращения возникает у каждого 3 человека на 100 тысяч населения. Опасность инсультов заключается в высоком риске осложнений и инвалидизации. Около 60% больных становятся инвалидами 1 или 2 группы. Отличить острое нарушение мозгового кровообращения от преходящего — задача врачей. При несвоевременном лечении 30% случаев заканчиваются летальным исходом.
При малом инсульте не происходит отмирания тканей мозга, а поэтому и восстановление пациента идет значительно быстрее. Врачи относят микроинсульт к преходящим нарушениям мозгового кровообращения. Чаще всего заболевание поражает мужчин трудоспособного возраста. Преходящее нарушение мозгового кровообращения имеет схожие симптомы с острой формой. Различие заключается в обратимости процесса.
Для того чтобы вовремя распознать микроинсульт, необходима консультация опытных неврологов. В Юсуповской больнице высококвалифицированная команда врачей проводит диагностику преходящего нарушения мозгового кровообращения с помощью современного медицинского оборудования. Для этого проводятся КТ и МРТ. Это наиболее информативные и точные методы определения патологического очага в области головного мозга. В Юсуповской больнице терапия микроинсульта осуществляется в соответствии с последними европейскими рекомендациями.
Используемые препараты отвечают стандартам качества и безопасности. Каждому пациенту разрабатывается индивидуальный план лечения и реабилитации. Восстановительный период проходит с участием опытных инструкторов ЛФК, массажистов, логопедов и физиотерапевтов. В-третьих, в этом случае часто организм может восстановиться без содействия врача, но все же пренебрегать профессиональной помощью не стоит. Инсульт — это поражение головного мозга с необратимой утратой некоторых функций.
Тут уж организм не то, что сам не справится, так еще и восстанавливаться будет долго и, вероятнее всего, полностью не восстановится вообще. Инсульт опасен своими осложнениями: возможная инвалидность и даже летальный исход. В то время как микроинсульт грозит только рецидивом и риском возникновения инсульта. Не стоит считать, что микроинсульт опасен только для пожилых людей: все чаще под удар попадают молодые люди 20-30 лет, это может быть связано как с ведением нездорового образа жизни (особенно повышают риск возникновения болезни курение и алкоголь), так и с более серьезными заболеваниями (например, проблемы с артериями и сосудами).
Любители задержаться на работе также в группе риска. Они часто находятся в состоянии стресса (что может спровоцировать удар) и к тому же могут даже не обратить внимания на симптомы. Такое часто случается при микроинсульте, так как симптомы у него выражены неярко, больные списывают их на усталость и нервы. Но наличие болезни всегда можно проверить: есть несколько простых тестов. Самые известные из них — это тест с улыбкой (больной с микроинсультом не сможет улыбнуться: одна часть лица не будет реагировать на сигналы, подаваемые мозгом) и поднятием рук (если больной попробует поднять обе руки вверх одновременно, у него это не получится).
По статистике трудоголики, не обращающие внимание на здоровье, — это мужчины, поэтому диагноз «инсульт» в их медицинской карте — не редкость. Каковы же причины? Микроинсульт у мужчин чаще всего происходит во время стресса, большой физической нагрузки или при повышении артериального давления, а также на фоне алкогольной интоксикации. Первые признаки инсульта и микроинсульта у мужчин – это внезапная сильная головная боль, головокружение, нарушение координации при движении, нарушение зрения и речи. Проявление симптомов зависит от того, какая область мозга была поражена микроинсультом.
Симптомы при микроинсульте могут пройти через несколько минут или в течение суток – это становится причиной не обращения мужчин к невропатологу для получения медицинской помощи. В случае алкогольной интоксикации микроинсульт часто остается не распознанным вовремя из-за сложности его диагностики на фоне избыточного потребления алкоголя. Чаще всего такие больные поступают в больницу довольно поздно с различными осложнениями.
Микроинсульт часто почти не проявляет себя: симптомы очень слабо выражены, поэтому мужчины могут вообще не принять их во внимание. Среди часто встречающихся признаков малого инсульта следующие:
онемение (обычно одной части тела, поэтому улыбнуться или поднять обе руки невозможно);
расстройство речи, зрения, слуха;
пошатывание, желание присесть или прилечь.
Кажется, ничего серьезного, если раньше мужчина за собой подобного не замечал (например, при некоторых хронических заболеваниях симптомы могут быть подобными). Но на эти признаки все же стоит обратить внимание и позвонить в скорую помощь.
Проявления общемозговой симптоматики:
появление сильной головной боли;
нарушение сознания (больной может упасть в обморок);
непереносимость громкого звука и яркого света.
Очаговые симптомы разнятся в зависимости от локализации. Если пострадала внутренняя сонная артерия, возможны такие симптомы:
отказ одной половины тела;
онемение лица и конечностей;
Если пострадала позвоночная и основная артерии, симптомы будут следующими:
дезориентация в пространстве.
Если признаки обоих заболеваний одинаковы, то симптомы различаются в зависимости от того, является инсульт ишемическим, геморрагическим или лакунарным. Геморрагический инсульт проявляет себя следующими симптомами:
появление внезапной головной боли;
отсутствие реакции верхних конечностей;
возможна также потеря сознания, непроизвольное мочеиспускание и даже кома.
При ишемическом инсульте у больного появляется:
головокружение и слабость во всем организме;
Возможна потеря зрения (на один глаз или оба) на краткосрочный период. Самым благоприятным по прогнозу является лакунарный инсульт, его симптоматика, следующая:
развивается только в том случае, если повышено артериальное давление;
главный симптом — паралич конечностей и лицевых мускул, больше ярко выраженных симптомов нет;
постепенное нарастание симптоматики;
после приступа возможно полное восстановление.
У молодых мужчин симптомы инсульта и микроинсульта ничем не отличаются от признаков болезни у мужчин в пожилом возрасте. Единственное отличие здесь будет лишь в том, что шансов поправиться и избежать получения инвалидности у них больше просто потому, что их организм моложе и сильнее. Наиболее информативным методом диагностики инсульта являются КТ и МРТ. Современное оборудование Юсуповской больницы позволяет быстро и точно определить локализацию патологического очага. Терапия инсульта и микроинсульта подбирается индивидуально для каждого пациента. Назначаемые медикаменты отвечают стандартам качества и безопасности. При соблюдении врачебных рекомендаций по лечению и реабилитации большая часть пациентов Юсуповской больницы успешно восстанавливают утраченные функции за минимальный срок.

Диагностика инсульта и микроинсульта у мужчин
Распознать симптомы (тест FAST) и оказать первую помощь больному можно еще дома. Для этого:
Пока бригада в пути, освободите больному грудь (расстегните пуговицы) для облегчения дыхания;
Уложите больного на спину: плечи и голова — выше тела (это не позволит жидкости скапливаться в черепе);
Можно накрыть одеялом и дать немного воды.
Важно! Не давайте пострадавшему никаких медикаментов — это задача специалиста. Для диагностики в больнице будут использоваться следующие методы:
эхокардиограмма (позволит определить любые нарушения в работе сердца);
анализ крови на количество тромбоцитов, время свертываемости, на сахар и пр.
КТ (позволит обнаружить тромб и определить его природу).
РЭГ (реографический метод исследования сосудистой системы головного мозга) и УЗДГ (исследование при помощи ультразвука) с функциональными пробами (например, с поворотами и наклонами головы) — эти методы необходимы для обследования артерий позвоночника.
МРТ (позволит обнаружить место расположения тромба с высокой точностью).
Считается, что при инсульте больного нужно доставить в больницу в течение трех часов. Это «золотое окно», когда врачи еще способны сработать эффективно и минимизировать тяжелые последствия для организма. По истечении указанного времени сделать это будет сложнее.
Покажет ли МРТ микроинсульт
МРТ позволяет выявить микроинсульт даже в острейшей его стадии, то есть до трех часов после развития симптомов. Аналога МРТ по информативности и точности полученных результатов на сегодняшний день нет. Кроме того, сама процедура является для пациентов абсолютно безболезненной.
Лечение инсульта и микроинсульта у мужчин
Для лечения микроинсульта обычно назначается медикаментозная терапия из сосудорасширяющих и улучшающих кровоток препаратов. После прохождения медикаментозной терапии пациенту обычно дают рекомендации по диете и выписывают домой. Инсульт лечат медикаментозно. Для этого врачом назначаются следующие группы препаратов:
Антикоагулянты и дезагреганты, антигипертензивные препараты, препятствующие образованию тромбов.
Тромболитики, которые нормализуют кровообращение (назначаются только при ишемическом инсульте).
Диуретики — для устранения отека головного мозга.
Нейропротекторы — для восстановления работы головного мозга.
Витамины (для укрепления иммунитета и улучшения работы головного мозга).
Также иногда при данном заболевании необходимо оперативное вмешательство. Показания для этого следующие:
образование мозжечкового инсульта — прогрессирующего неврологического дефекта;
образование гематом на мозге;
проблемы с сосудами, сопровождающиеся кровотечением;
В период реабилитации пациенту обычно назначают:
ЛФК (двигательная активность будет очень кстати);
Сеансы массажа (для стимулирования двигательной активности в конечностях);
Специальную диету (с отказом от жирного, острого и соленого);
Дыхательную гимнастику (для поступления достаточного объема кислорода в организм) и пр.
Важно! Самолечением заниматься нельзя, так как без должной квалифицированной помощи за микроинсультом может последовать реальный, последствия которого устранить будет гораздо сложнее.
Операции при ишемическом инсульте
При ишемическом инсульте возможно проведение следующих операций:
Удаление стенки сонной артерии. Это необходимо, если стенка поражена бляшкой. Операция проводится под местным наркозом, поэтому считается одной из самых безопасных.
Стентирование сонной артерии (в случае если диаметр ее просвета сузился до 60%) проводится для улучшения кровотока.
Введение тромборастворяющих препаратов.
Операции при геморрагическом инсульте
Результативность каждой операции зависит от размера и местоположения гематомы. Операции бывают следующими:
Трепанация черепа с установкой дренажа. Проводится при остром отеке мозга.
Удаление содержимого из гематомы путем введения катетера.
Удаление кости черепа (при угрозе коматозного состояния).
Клипирование аневризмы поможет сократить риск рецидива заболевания. В ходе данной операции на шейку аневризмы накладывается специальная клипса.
Но все же консервативное лечение применяется чаще, чем хирургическое вмешательство. Это связано с тем, что операции на мозге — одни из самых опасных и имеют довольно обширный ряд противопоказаний:
недавно перенесенный инсульт или инфаркт;
такие сопутствующие заболевания, как сахарный диабет или почечная недостаточность;
пожилой возраст (старше 75-80 лет).

Последствия микроинсульта у мужчин
Мужчины часто отказываются посетить врача при плохом самочувствии – они лидируют по количеству запоздало обнаруженных очагов повреждения мозговой ткани. Нередко микроинсульт, перенесенный на ногах, осложняется обширным инсультом, развитием сердечно-сосудистых заболеваний, может закончиться смертью больного. Это состояние — первый звоночек, возможность человеку что-то изменить в своей жизни и особое внимание уделить здоровью. В течение следующих нескольких дней может произойти инсульт, поэтому лучше обратиться в больницу, пока он микро. Так будет больше шансов предупредить осложнения и избавить пациента от возникновения ишемического инсульта. Но если все же своевременного лечения организмом не получено, последствия могут быть следующими:
У мужчин в молодом возрасте наблюдается ухудшение памяти, эректильная дисфункция, частые головные боли, судороги, перепады настроения.
У пожилых: затруднение двигательной активности, снижение зрения, снижение памяти и умственной активности, нарушение речи, склероз.
Давление при микроинсульте повышается. Если моторика руки после микроинсульта, речь, чувствительность восстанавливаются в течение 24 часов – это микроинсульт. В том случае, когда признаки заболевания сохраняются или нарастают после суток с дебюта болезни, речь идёт об инсульте. Также отличаются последствия этого заболевания для разных полов. В клинике неврологии Юсуповской больницы оказывают круглосуточную помощь пациентам с инсультом. Изменение структуры коры головного мозга, состояния кровотока по сосудам головного мозга в Юсуповской больнице выявляют с помощью современных методов нейровизуализации: компьютерной, магнитно-резонансной и мультиспиральной томографии, контрастной ангиографии, допплерографии, электроэнцефалографии.
В Юсуповской больнице пациенты могут пройти реабилитацию после инсульта и инфаркта. Запишитесь на консультацию по телефону.
Восстановление зрения
Если микроинсульт или инсульт нарушили зрение (двоение в глазах, потемнение, «мушки», временная слепота), важным реабилитационным действием станет его восстановление. Обычно достаточно медикаментозного лечения, в редких случаях показано хирургическое вмешательство. Также для восстановления больным показана специальная зрительная гимнастика, стимулирующая работу глазодвигательного нерва.
Восстановление речевой функции
После микроинсульта речевая функция обычно восстанавливается сама, последствия инсульта же бывают значительно тяжелее. Если после лечения речевая функция полностью не восстановилась, больному назначают специальные занятия с логопедом или нейропсихологом. Часто с пациентом с нуля изучают все основные речевые навыки: аудирование (понимание услышанного), чтение, письмо, говорение. В этом случае большую поддержку больному могут оказать близкие, занимаясь с ним дома.
Нормализация психического состояния
После перенесенного инсульта больные нередко бывают подавлены, также возможно появление депрессии. Это связано с самим диагнозом, состоянием здоровья и перенесенными процедурами.
Чтобы помочь пострадавшему преодолеть это состояние, необходимо:
совершать совместные прогулки;
помочь найти ему хобби или работу.
Если пациент остался без работы по причине долгой болезни, после прохождения лечения ему желательно помочь найти новое место трудоустройства. Это отвлечет его от грустных мыслей и поможет снова стать нужным и востребованным в профессиональной сфере.
Прогноз инсульта и микроинсульта у мужчин
Микроинсульт, перенесенный при постельном режиме, вовремя диагностированный, заболевание с благоприятным прогнозом. У пациента, получившего правильное лечение, значительно снижается риск рецидивов и появления традиционного инсульта. Если же лечение получено не было, прогнозируется инсульт через 3-5 лет или раньше. Инсульт по своим последствиям заболевание не благоприятное. В результате отсутствия терапии при ишемическом инсульте могут появиться следующие последствия:
потеря чувствительности в конечностях;
психические изменения (агрессивность, необоснованные приступы депрессии и пр.). Стоит отметить, что это последствие больше характерно для женщин, чем для мужчин ввиду физических и психологических особенностей;
проблемы с мочеиспусканием и половой функцией;
частичная утрата способности говорить и пр.
Геморрагический инсульт оставляет после себя следующие последствия:
снижение интеллектуальных способностей;
слепота на один или оба глаза;
нарушение хватательных рефлексов;
Если заболевание диагностировано верно, лечение получено вовремя (правило трех «золотых часов») и в полном объеме, риск негативных последствий, описанных выше, и получения пациентом инвалидности значительно снижается. Особенно если выполнять все рекомендации врача по лечению, питанию и физическим нагрузкам.
Профилактика инсульта и микроинсульта у мужчин
Профилактика — хороший способ избежать многих заболеваний. Инсульт и микроинсульт не являются исключениями. Стоит предпринять следующие меры профилактики:
Следить за артериальным давлением. Стоит купить домой тонометр (сейчас это можно сделать в любой аптеке) и контролировать АД хотя бы 1-2 раза в день. Также рекомендуется брать тонометр с собой в поездки и путешествия, чтобы всегда знать свои показатели и при случае быстро среагировать;
Лечить имеющиеся хронические заболевания;
Отказаться от вредных привычек: не только от курения и алкоголя, но и от кофе, так как он повышает АД;
Следовать диете, рекомендованной врачом: продукты в ней подобраны таким образом, чтобы снизить холестерин и предупредить появление бляшек. Обычно такая диета включает: бобовые, нежирную рыбу и мясо, фрукты и овощи, морепродукты;
Заниматься спортом в легком режиме и постепенно привыкать к физическим нагрузкам. Обычно функции организма восстанавливаются через 6-9 месяцев после инсульта;
Спать минимум 8 часов в день;
Следить за гормональным фоном;
Обращаться за помощью при травмах головы;
Периодически посещать врачей и вовремя лечить сосудистые заболевания.
Для больных, перенесших инсульт, прогноз тоже может быть оптимистичным: если заболевание начать вовремя лечить, его негативные последствия можно свести к минимуму. Поэтому так важно не переносить болезни на ногах, а сразу обращаться к специалистам.
Лечение инсульта и микроинсульта у мужчин и женщин
Если говорить о микроинсульте, то при этом заболевании не наступает отмирание нервных волокон, не происходит кровоизлияния в мозг, поэтому и лечение здесь будет не таким объемным, нежели в случае с инсультом. При малом инсульте достаточно:
Устранить первопричину, если это возможно. Если причиной микроинсульта стала наследственность, мало что можно сделать (разве что устранить факторы, которые могут эту наследственность отягощать), а вот если дело в образе жизни больного, здесь все в его руках.
Избавиться от симптомов (с этим помогут справиться врачи, когда поставят точный диагноз).
Снизить возможность появления рецидивов до минимума. Это обычная профилактика: ведение здорового образа жизни. Чуть подробнее об этом — ниже.
А вот традиционный инсульт, который так нас всех пугает (и не зря) лечению поддается гораздо сложнее. Этапы терапии будут различаться в зависимости от вида инсульта. Лечение при геморрагическом инсульте будет направлено на:
устранение отечности в мозге;
снижение давления (артериального и внутричерепного);
Все эти цели достигаются путем медикаментозной терапии. Лечение при ишемическом инсульте подразумевает под собой решение следующих задач:
поддержание водного баланса.
А также возможно назначение тромболитической и антикоагулярной терапии. Первый вид терапии направлен на восстановление кровообращения в сосудах. Обычно она проводится для молодых пациентов (до 40 лет), если прошло не более 3-4 часов с момента удара. Но, к сожалению, тромболитическая терапия имеет больше противопоказаний, чем показаний. Противопоказания к назначению: заболевания ЖКТ, недавно перенесенные операции, АД выше, чем 185/110 и пр.
Поэтому тромболизис — процедура довольно редкая. Антикоагулярная терапия направлена на предотвращение появления тромбов и подразумевает под собой прием антикоагулянтов прямого и непрямого воздействия. Данная терапия проводится после тромболизиса и призвана снизить риск повторного инсульта. В Юсуповской клинике неврологии созданы необходимые условия для лечения пациентов с микроинсультом:
работают врачи высшей категории, кандидаты медицинских наук, имеющие большой опыт лечения острых нарушений мозгового кровообращения;
пациенты во время лечения находятся в комфортных палатах, оснащённых необходимым оборудованием, централизованной подачей кислорода;
для пациентов применяют современные методы обследования, используют новейшую аппаратуру ведущих фирм Европы, США и Японии;
врачи используют индивидуальные схемы терапии современными лекарствами, эффективными при микроинсульте;
реабилитологи применяют инновационные методики восстановления нарушенных функций.
Комплексный подход врачей Юсуповской больницы к лечению микроинсультов позволяет предотвратить повторные острые нарушения мозгового кровообращения.

Препараты для комплексного лечения в клинике неврологии
Для лечения микроинсульта неврологи Юсуповской больницы применяют такие же лекарственные препараты, как и для терапии острого нарушения мозгового кровообращения. Лечение тем эффективнее, чем раньше оно начато, поэтому его начинают сразу же после поступления пациентов в клинику неврологии и установлении точного диагноза. Для того чтобы установить степень поражения тканей головного мозга, в Юсуповской больнице проводят обследование пациента с подозрением на инсульт.
Электрокардиограмма, зафиксированная с применением современных аппаратов, позволяет выявить изменения сердечной деятельности, которые могут быть причиной микроинсульта. В таком случае кардиологи назначают лекарственные препараты, позволяющие предотвратить повторный инсульт. После проведения компьютерной томографии врачи клиники неврологии выполняют лабораторные исследования. Последние включают анализ крови с подсчётом количества тромбоцитов и гематокрита, уровень глюкозы в крови, электролиты плазмы, газы крови, осмолярность, фибриноген, активированное частичное тромбопластиновое время, уровень мочевины, креатинина, международный нормализационный коэффициент. Пациентов осматривает офтальмолог.
С целью профилактики неврологи Юсуповской больницы назначают лекарства, уменьшающие вязкость крови, сосудорасширяющие препараты и лекарственные средства, укрепляющие сосудистую стенку. Для улучшения вязкости крови внутривенно капельно вводят низкомолекулярные декстраны (реополиглюкин, реохем, реомакродекс, лонгастерил). Если пациенты поступают в клинику неврологии в течение 3 часов от начала заболевания, им проводят реперфузионную терапию, направленную на восстановление кровообращения в сосудистом русле. С этой целью вводят рекомбинантный тканевой активатор плазминогена. Низкомолекулярные гепарины (эноксапарин, фраксипарин, фрагмин, кливарин) уменьшают образование тромбов в полостях сердца и уменьшают риск повторного микроинсульта.
При микроинсульте неврологи Юсуповской больницы назначают антитромбоцитарные препараты (тромбо АСС, аспирин кардио). Эффективным средством, оказывающим комплексное реологическое действие, является пентоксифиллин (трентал, флекситал, пентилин). Он не только уменьшает склеивание тромбоцитов, но у улучшает микроциркуляцию.
Врачи Юсуповской больницы индивидуально подходят к лечению каждого пациента. Лицам молодого возраста с выраженной тахикардией, стойким повышением систолического артериального давления предпочитают назначать малые дозы β-адреноблокаторов (анаприлин, обзидан, индерал), которые обладают антиагрегационными свойствами. Пожилым пациентам назначают ангиопротекторы (продектин, ангинин, пармидин), также оказывающие антитромбоцитарное действие.
Позитивное влияние на состояние мозгового кровообращения оказывают препараты комплексного сосудисто-метаболического действия, представителем которых является кавинтон (винпоцетин). Он улучшает мозговой кровоток и микроциркуляцию, оказывая избирательное сосудисторасширяющее действие и уменьшает сужение сосудов головного мозга. Препарат способствует улучшению обмена веществ, оптимизирует окислительно-восстановительные процессы, активизирует транспорт глюкозы и кислорода, а также их утилизацию в ткани головного мозга.
Для предотвращения некротической гибели клеток мозга врачи Юсуповской больницы проводят первичную нейропротекцию. Вторичная нейропротекция направлена на уменьшение выраженности отдалённых последствий микроинсульта. По механизму действия выделяют следующие группы нейропротекторов:
медикаменты комбинированного действия;
Для улучшения обмена веществ в головном мозге и связывания низкомолекулярных токсичных продуктов, которые в больших количествах образуются при микроинсульте, применяют глицин. Он улучшает защиту мозга, ускоряет обратное развитие неврологической симптоматики. В настоящее время к потенциальным нейропротекторам, используемым при микроинсульте, относят также ферменты супероксиддисмутазу и каталазу, глутатион, лазароиды, хелаты железа, фенил-t-бутил-нитрон. Они уменьшают зону поражения вокруг очага микроинсульта даже при начале терапии через 24 часа после дебюта заболевания.
Важным направлением нейропротективной терапии, которое используют неврологи Юсуповской больницы, является применение препаратов с нейротрофическими и нейромодуляторными свойствами. К ним относится церебролизин. Препарат оптимизирует энергетический метаболизм мозга и равновесие кальция, стимулирует внутриклеточный синтез белка.
Возможно ли лечение после микроинсульта в домашних условиях
После установления диагноза и определения степени поражения головного мозга пациента направят в стационар для контроля состояния и назначения терапии. В Юсуповской больнице пациентам предоставляются комфортные палаты со всеми необходимыми условиями. Первоначально неврологи нейтрализуют последствия микроинсульта: нормализуют кровообращение на пораженном участке и восстановят его функции. Кроме медикаментов, пациенту будет назначена физиотерапия и другие мероприятия, которые ускорят восстановление организма. Для этого используют массажи, дыхательную гимнастику, физкультуру и другие методики. Физиотерапия назначается на основании индивидуальных потребностей пациента квалифицированными реабилитологами Юсуповской больницы.
Запишитесь на приём к неврологу Юсуповской больницы, позвонив по телефону. Врачи клиники неврологии проведут необходимое обследование, установят степень поражения мозга и назначат наиболее эффективные лекарства после микроинсульта. Они индивидуально подберут схему лечения после выписки из стационара. После окончания пребывания в больнице важно продолжать курс реабилитации дома. После выписки врач предоставит все необходимые рекомендации для полноценного восстановления в домашних условиях.

Как лечить микроинсульт в домашних условиях
В домашних условиях пациент должен соблюдать диету и отказаться от продуктов, которые способны нарушать ток крови (продукты, содержащие холестерин, транс-жиры и прочее). Рацион должен включать пищу, богатую клетчаткой (крупы, овощи) и витаминами (фрукты). Из мяса следует отдавать предпочтение птице или нежирным сортам (кролик, нутрия). Употребление алкоголя и курение следует прекратить навсегда.
Следует продолжать прием препаратов, назначенных лечащим врачом. Кроме того, в доме должны быть лекарства на случай ухудшения самочувствия, которые также оговорены с неврологом и терапевтом. При необходимости родные пациента всегда могут получить консультацию у специалистов удаленно, по телефону. В любом случае, во время всего курса реабилитации пациент наблюдается у невролога и терапевта. Это необходимо для полноценного восстановления организма и профилактики рецидивов.
Медицинские препараты, которые врачи назначают при микроинсульте, позволяют стабилизировать состояние пациентов. После стационарного этапа лечения они продолжают принимать лекарственные средства дома. Для восстановления питания головного мозга после инсульта врачи Юсуповской больницы рекомендуют пациентам принимать ангиопротекторы, ноотропные препараты. Они по-разному влияют на нейроны головного мозга. Это учитывают неврологи при назначении их конкретному пациенту. Так, при ваготонии применяется аминалон, пирацетам, а при симпатикотонии – пантогам.
В течение продолжительного времени после микроинсульта пациенты принимают препараты для улучшения работы мозга. К ним относится Кортексин. В состав препарата входят пептиды, витамины, аминокислоты. Модулирует мозговую деятельность солкосерил. Таблетки глицина пациенты после микроинсульта принимают в течение 2-4 недель. Для профилактики повторного инсульта неврологи Юсуповской больницы назначают варфарин. Снижает вероятность повторного острого нарушения мозгового кровообращения аспирин. Он обладает минимальными побочными эффектами. Если пациент не переносит препараты, в состав которых входит аспирин, применяют его комбинацию с дипиридамолом.
С целью предупреждения микроинсульта врачи Юсуповской больницы также назначают пациентам статины, антигипертензивные препараты (пи наличии артериальной гипертензии), растительные медикаменты, нормализующие липидный обмен и снижающие артериальное давление.
Для полноценной реабилитации необходимо совершать ежедневные прогулки на свежем воздухе, делать лечебную гимнастику. Полезно посещать бассейн хотя бы 2 раза в неделю. Физическую нагрузку следует увеличивать постепенно: начиная с простых упражнений, постепенно увеличивая сложность и интенсивность. В некоторых случаях понадобятся занятия с психотерапевтом и логопедом.
Назначается курс общеукрепляющего массажа. Массажист из Юсуповской больницы может приходить домой к пациенту или пациент будет приезжать в больницу самостоятельно. Это будет зависеть от выбора пациента и назначения лечащего врача. Немаловажную роль играет поддержка родных. Пациенту необходимо создать комфортную обстановку, оградить от стрессов и лишней нагрузки. Важно следить, чтобы больной соблюдал режим дня и хорошо высыпался.
Почему после микроинсульта кружится голова
Микроинсульт, а особенно инсульт, не проходят для больного бесследно. При микроинсультах, особенно у людей молодого возраста, восстановительный процесс проходит довольно быстро и функции тканей мозга восстанавливаются. При атрофии мозговых тканей определенные функции могут утрачиваться, наблюдаются осложнения в виде головокружений и головных болей. Избавиться от головокружений можно при помощи грамотно подобранной терапии, направленной на восстановление нормального кровотока тканей головного мозга. В данном вопросе крайне важно проходить лечение у опытного и высококвалифицированного специалиста.
Неврологи Юсуповской больницы – ведущие врачи России, профессионализм которых дает возможность пациентам вернуться к полноценному образу жизни.
Алкоголь и микроинсульт
Алкоголь является ведущим фактором риска развития микроинсульта. У пациентов, злоупотребляющих спиртными напитками, которые перенесли острое нарушение мозгового кровообращения в возрасте моложе 60 лет, повторный церебральный криз чаще всего развивается спустя пару недель после первого микроинсульта. Регулярный приём спиртного в неконтролируемых количествах увеличивает риск развития сердечно-сосудистых заболеваний (атеросклероза, утончения стенок сосудов, развития тромбов, болезней сердца), при которых вероятность церебрального криза многократно возрастает. Алкоголь повышает уровень артериального давления и глюкозы крови, а артериальная гипертензия и сахарный диабет являются основными факторами развития микроинсульта. У пациентов, злоупотребляющих спиртными напитками, увеличивается масса тела, нарушается свёртываемость, повышается уровень холестерина в крови и ускоряется образование атеросклеротических бляшек.
Заметить первые симптомы микроинсульта на фоне алкогольной интоксикации трудно. Пациенты в состоянии алкогольной интоксикации поступают в клинику неврологии только тогда, когда у них развивается выраженная неврологическая симптоматика. В этом случае неврологи чаще всего диагностируют ишемический или геморрагический инсульт. Алкоголь поражает не только церебральные сосуды, но и зоны мозгового вещества, ответственные за различные функции и системы организма, понижает тонус сосудов. Риск развития болезней сосудов мозга у пьющих людей выше в 4-5 раз.
Первые симптомы микроинсульта обычно появляются либо под воздействием больших доз алкоголя, либо в течение первых или вторых суток после его приёма. У 2/3 людей острое нарушение мозгового кровообращения наступает на второй день, при повышении давления в сосудах. Алкоголь после микроинсульта может спровоцировать повторные приступы. Вначале повышается артериальное давление, затем снижается тонус сосудов, развивается отёк и кровоизлияние в мозг.
Можно ли после микроинсульта летать на самолете
Микроинсульт представляет собой временное нарушение тока крови в определенном участке головного мозга. При микроинсульте поражения тканей не такие масштабные, как при полноценном инсульте и они обратимы. Тем не менее, микроинсульт оставляет после себя неприятные последствия, которые могут отразиться на повседневной жизни человека. Многих людей, привыкших вести активный образ жизни, волнует немаловажный вопрос: можно ли лететь после микроинсульта на самолете? Будут ли усугубляться негативные последствия при использовании данного вида транспорта?
Неврологи Юсуповской больницы лечение назначают, исходя из индивидуальных особенностей и потребностей пациента. Применяется медикаментозное лечение и курс реабилитации с опытными специалистами, которые помогут после микроинсульта восстановиться максимально быстро.
Столкнувшись с такой серьезной проблемой, человеку необходимо ограничивать некоторые составляющие своей обычной жизни для исключения развития рецидива или ухудшения состояния. К нежелательным мероприятиям также относятся авиаперелеты.
Необходимо учитывать, что даже при недолгом перелете на пассажира действуют нагрузки, связанные с перепадами давления на большой высоте и пониженным содержанием кислорода в самолете. Такие условия могут спровоцировать появление очередного микроинсульта или полноценного инсульта. В целом, после перенесенного микроинсульта и тем более инсульта, летать на самолет не рекомендуется. Если же перелет необходим, следует учитывать рекомендации лечащего врача для безопасного перелета.
Целесообразность использования авиаперелетов будет зависеть от степени поражения головного мозга и скорости регенерации поврежденных тканей. После микроинсульта врач оценит состояние пациента и назначит необходимую терапию. Полет на самолете будет безопасен только после полного курса терапии, результаты которой оценит лечащий врач. Минимальный период, который должен пройти после микроинсульта до планируемого полета, составляет два месяца. Соблюдение этого периода важно для сохранения здоровья пациента.
Подготовка к полету после микроинсульта
После того, как лечащий врач произвел все необходимые исследования и дал свое разрешение на полет, следует выполнить несколько простых подготовительных моментов, чтобы максимально обезопасить будущее путешествие:
необходимо пропить курс препаратов, разжижающих кровь, для профилактики тромбообразования;
наладить водно-электролитный баланс в организме, а для этого пить достаточное количество воды;
не употреблять перед и во время перелета кофе и алкогольные напитки;
принять успокоительные перед перелетом, чтобы исключить излишние волнения.
В ручную кладь необходимо взять все необходимые медикаменты, которые прописал лечащий врач. Особенно важно иметь под рукой препараты для нормализации давления. При длительном перелете необходимо время от времени разминать тело: менять позу (не засиживаться), прохаживаться по салону самолета, делать небольшую гимнастику (размять шею, руки, ноги). Нелишним будет надеть компрессионное белье, которое обеспечивает отток венозной крови и является профилактикой инсультов.
При соблюдении мер безопасности путешествие на самолете пройдет нормально. Важно выполнять рекомендации лечащего врача. Являясь пациентом Юсуповской больницы, можно всегда получить необходимую консультацию, в том числе и по телефону. В Юсуповской больнице квалифицированные неврологи помогут пациенту правильно подготовиться к будущему путешествию. Лечащий врач, контролирующий течение реабилитации после микроинсульта, расскажет о всех необходимых мероприятиях для безопасного перелета.
Обратиться за помощью и получить консультацию невролога и других специалистов Юсуповской больницы можно по телефону.

Прогноз инсульта и микроинсульта
Микроинсульт — на то и «микро», что последствий от такого заболевания меньше. И действительно, если вовремя обнаружить приступ, развитие заболевания можно предотвратить и, соответственно, снизить риск полноценного кровоизлияния в мозг. В этом случае прогноз благоприятный. Наступление инвалидности практически исключено, особенно если не только своевременно получить лечение, но и соблюдать меры профилактики в дальнейшем.
В случае инсульта же прогноз не столь благоприятен. Конечно, вероятность полного выздоровления (с незначительными нарушениями, не приводящими к инвалидности) возможна, но есть и другие варианты развития событий. Часто у больных все же появляются проблемы в работе ЦНС, приводящие к инвалидности. В редких запущенных случаях возможен летальный исход.
Важно отметить, что наступление повторного инсульта в течение следующих пяти лет довольно вероятно, а вот процент благоприятных исходов значительно ниже, поэтому пациенту важно соблюдать меры профилактики.
Рецидиву могут способствовать следующие факторы:
Пожилой возраст. Во-первых, сама вероятность инсульта у пожилых людей значительно выше, чем у молодых; во-вторых, возможно развитие речевых и двигательных проблем; в-третьих, летальный исход в таком возрасте также встречается довольно часто.
Стресс. Инсульт — это удар, вызванный скачком артериального давления, а стрессовые ситуации как раз и провоцируют его подъем.
Пол. Как ни странно, среди людей до 40 лет заболевание чаще встречается у женщин. После 60 лет, правда, вероятность инсульта примерно равна как для мужского, так и для женского населения.
Профилактика инсульта и микроинсульта
Так как оба эти заболевания имеют много общего (а некоторые специалисты вообще не выделяют малый инсульт в отдельную группу, считая, что это просто щадящее проявление кровоизлияния в мозг), то и меры профилактики для них одинаковы. Первичная профилактика микроинсульта заключается в решении следующих задач:
составление адекватного прогноза развития сердечной патологии;
коррекция отрицательного влияния факторов риска на здоровье пациента;
подбор и назначение необходимых медикаментов.
Пациентам с высоким риском острого нарушения мозгового кровообращения следует отказаться от вредных привычек, вести здоровый образ жизни, правильно питаться, контролировать при помощи лекарственных препаратов артериальное давление. Чтобы снизить риск заболевания, необходимо:
Не допускать скачков артериального давление.
Отказаться от кофе и алкоголя, так как они повышают артериальное давление.
Отказаться от курения, поскольку оно истончает стенки сосудов.
Соблюдать диету, рекомендованную врачом: она направлена на снижение уровня холестерина, а соответственно, и на предупреждение появления бляшек.
Давать себе физические нагрузки: просто гуляйте или плавайте, этого будет вполне достаточно, чтобы поддерживать организм в тонусе.
Высыпаться. Недостаточный сон — также причина скачков АД.
Следить за гормональным фоном.
Своевременно лечить сердечно-сосудистые заболевания и посещать врача.
Все мы знаем, что заболевание проще предупредить, чем лечить. Микроинсульт — не исключение. Таким образом, несмотря на то, что инсульт — лидирующее по смертности заболевание, бояться его не стоит. Очень многое здесь зависит от вас самих: простые меры профилактики позволят избежать встречи с этой болезнью. А если удар случился, есть масса способов поддержать свою жизнь после инсульта: это и прием лекарств по назначению врача, и лечебная физкультура, и массаж. Главное — желание выздороветь и стремление к этой цели.

Реабилитация после микроинсульта
После перенесенного микроинсульта, больному стоит особое внимание уделить своему здоровью, отказаться от вредной пищи, принимать прописанные врачом препараты. Реабилитация после таких заболеваний — очень важный процесс, ускоряющий лечение. И если после микроинсульта обычно достаточно покоя и приема таблеток по рецепту врача, то инсульт требует больше мер для предотвращения негативных последствий.
Не стоит пренебрегать мероприятиями реабилитации, они значительно повышают шансы на скорейшее выздоровление. Для восстановления нарушенных вследствие инсульта функций специалисты клиники реабилитации Юсуповской больницы проводят специальные реабилитационные мероприятия. С пациентами работают врачи различных специальностей, логопеды, психологи. Пациенты занимаются на современных механических или компьютеризированных тренажёрах ведущих фирм производителей США и стран Европы. Они принимают эффективные физиотерапевтические процедуры.
Реабилитация после инсультов подразумевает под собой следующие действия:
Восстановление двигательных функций;
Восстановление речевой функции;
Нормализация психологического состояния;
Восстановление двигательных функций.
Микроинсульт в меньшей степени, инсульт — в большей задевают двигательные функции организма. Это может проявляться в слабости в конечностях, невозможности двигать руками или ногами и т.д.
Сколько времени занимает восстановление после микроинсульта? Продолжительность реабилитации зависит от причины острого нарушения мозгового кровообращения, своевременности оказания неотложной медицинской помощи, адекватности медикаментозной терапии и наличия сопутствующих заболеваний. Пациентам, перенесшим микроинсульт, реабилитологи Юсуповской больницы предлагают комплексную программу реабилитации, которая не только значительно сокращает сроки возвращения к полноценной жизни и улучшает прогноз, но и позволяет сэкономить семейный бюджет.
Специалистами клиники реабилитации разработан эффективный курс восстановления, который включает процедуры для устранения последствий микроинсульта у пожилых мужчин и женщин, а также молодых пациентов: нарушений памяти, речевых расстройств, потери координации. Опытные врачи корректируют программу реабилитацию с учётом индивидуальных особенностей здоровья каждого пациента. Такой подход не только значительно облегчает состояние пациентов, но и освобождает родственников от хлопот по организации восстановительного лечения на дому. Специалисты клиники проводят лечение последствий микроинсульта у женщин, пожилых и молодых мужчин с помощью инновационных методик лечебной физкультуры, физиотерапевтических процедур. Неврологи, кардиологи, врачи других специальностей назначают терапию, направленную на профилактику повторного микроинсульта и развитие геморрагического или ишемического инсульта.
Источники:
- https://yusupovs.com/articles/neurology/kak-protekaet-poslednyaya-stadiya-senilnoy-dementsii/
- https://koshkamurka.ru/6784-zachem-koshka-vysovyvaet-konchik-yazyka.html
- https://sialor.ru/info/vse-o-rinite/korki-v-nosu/
- https://www.varikoz.biz/articles/udalenie-lipomy-udalenie-ateromy-v-chem-raznitsa-mezhdu-lipomoy-i-ateromoy-i-nuzhno-li-ikh-udalyat/
- https://mz-clinic.ru/bolezni/sustav/artroz-melkih-sustavov.html
- https://yusupovs.com/articles/neurology/kak-opredelit-mikroinsult-u-cheloveka/

