Список лучших препаратов для кишечника. ТОП рейтинг лучших по эффективности средств для кишечника на сегодняшний день.
Что такое ротавирусная инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Марина А. С., педиатра со стажем в 15 лет.
Что понимают под дисбактериозом? Какие методы диагностики являются современными и достоверными? Какие лекарственные препараты применяются при дисбактериозе? Вкишечнике человека находится свыше 500 различных видов микробов, общее количество которых
В данной статье вы узнаете, что такое гастроэнтерит и как его лечить у взрослых и детей. Признаки и симптомы острого инфекционного заболевания. Подробности на сайте.
КИШЕЧНЫЙ ДИСБАКТЕРИОЗ
Что понимают под дисбактериозом? Какие методы диагностики являются современными и достоверными? Какие лекарственные препараты применяются при дисбактериозе? Вкишечнике человека находится свыше 500 различных видов микробов, общее количество которых
Что понимают под дисбактериозом?
Какие методы диагностики являются современными и достоверными?
Какие лекарственные препараты применяются при дисбактериозе?
Вкишечнике человека находится свыше 500 различных видов микробов, общее количество которых достигает 10 14 , что на порядок выше общей численности клеточного состава человеческого организма. Количество микроорганизмов увеличивается в дистальном направлении, и в толстой кишке в 1 г кала содержится 10 11 бактерий, что составляет 30% сухого остатка кишечного содержимого.
Нормальная микробная флора кишечника
В тощей кишке здоровых людей находится до 10 5 бактерий в 1 мл кишечного содержимого. Основную массу этих бактерий составляют стрептококки, стафилококки, молочнокислые палочки, другие грамположительные аэробные бактерии и грибы. В дистальном отделе подвздошной кишки количество микробов увеличивается до 10 7 –10 8 , в первую очередь за счет энтерококков, кишечной палочки, бактероидов и анаэробных бактерий. Недавно нами было установлено, что концентрация пристеночной микрофлоры тощей кишки на 6 порядков выше, чем в ее полости, и составляет 10 11 кл/мл. Около 50% биомассы пристеночной микрофлоры составляют актиномицеты, примерно 25% — аэробные кокки (стафилококки, стрептококки, энтерококки и коринеформные бактерии), от 20 до 30% приходится на бифидобактерии и лактобациллы.
Количество анаэробов (пептострептококки, бактероиды, клостридии, пропионобактерии) составляет около 10% в тонкой и до 20% в толстой кишке. На долю энтеробактерий приходится 1% от суммарной микрофлоры слизистой оболочки.
До 90-95% микробов в толстой кишке составляют анаэробы (бифидобактерии и бактероиды), и только 5-10% всех бактерий приходится на строгую аэробную и факультативную флору (молочнокислые и кишечные палочки, энтерококки, стафилококки, грибы, протей).
Кишечные палочки, энтерококки, бифидобактерии и ацидофильные палочки обладают выраженными антагонистическими свойствами. В условиях нормально функционирующего кишечника они способны подавлять рост несвойственных нормальной микрофлоре микроорганизмов.
Площадь внутренней поверхности кишечника составляет около 200 м 2 . Она надежно защищена от проникновения пищевых антигенов, микробов и вирусов. Важную роль в организации этой защиты играет иммунная система организма. Около 85% лимфатической ткани человека сосредоточено в стенке кишечника, где продуцируется секреторный IgA. Кишечная микрофлора стимулирует иммунную защиту. Кишечные антигены и токсины кишечных микробов значительно увеличивают секрецию IgA в просвет кишки.
Расщепление непереваренных пищевых веществ в толстой кишке осуществляется ферментами бактерий, при этом образуются разнообразные амины, фенолы, органические кислоты и другие соединения. Токсические продукты микробного метаболизма (кадаверин, гистамин и другие амины) выводятся с мочой и в норме не оказывают влияния на организм. При утилизации микробами неперевариваемых углеводов (клетчатки) образуются короткоцепочечные жирные кислоты. Они обеспечивают клетки кишки энергоносителями и, следовательно, улучшают трофику слизистой оболочки. При дефиците клетчатки может нарушаться проницаемость кишечного барьера вследствие дефицита короткоцепочечных жирных кислот. В результате кишечные микробы могут проникать в кровь.
Под влиянием микробных ферментов в дистальных отделах подвздошной кишки происходит деконъюгация желчных кислот и преобразование первичных желчных кислот во вторичные. В физиологических условиях от 80 до 95% желчных кислот реабсорбируется, остальные выделяются с фекалиями в виде бактериальных метаболитов. Последние способствуют нормальному формированию каловых масс: тормозят всасывание воды и тем самым препятствуют излишней дегидратации кала.
Дисбактериоз
В понятие дисбактериоза кишечника входит избыточное микробное обсеменение тонкой кишки и изменение микробного состава толстой кишки. Нарушение микробиоценоза происходит в той или иной степени у большинства больных с патологией кишечника и других органов пищеварения. Следовательно, дисбактериоз является бактериологическим понятием. Он может рассматриваться как одно из проявлений или осложнение заболевания, но не самостоятельная нозологическая форма.
Крайней степенью дисбактериоза кишечника является появление бактерий желудочно-кишечного тракта в крови (бактериемия) или даже развитие сепсиса.
Состав микрофлоры кишечника нарушается при болезнях кишечника и других органов пищеварения, лечении антибиотиками и иммунодепрессантами, воздействиях вредных факторов внешней среды.
Клинические проявления дисбактериоза зависят от локализации дисбиотических изменений.
Дисбактериоз тонкой кишки
При дисбактериозе тонкой кишки численность одних микробов в слизистой оболочке тонкой кишки увеличена, а других уменьшена. Отмечается увеличение Eubacterium (в 30 раз), α-стрептококков (в 25 раз), энтерококков (в 10 раз), кандид (в 15 раз), появление бактерий рода Acinetobacter и вирусов герпеса. Уменьшается от 2 до 30 раз количество большинства анаэробов, актиномицетов, клебсиелл и других микроорганизмов, являющихся естественными обитателями кишечника.
Причиной дисбактериоза могут быть: а) избыточное поступление микроорганизмов в тонкую кишку при ахилии и нарушении функции илеоцекального клапана; б) благоприятные условия для развития патологических микроорганизмов в случаях нарушения кишечного пищеварения и всасывания, развития иммунодефицита и нарушений проходимости кишечника.
Повышенная пролиферация микробов в тонкой кишке приводит к преждевременной деконъюгации желчных кислот и потере их с калом. Избыток желчных кислот усиливает моторику толстой кишки и вызывает диарею и стеаторею, а дефицит желчных кислот приводит к нарушению всасывания жирорастворимых витаминов и развитию желчнокаменной болезни.
Бактериальные токсины и метаболиты, например фенолы и биогенные амины, могут связывать витамин В12.
Некоторые микроорганизмы обладают цитотоксическим действием и повреждают эпителий тонкой кишки. Это ведет к уменьшению высоты ворсинок и углублению крипт. При электронной микроскопии выявляется дегенерация микроворсинок, митохондрий и эндоплазматической сети.
Дисбактериоз толстой кишки
Состав микрофлоры толстой кишки может меняться под влиянием различных факторов и неблагоприятных воздействий, ослабляющих защитные механизмы организма (экстремальные климатогеографические условия, загрязнение биосферы промышленными отходами и различными химическими веществами, инфекционные заболевания, болезни органов пищеварения, неполноценное питание, ионизирующая радиация).
В развитии дисбактериоза толстой кишки большую роль играют ятрогенные факторы: применение антибиотиков и сульфаниламидов, иммунодепрессантов, стероидных гормонов, рентгенотерапия, хирургические вмешательства. Антибактериальные препараты значительно подавляют не только патогенную микробную флору, но и рост нормальной микрофлоры в толстой кишке. В результате размножаются микробы, попавшие извне, или эндогенные виды, устойчивые к лекарственным препаратам (стафилококки, протей, дрожжевые грибы, энтерококки, синегнойная палочка).
Клинические особенности дисбактериоза
Клинические проявления чрезмерного роста микроорганизмов в тонкой кишке могут полностью отсутствовать, выступать в качестве одного из патогенетических факторов хронической рецидивирующей диареи, а при некоторых болезнях, например, дивертикулезе тонкой кишки, частичной кишечной непроходимости или после хирургических операций на желудке и кишечнике, приводить к тяжелой диарее, стеаторее и В 12 -дефицитной анемии.
Особенностей клинического течения заболевания у больных с различными вариантами дисбактериоза толстой кишки, по данным бактериологических анализов кала, в большинстве случаев установить не удается. Можно отметить, что больные хроническими заболеваниями кишечника чаще инфицируются острыми кишечными инфекциями по сравнению со здоровыми. Вероятно, это связано со снижением у них антагонистических свойств нормальной микрофлоры кишечника и, прежде всего, частым отсутствием бифидобактерий.
Особенно большую опасность представляет псевдомембранозный колит, развивающийся у некоторых больных, длительно лечившихся антибиотиками широкого спектра действия. Этот тяжелый вариант дисбактериоза вызывается токсинами, выделяемыми синегнойной палочкой Clostridium difficile, которая размножается в кишечнике при угнетении нормальной микробной флоры.
Основным симптомом псевдомембранозного колита является обильная водянистая диарея, началу которой предшествовало назначение антибиотиков. Затем появляются схваткообразные боли в животе, повышается температура тела, в крови нарастает лейкоцитоз. Эндоскопическая картина псевдомембранозного колита характеризуется наличием бляшковидных, лентовидных и сплошных «мембран», мягких, но плотно спаянных со слизистой оболочкой. Изменения наиболее выражены в дистальных отделах ободочной и прямой кишок. Слизистая оболочка отечная, но не изъязвлена. При гистологическом исследовании обнаруживают субэпителиальный отек с круглоклеточной инфильтрацией собственной пластинки, капиллярные стазы с выходом эритроцитов за пределы сосудов. На стадии образования псевдомембран под поверхностным эпителием слизистой оболочки возникают экссудативные инфильтраты. Эпителиальный слой приподнимается и местами отсутствует; оголенные места слизистой оболочки прикрыты лишь слущенным эпителием. На поздних стадиях болезни эти участки могут занимать большие сегменты кишки.
Очень редко наблюдается молниеносное течение псевдомембранозного колита, напоминающее холеру. Обезвоживание развивается в течение нескольких часов и заканчивается летальным исходом.
Таким образом, оценка клинической значимости дисбиотических изменений должна основываться прежде всего на клинических проявлениях, а не только на результатах исследования микрофлоры кала.
Методы диагностики
Диагностика дисбактериоза представляет собой сложную и трудоемкую задачу. Для диагностики дисбактериоза тонкой кишки применяют посев сока тонкой кишки, полученного с помощью стерильного зонда. Дисбактериоз толстой кишки выявляют с помощью бактериологических исследований кала.
Микробная флора образует большое количество газов, в том числе водорода. Это явление используют для диагностики дисбактериоза. Концентрация водорода в выдыхаемом воздухе натощак находится в прямой зависимости от выраженности бактериального обсеменения тонкой кишки. У больных с заболеваниями кишечника, протекающими с хронической рецидивирующей диареей и бактериальным обсеменением тонкой кишки, концентрация водорода в выдыхаемом воздухе значительно превышает 15 ppm.
Для диагностики дисбактериоза применяют также нагрузку лактулозой. В норме лактулоза не расщепляется в тонкой кишке и метаболизируется микробной флорой толстой кишки. В результате количество водорода в выдыхаемом воздухе повышается (рис. 1).
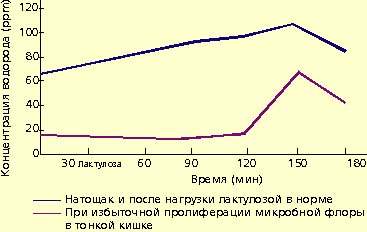 |
| Рисунок 1. Концентрация водорода в выдыхаемом воздухе |
Наиболее частыми бактериологическими признаками дисбактериоза толстой кишки являются отсутствие основных бактериальных симбионтов — бифидобактерий и уменьшение количества молочнокислых палочек. Увеличивается количество кишечных палочек, энтерококков, клостридий, стафилококков, дрожжеподобных грибов и протея. У отдельных бактериальных симбионтов появляются патологические формы. К ним относятся гемолизирующая флора, кишечные палочки со слабо выраженными ферментативными свойствами, энтеропатогенные кишечные палочки и т. д.
Углубленное изучение микробиоценоза показало, что традиционные методы не позволяют получить истинную информацию о состоянии микрофлоры кишечника. Из 500 известных видов микробов в целях диагностики обычно изучаются лишь 10-20 микроорганизмов. Важно, в каком отделе — в тощей, подвздошной или толстой кишках — исследуется микробный состав. Поэтому перспективы разработки клинических проблем дисбактериоза в настоящее время связывают с применением химических методов дифференциации микроорганизмов, позволяющих получить универсальную информацию о состоянии микробиоценоза. Наиболее широко для этих целей используются газовая хроматография (ГХ) и газовая хроматография в сочетании с масс-спектрометрией (ГХ-МС). Этот метод позволяет получить уникальную информацию о составе мономерных химических компонентов микробной клетки и метаболитов. Маркеры такого рода могут быть определены и использованы для детектирования микроорганизмов. Главным преимуществом и принципиальным отличием этого метода от бактериологических является возможность количественного определения более 170 таксонов клинически значимых микроорганизмов в различных средах организма. При этом результаты исследования могут быть получены в течение нескольких часов.
Проведенные нами исследования микробиоценоза в крови и биоптатов слизистой оболочки тонкой и толстой кишок у больных с синдромом раздраженного кишечника позволили обнаружить отклонения от нормы до 30-кратного увеличения или уменьшения многих компонентов. Существует возможность оценки изменений микрофлоры кишечника на основании данных анализа крови методом ГХ-МС-микробных маркеров.
 |
Лечение
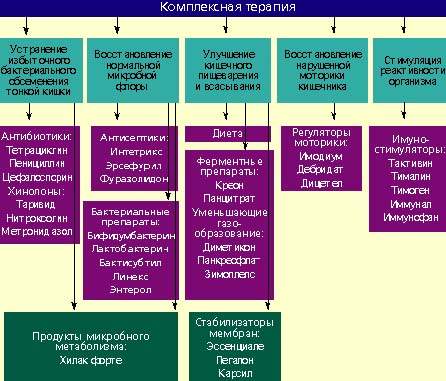
Лечение дисбактериоза должно быть комплексным (схема) и включать в себя следующие мероприятия:
- устранение избыточного бактериального обсеменения тонкой кишки;
- восстановление нормальной микробной флоры толстой кишки;
- улучшение кишечного пищеварения и всасывания;
- восстановление нарушенной моторики кишечника;
- стимулирование реактивности организма.
Антибактериальные препараты
Антибактериальные препараты необходимы в первую очередь для подавления избыточного роста микробной флоры в тонкой кишке. Наиболее широко применяются антибиотики из группы тетрациклинов, пенициллинов, цефалоспорины, хинолоны (таривид, нитроксолин) и метронидазол.
Однако антибиотики широкого спектра действия в значительной степени нарушают эубиоз в толстой кишке. Поэтому они должны применяться только при заболеваниях, сопровождающихся нарушениями всасывания и моторики кишечника, при которых, как правило, отмечается выраженный рост микробной флоры в просвете тонкой кишки.
Антибиотики назначают внутрь в обычных дозах в течение 7–10 дней.
При заболеваниях, сопровождающихся дисбактериозом толстой кишки, лечение лучше проводить препаратами, которые оказывают минимальное влияние на симбионтную микробную флору и подавляют рост протея, стафилококков, дрожжевых грибов и других агрессивных штаммов микробов. К ним относятся антисептики: интетрикс, эрсефурил, нитроксолин, фуразолидон и др.
При тяжелых формах стафилококкового дисбактериоза применяют антибиотики: таривид, палин, метронидазол (трихопол), а также бисептол-480, невиграмон.
Антибактериальные препараты назначают в течение 10–14 дней. В случае появления в кале или кишечном соке грибов показано применение нистатина или леворина.
У всех больных с диареей, ассоциированной с антибиотиками, протекающей с интоксикацией и лейкоцитозом, возникновение острой диареи следует связывать с Cl. difficile.
В этом случае срочно делают посев кала на Cl. difficile и назначают ванкомицин по 125 мг внутрь 4 раза в сутки; при необходимости доза может быть увеличена до 500 мг 4 раза в день. Лечение продолжают в течение 7-10 суток. Эффективен также метронидазол в дозе 500 мг внутрь 2 раза в сутки, бацитрацин по 25 000 МЕ внутрь 4 раза в сутки. Бацитрацин почти не всасывается, в связи с чем в толстой кишке можно создать более высокую концентрацию препарата. При обезвоживании применяют адекватную инфузионную терапию для коррекции водно-электролитного баланса. Для связывания токсина Cl. difficile используют холестирамин (квестран).
Бактериальные препараты
Живые культуры нормальной микробной флоры выживают в кишечнике человека от 1 до 10% от общей дозы и способны в какой-то мере выполнять физиологическую функцию нормальной микробной флоры. Бактериальные препараты можно назначать без предварительной антибактериальной терапии или после нее. Применяют бифидумбактерин, бификол, лактобактерин, бактисубтил, линекс, энтерол и др. Курс лечения длится 1-2 месяца.
Возможен еще один способ устранения дисбактериоза — воздействие на патогенную микробную флору продуктами метаболизма нормальных микроорганизмов. К таким препаратам относится хилак форте. Он создан 50 лет назад и до настоящего времени применяется для лечения больных с патологией кишечника. Хилак форте представляет собой стерильный концентрат продуктов обмена веществ нормальной микрофлоры кишечника: молочной кислоты, лактозы, аминокислот и жирных кислот. Эти вещества способствуют восстановлению в кишечнике биологической среды, необходимой для существования нормальной микрофлоры, и подавляют рост патогенных бактерий. Возможно, продукты метаболизма улучшают трофику и функцию эпителиоцитов и колоноцитов. 1 мл препарата соответствует биосинтетическим активным веществам 100 млрд. нормальных микроорганизмов. Хилак форте назначают по 40–60 капель 3 раза в день на срок до 4 недель в сочетании с препаратами антибактериального действия или после их применения.
Совсем недавно появились сообщения о возможности лечения острой диареи, ассоциированной с антибактериальной терапией и Cl. difficile, большими дозами пре- и пробиотиков.
Регуляторы пищеварения и моторики кишечника
У больных с нарушением полостного пищеварения применяют креон, панцитрат и другие панкреатические ферменты. С целью улучшения функции всасывания назначают эссенциале, легалон или карсил, т. к. они стабилизируют мембраны кишечного эпителия. Пропульсивную функцию кишечника улучшают имодиум (лоперамид) и тримебутин (дебридат).
Стимуляторы реактивности организма
Для повышения реактивности организма ослабленным больным целесообразно применять тактивин, тималин, тимоген, иммунал, иммунофан и другие иммуностимулирующие средства. Курс лечения должен составлять в среднем 4 недели. Одновременно назначаются витамины.
Профилактика дисбактериоза
Первичная профилактика дисбактериоза представляет очень сложную задачу. Ее решение связано с общими профилактическими проблемами: улучшением экологии, рациональным питанием, улучшением благосостояния и прочими многочисленными факторами внешней и внутренней среды.
Вторичная профилактика предполагает рациональное применение антибиотиков и других медикаментов, нарушающих эубиоз, своевременное и оптимальное лечение болезней органов пищеварения, сопровождающихся нарушением микробиоценоза.
Признаки, причины и лечение гастроэнтерита у собак
Заболевания, поражающие пищеварительную систему, лидируют среди других патологий у собак. Особенно распространенный диагноз у собак – гастроэнтерит. Это процесс воспалительного характера, поражающий слизистую оболочку желудка и двенадцатиперстной кишки.
Гастроэнтериту подвержены собаки мелких пород и в молодом возрасте. Заболевание в острой форме диагностируется и у взрослых и пожилых собак, однако чаще у таких пациентов мы сталкиваемся с обострениями хронического процесса. Тактика лечения в том и другом случае несколько отличается, поэтому прежде, чем назначать лечение, ветеринарный врач должен установить причину возникновения патологии.
Причины гастроэнтерита у собак
Основная причина гастроэнтерита у собак – погрешности в кормлении. Это может быть использование некачественных кормов, подкормки со стола, испорченная (несвежая) пища, отравления продуктами, которые безвредны для людей, но опасны для собак, либо избыток какого-либо нутриента (чаще всего белка) в рационе.
Возникает гастроэнтерит при отсутствии важных составляющих питания в корме, а также при постоянном превышение норм кормления, которое приводит к началу бродильных процессов в желудочно-кишечном тракте.
Встречаются также гастроэнтериты:
- вирусный – парвовироз, коронавироз;
- травматический – при проглатывании инородных предметов, особенно с острыми краями: щепки, осколки трубчатых костей;
- токсический – при отравлениях токсическими веществами, поступившими из внешней среды или выработанных самим организмом при, например, тяжелых формах почечной недостаточности или при онкологических заболеваниях (паранеопластический синдром);
- аллергический – сравнительно редкая, но существенная причина хронического гастроэнтерита собак;
- ассоциированный с другими болезнями пищеварительной системы, например, холециститом или панкреатитом;
- стрессовый — как и у людей, желудочно-кишечный тракт собак часто реагирует воспалением на неблагоприятные факторы окружающей среды.
Гастроэнтерит собак опасен не только сам по себе. Интоксикация, которая часто возникает при этой болезни, может повредить печень и почки.
Если воспаление сильное и вызвано микрофлорой, то вместе с током крови бактерии могут быть занесены практически в любую точку организма и вызвать там абсцесс.
Признаки и симптоматика гастроэнтерита

Основные симптомы гастроэнтерита – это:
-
; (сопровождающаяся сильными спазмами и повышенным газообразованием); ;
- боль в животе (при пальпации живот плотный, собака старается избежать прикосновений); и снижение общего тонуса; : при легкой степени болезни как правило нормальная, при средней может быть повышена, особенно у мелких пород, при тяжелом течении коронавирусной или парвовирусной инфекции порой опускается ниже нормы, что требует интенсивной терапии; , которое проявляется в виде бледности и сухости видимых слизистых оболочек, снижения тургора кожи (долго расправляется складка на холке) и других признаках.
Лёгкое обезвоживание владельцам как правило незаметно, но ветеринарный врач определит его при обычном осмотре.
Чтобы более точно понять, есть ли у питомца необходимость в визите к ветеринарному врачу, следует обращать внимание на качество его стула, частоту дефекации. Если у собаки регулярно, несколько раз в неделю, случаются поносы, то не исключено, что у него гастроэнтерит.
Вирусным гастроэнтеритам в тяжелой форме подвержены невакцинированные и ослабленные питомцы. Своевременно привитые собаки переболевают ими относительно легко.
Методы диагностирования

Хотя сам по себе диагноз гастроэнтерита трудностей обычно не представляет, для установления его причины требуются дополнительные исследования, поскольку сходные симптомы возникают при панкреатите, холецистите, гепатите и других болезнях пищеварительной системы, а также при патологиях почек. Кроме того, крайне важно выяснить причину болезни, чтобы вылечить её. Поэтому больным животным проводят:
- общий анализ крови;
- биохимический анализ крови;
- ультразвуковое исследование органов брюшной полости.
В некоторых случаях врач сразу же назначит рентгенологическое исследование брюшной полости. Это необходимо при подозрении на инородное тело (тогда могут рекомендовать не только обычный рентген, но и серию снимков с введением контрастного вещества – бария), а также в том случае, если рентген доступен, а УЗИ-диагностику сразу же провести невозможно.
Рентген и УЗИ не заменяют, а дополняют друг друга: На УЗИ можно оценить перистальтику, но в большинстве случаев нельзя заподозрить инородное тело, но с помощью обоих методов можно оценить толщину стенок ЖКТ и наличие воспаления в конкретных отделах.
Базовые исследования позволят скорректировать терапию, но не всегда дают полную картину происходящего с животным. Её помогут выяснить дополнительные исследования:
- вирусологические исследования – ПЦР или ИФА на коронавирус и парвосирус;
- клинический анализ кала;
- анализ кала на паразитов – гельминтов и простейших;
- гастроскопия.
Необходимость каждого из этих исследований врач должен обосновать и чётко представлять, чего именно при помощи его результатов он хочет добиться.
Лечение гастроэнтерита у собак
Терапия гастроэнтеритов должна быть комплексной и проводиться исключительно под наблюдением ветеринарного специалиста.
В первую очередь, еще до получения результатов анализов, врач старается облегчить состояние пациента. Для этого применяются:
- антибиотики, поскольку при воспалении в желудке и кишечнике в любом случае размножается патогенная микрофлора, условия для жизнедеятельности которой в пораженном органе более благоприятны, чем в здоровом
- обволакивающие средства – позволяющие защитить пораженные стенки кишечника от дальнейшего негативного влияния;
- противорвотные – позволят прекратить мучительное для животного состояние в случае, если врач уверен, что имеет дело не с инородным предметом;
- спазмолитики – облегчат состояние питомца и за счет устранения спазма мышц ЖКТ создадут условия для естественного выздоровления;
- внутривенные или подкожные инфузии кристаллоидов – физраствора, раствора Рингера, 5% глюкозы, возможно – с добавлением витаминных препаратов – позволят устранить обезвоживание, что опять же поможет скорейшему выздоровлению, вывести скопившиеся токсины, подпитать пациента;
- диетотерапия – в зависимости от состояния животного возможны различные ее виды, вплоть до голодания.
Ферменты могут быть как показаны, так и противопоказаны, и до выяснения причин заболевания не назначаются ни в коем случае. Противорвотные препараты противопоказаны при подозрении на инородное тело кишечника, поскольку могут в этом случае значительно утяжелить ситуацию.
Варианты с диетой разнообразны. В последнее время в остром периоде назначают голодание или, если нет рвоты, привычную пищу, но во влажном и раздробленном виде, в несколько приемов, а затем, когда животному стало лучше, переводят на диетические корма, показанные при болезнях ЖКТ. Это делается, чтобы не перегружать непривычным кормом и без того пострадавшую поджелудочную железу.
Прочее лечение направлено на устранение причины болезни. Это может быть борьба с паразитами или вирусами, налаживание рациона, устранение стресса, дрессировка, которая у собак успешно заменяет человеческую психотерапию, лёгкие седативные препараты и многое другое.
Способы профилактики
Основная мера профилактики гастроэнтерита – правильное кормление. Подойдут качественные промышленные корма или сбалансированное натуральное питание.
Второй по важности момент – своевременная вакцинация и обработки против гельминтов. Даже в небольшом количестве паразиты повреждают слизистую оболочку кишечника, в микродефекты попадают болезнетворные микроорганизмы и возникает воспаление.
Еще один пункт, значение которого нельзя переоценить – дрессировка. Собака не должна ничего подбирать на улице. Это убережет питомца не только от гастроэнтерита, но и от тяжелейших отравлений, исход которых далеко не всегда благоприятен.

В связи с большим потоком поступающих вопросов, бесплатные ветеринарные консультации временно приостановлены.
Гастроэнтерит у собак: что делать?
Гастроэнтерит у собак — опасное заболевание, при первых признаков которого необходимо срочно обратиться к ветеринару. Любое промедление и самолечение грозит осложнениями и тяжелыми последствиями для животного.
Причины возникновения и виды гастроэнтерита у собак
Гастроэнтерит нарушает работу органов пищеварения, снижается секреторная функция. В тяжелых случаях поражается серозный и мышечный слой желудка и кишечника. Интоксикация организма происходит из-за попадания белкового экссудата в просветы слизистых. Неправильное лечение может вызвать осложнения и на другие органы животного: сердце, почки, печень.
Заболевание может быть острым или хроническим.
Существует несколько видов гастроэнтерита, различающихся особенностью течения:
- гнойный;
- крупозный;
- геморрагический;
- дифтерический;
- флегмозный;
- смешанный.
Первопричина гастроэнтерита — пища плохого качества, чрезмерное потребление корма, недостаток необходимых животному макроэлементов. Домашние любимцы могут съесть что-нибудь испорченное во время прогулки.
Гастроэнтериты, вызванные перекручиванием кишечника, инфекциями, глистами, относят ко вторичной форме.
Парвовирусный гастроэнтерит

Возбудителем парвовирусного гастроэнтерита является вирус, уничтожить который можно лишь кипячением. Это крайне опасное желудочно-кишечное заболевание возникло недавно, но многих стран (Россию, Великобританию, Японию и т.д.) уже коснулись эпидемии.
Вирус передается от больного животного через фекалии и рвотные массы. Наибольшую угрозу они представляют на третий день заболевания, в это время концентрация вирионов в выделениях достигает максимума. Активнее всего вирус в теплые периоды года.
Болезнь поражает все породы. В зоне риска старые собаки и щенки. Для последних вирусный гастроэнтерит зачастую оказывается смертельным. У взрослых здоровых особей есть шанс на выздоровление.
Короновирусный гастроэнтерит

Эта форма опасна для животных с низким иммунитетом. Заболевшие собаки обезвожены и истощены, воспаляется желудочно-кишечный тракт.
Болезнь может протекать без симптомов или со слабо выраженными симптомами, в скрытой форме. Острый гастроэнтерит характеризуется рвотой и поносом с кровавыми вкраплениями. При соединении нескольких инфекций (сверхострая форма) смерть у щенков наступает в течение двух суток.
Симптомы гастроэнтерита

Если у собаки наблюдаются следующие симптомы, она может быть больна гастроэнтеритом:
- лихорадка и повышение температуры вплоть до 41 ºC;
- вялость и слабость;
- обезвоженная, не упругая кожа;
- западание глаз;
- сухие слизистые рта и налет на языке;
- отсутствие аппетита, рвота;
- отрыжка и сильное газообразование;
- сильные колики, от которых собака может скулить и метаться;
- понос с алыми или бурыми вкраплениями;
- стремительное снижение веса;
- запах гнили изо рта.
Если в каловых массах присутствуют слизь и красная кровь, гастроэнтеритом поражена прямая кишка. Черный или темно-бурый цвет испражнений — признак заболевания тонкого кишечника.
Чем помочь собаке до приезда ветеринара?
Вызывайте врача при первых симптомах и ни в коем случае не занимайтесь самостоятельным лечением. Не пытайтесь силой накормить животное. Измерьте температуру ректально. Можно дать Смекту, из расчета 1 пакетик на 50 кг веса. Опытные специалисты нашей клиники, Пойда Е.В, Киреева С.В, Каримова Ю.А, подберут грамотное лечение и назначат необходимые медикаменты.
Потеря жидкости при обезвоживании компенсируется специальными таблетками и порошками или приготовленным самостоятельно раствором. На 1 литр воды:
- 3.5 г поваренной соли;
- 2.5 грамма пищевой соды;
- 1.5 г хлорида калия;
- 20 г глюкозы или сахара.
Поить собаку до прекращения поноса порциями из расчета 40 мл на 1 кг массы тела.
Прогноз и профилактика

При раннем обнаружении прогноз на выздоровление благоприятный. Любое промедление может сделать лечение даже у самого профессионального ветеринара неэффективным.
Раз в год необходимо проводить вакцинацию взрослых собак от гатроэнтерита. Это поможет предотвратить заболевание.
Если сука переболела парвовирусом, щенки будут невосприимчивы к нему первые три месяца. Иммунитет передается через молоко.
Гастроэнтерит у взрослых и детей

Желудочно-кишечный тракт (ЖКТ) отвечает за переработку пищи и доставку в кровь питательных веществ. Основная функциональная нагрузка ложится на желудок и кишечник. Органы чувствительны не только к тому, что приходится переваривать, но и к изменениям гомеостаза, микрофлоры, проникновению инфекционных агентов и аллергенов. Воздействие неблагоприятных факторов приводит к нарушению пищеварения, развитию воспалительных патологий. В число часто диагностируемых заболеваний ЖКТ входит гастроэнтерит — синхронное воспаление двух смежных отделов пищеварительной системы — желудка и тонкой кишки. В статье мы расскажем о причинах гастроэнтерита у детей и взрослых, методах диагностики, средствах лечения и профилактики болезни.
Общая информация
Гастроэнтерит включает в себя этиологию и симптомы гастрита, еюнита, илеита. Заболевание поражает слизистую оболочку желудка, тонкую и подвздошную кишку. В зависимости от причины воспалительный процесс может быть острым или хроническим. Острое состояние требует экстренной медицинской помощи, хроническое воспаление — длительного лечения. Увеличение случаев гастроэнтерита врачи объясняют нездоровым пищевым поведением, устойчивостью новых инфекционных штаммов к антибиотикам, вредными привычками, самолечением, некорректным применением лекарств для ЖКТ.
Причины заболевания
Основной патогенетический фактор острого желудочно-кишечного воспаления — инфицирование патогенными микроорганизмами. Распространенные возбудители:
- РНК-содержащие вирусы — энтеровирус, астровирус, ротавирус, норовирус, аденовирус. У детей лидирует ротавирусная инфекция, которую ошибочно называют «кишечным гриппом».
- Бактерии — шигеллы, вызывающие бактериальную дизентерию, сальмонеллы, патогенные серотипы кишечной палочки.
- Простейшие паразиты — кишечные лямблии, криптоспоридии, амебы.
Болезнетворная флора проникает в ЖКТ при употреблении необработанных ягод, овощей, фруктов, некачественных молочных продуктов, грязной воды. У детей заражение нередко происходит через грязные игрушки, предметы личной гигиены. Для вирусов дополнительный путь — воздушно-капельный (при близком общении с больным человеком). В группу риска входят путешественники, дети, люди с ослабленным иммунитетом.
Вероятность острого течения болезни повышается на фоне:
- хронических патологий поджелудочной железы (панкреатита, муковисцидоза, панкреонекроза, опухоли головки железы);
- нестабильного состава желудочного сока — неконтролируемого снижения/повышения кислотности;
- нарушения баланса микрофлоры кишечника (дисбиоза).
Хронический инфекционный гастроэнтерит часто инициируют грамотрицательные бактерии Helicobacter pylori. Они синтезируют ферменты уреазы, которые расщепляют мочевину до аммиака и диоксида углерода. Это позволяет бактериям обезвреживать соляную кислоту и спокойно размножаться, вызывая длительное воспаление слизистой желудка и кишечника. Течение болезни волнообразное — с цикличной сменой фаз (обострения, частичной ремиссии, ремиссии).
Неинфекционные причины гастроэнтерита обусловлены частым или длительным приемом этанола, острых специй, нестероидных противовоспалительных препаратов. Неинфекционное воспаление характеризует хроническое течение с симптомами нарушения пищеварения в периоды обострения.
Редкой формой болезни считается воспалительная аллергическая реакция слизистой на продукты питания, к которым у пациента развита повышенная чувствительность.
Классификация
Хроническое заболевание классифицируют по нескольким критериям:
- этиология — инфекционная или алиментарная (неинфекционная);
- преобладающие функциональные нарушения — сбой ферментации, моторики, мембранного пищеварения, всасывания полезных веществ, жидкостей;
- степень морфологических изменений — поверхностное поражение слизистого эпителия, воспалительный процесс без отмирания функциональных клеток, атрофический гастроэнтерит (истончение слизистой, частичная замена рабочих клеток рубцовой тканью).
Состояние пациента оценивают по тяжести течения:
- с минимальным проявлением признаков воспаления;
- с возможностью амбулаторного или стационарного лечения;
- с необходимостью госпитализации в палату интенсивной терапии.
Тяжелому течению болезни подвержены младенцы, люди почтенного возраста, диабетики, пациенты с сопутствующими кардиологическими, гастроэнтерологическими, нефротическими патологиями.
Симптомы
Клинические проявления зависят от формы гастроэнтерита. Некоторые патогены, проникнувшие в ЖКТ, вырабатывают энтеротоксины, которые связываются с клетками эпителия желудка и кишечника, не повреждая их. Поэтому заболевание протекает в легкой форме. Другие микробы производят цитотоксин, разрушающий клеточные мембраны. Серьезные структурные изменения слизистой приводят к появлению среднетяжелых и тяжелых симптомов.
Острое состояние развивается стремительно. Оно характеризуется такими симптомами:
- тяжесть в эпигастральной области;
- многократная диарея, сопровождаемая тенезмами — болезненными спазмами сфинктера прямой кишки;
- тошнота, рвота;
- схваткообразные абдоминальные боли — при бактериальном гастроэнтерите;
- жажда, отсутствие аппетита;
- бледность, холодный пот;
- температура 37,5-38℃.
Пациенты жалуются на сильную слабость, головокружение, сухость во рту, учащенное сердцебиение. Вирусную форму болезни часто дополняют респираторные симптомы — першение в горле, течение из носа. Из-за быстрой потери жидкости с экскрементами и рвотными массами развивается дегидратация (обезвоживание). Кожа становится сухой, снижаются показатели артериального давления, уменьшается количество отделяемой мочи. Обильная потеря жидкости приводит к дисбалансу электролитов, сгущению крови. В тяжелом состоянии возникают судороги, обмороки.
Симптомы хронической формы заболевания:
- снижение работоспособности;
- постоянная отрыжка;
- изжога (при повышенной кислотности);
- серовато-белый налет на языке;
- нестабильный стул — запор сменяется диареей без существенного изменения рациона;
- тошнота, болезненность в эпигастрии спустя 1-3 часа после еды.
Персистирующее воспаление слизистой приводит к снижению усвояемости полезных веществ — железа, фолиевой кислоты (В9), цианокобаламина (В12), кальция. У пациента развивается анемия с характерными симптомами — астения, бледность, нарушение сердечного ритма, угнетение мозговой деятельности, бессонница, потеря веса, трофические изменения ногтей и волос (тусклость, ломкость).
Осложнения
При оперативном обращении к врачу осложнений не возникает. В редких тяжелых случаях возможно развитие синдрома Гийена-Барре или реактивного артрита.
Диагностика
В определении острого гастроэнтерита внимание уделяют специфическим признакам — кратности, консистенции стула и рвотных масс, значению гипертермии, характеру и локализации абдоминальных болей. Врачу важно выяснить связь симптоматики с особенностями питания — что ел, пил пациент накануне заболевания, употреблял ли алкоголь.
Окончательный диагноз ставят по результатам лабораторных исследований. Для выявления возбудителя инфекции назначают анализ кала одним или несколькими методами:
- иммунологическое исследование;
- ПЦР-тест;
- бактериологический посев + антибиотикограмма (определение резистентности бактерий к антибиотикам разных фармакогрупп).
Возможно проведение скрининга, в который включены основные возбудители острых кишечных инфекций.
Оценить качество пищеварительного процесса, всасывания питательных веществ помогает копрограмма. При гастроэнтерите обычно выявляют частички непереваренных нутриентов, слизистые массы. На бактериальную природу возбудителя указывают гнойные примеси.
Общий анализ крови подтверждает воспаление — повышены значения лейкоцитов, СОЭ. При дегидратации выявляется снижение объема плазмы.
Степень дегидратации можно оценить по содержанию электролитов в крови (анализ на калий, натрий, хлор в сыворотке).
Для диагностики хронической формы болезни применяют инструментальные методы:
- ФГДС (фиброгастродуоденоскопия) — для оценки состояния слизистой ЖКТ. Во время процедуры со слизистой ЖКТ берут образец биоматериала для анализа на Helicobacter pylori.
- Антродуоденальная (водно-перфузионная) манометрия — для исследования моторной функции.
- Электрометрическая внутрижелудочная pH-метрия — для измерения кислотности желудка.
Дополнительно проводят абдоминальное УЗИ органов брюшной полости.
Лечение
Терапию начинают с восстановления баланса жидкости в организме. В стационаре пациенту вводят водные растворы, изотоничные плазме крови. При лечении на дому показаны обильное питье, пероральные солевые растворы, например, Регидрон. Больному нужно выпивать в 1,5 раза больше жидкости, чем обычно. Компенсация определяется по снижению жажды, увеличению диуреза.
При обнаружении в анализах патогенной бактериальной флоры назначают антибиотики. Препарат подбирают по результатам антибиотикограммы.
Для уменьшения газообразования, нормализации стула, ускорения экскреции токсинов применяют кремнийсодержащие энтеросорбенты (Полисорб, Энтеросгель).
Баланс микрофлоры кишечника восстанавливают с помощью пробиотиков, пребиотиков. В основном прописывают лекарственные средства последних поколений.
При функциональных проблемах с пищеварением показаны препараты, влияющие на тонус и моторику органов ЖКТ.
Если причиной хронического воспаления стали бактерии Helicobacter pylori, проводят трехкомпонентную терапию, включающую:
- комбинацию антибиотиков (макролиды + полусинтетические пенициллины) — уничтожают бактерии; — образуют полимерную пленку, повышают вязкость слизеподобного секрета;
- ингибиторы протонной помпы (ИПП) и антациды — подавляют выработку и нейтрализуют агрессивное действие соляной кислоты, улучшают заживление слизистой оболочки.
При сниженной секреции пищеварительного сока назначают ферментные препараты.
Важный элемент лечения острого и хронического гастроэнтерита — соблюдение медицинской диеты. В период обострения прописано диетическое питание «Стол №1А» или Стол №1Б». При частичной ремиссии назначают «Стол №1» или «Стол №2». Длительное отсутствие рецидивов позволяет перевести больного на «Стол №15». Взрослым пациентам категорически запрещается употреблять спиртные напитки. В латентный период болезни рекомендуется курсовая бальнеотерапия в санаториях гастроэнтерологического профиля.
Прогноз, профилактика
Благоприятный прогноз обеспечивается своевременным обращением за медицинской помощью. Самолечение может усугубить проблему — привести к тотальному обезвоживанию, переходу воспаления в хроническую форму, образованию язвы желудка.
Ротавирусная инфекция — симптомы и лечение
Что такое ротавирусная инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Марины Анны Сергеевны, педиатра со стажем в 15 лет.
Над статьей доктора Марины Анны Сергеевны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Ротавирусная инфекция — это острое заболевание, вызываемое ротавирусами, которое преимущественно сопровождается поражением желудочно-кишечного тракта. К характерным симптомам этой инфекции относят многократную рвоту, понос и лихорадку.
Краткое содержание статьи — в видео:
Этиология
Таксономия возбудителя болезни:
Название «Rotavirus» (от лат. «rota» — колесо) было присвоено данному микроорганизму из-за морфологического вида. Его геном состоит из 11-ти двухцепочечных сегментов РНК, окружённых тремя концентрическими капсидами (вирусными оболочками).
Сегменты РНК кодируют шесть структурных (VP1 — VP7) и шесть неструктурных белков (NSP1 — NSP6). Структурные белки в зрелой вирусной частице определяют специфичность хозяина, способность вируса проникать в клетку и его ферментативные функции. Они содержат эпитопы, которые генерируют иммунный ответ. Неструктурные белки принимают участие в репликации генома, т. е. в синтезе вирусных ДНК. Один из них — NSP4 — обладает токсиноподобной активностью.
К настоящему моменту известны десять различных видов ротавируса (от A до J). Они классифицированы по антигенным различиям основного компонента внутреннего капсида VP6. Ротавирус А является наиболее частой причиной развития инфекции у детей. Данный вид ротавируса классифицируют на генотипы по различиям в последовательности сегментов РНК, кодирующих белки наружного капсида VP7 и VP4. У человека выявлено 12 VP7 антигенов (типа G) и 15 VP4 антигенов (типа Р). Сегодня около 90 % всех ротавирусных инфекций человека обусловлено пятью комбинациями G-P типов.
Особенности строения ротавируса делают его высокоустойчивым к воздействию внешних факторов и дезинфицирующих средств. При этом вирус быстро погибает во время кипячения.
Эпидемиология
Источник инфекции — инфицированный человек с явными признаками заболевания или вирусовыделитель (с бессимптомным течением). Больной заразен, начиная с появления первых симптомов и до конца болезни (5-7 дней).
Ротавирусной инфекцией заболевает практически каждый ребёнок младше 5 лет. В развивающихся странах (с низким доходом населения) первое заражение детей ротавирусом случается в возрасте 6-9 месяцев. Заболеваемость у детей до года в этих странах составляет 80 %, тогда как в развитых странах — 65 % [20] .
На долю ротавирусного поражения ЖКТ у взрослых приходится от 2 % до 5 % случаев обращения за медицинской помощью. Особенно восприимчивы к заболеванию люди пожилого возраста.
Ротавирусной инфекции свойственен фекально-оральный механизм передачи, т. е. через систему пищеварения. Данный механизм реализуется тремя путями:
- водным;
- контактно-бытовым (через загрязнённые вирусом руки или предметы быта);
- пищевым (через молоко, молочные продукты и заменители грудного молока).
Для заболевания характерна зимне-весенняя сезонность и всеобщая восприимчивость. После перенесённой инфекции человек может заболеть снова. Это связано с сезонной сменой циркулирующих серотипов. Однако при повторных заражениях болезнь будет протекать легче [1] [2] [3] [4] [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы ротавирусной инфекции
Инкубационный период длится от 12 часов до 5 дней. Клиническая картина заболевания представлена рвотой, лихорадкой и продолжительной водянистой диареей.
В первые дни болезни может отмечаться кратковременный умеренно-выраженный катаральный синдром — заложенность носа, насморк, кашель. Температурная реакция сохраняется 2-4 дня и сопровождается признаками интоксикации — вялостью, слабостью, снижением аппетита. В сыворотке крови у детей с ротавирусным гастроэнтеритом (поражением ЖКТ) отмечается увеличение уровней интерлейкина-6 и фактора некроза опухолей. Это обуславливает лихорадочную реакцию.
Также в первые сутки болезни развивается рвота. Она носит многократный характер и сохраняется до двух суток. Помимо этого отмечается диарея, длительность которой составляет от 2 до 8 суток, частота дефекации — от 3 до 20 раз в день в зависимости от тяжести протекания инфекции.
Дисфункция желудочно-кишечного тракта носит характер гастроэнтерита — воспаления слизистой оболочки желудка и кишечника. Оно сопровождается выделением большого объёма водянистых каловых масс жёлтого оттенка без видимых патологических примесей.
Для ротавирусного гастроэнтерита также характерен болевой абдоминальный синдром. Боли бывают схваткообразными, локализуются в верхних отделах живота. Часто отмечается вздутие живота, метеоризм и урчание по ходу кишечника [4] [5] [6] [7] [8] .
Патогенез ротавирусной инфекции
Размножение ротавируса происходит в зрелых энтероцитах, т. е. вблизи кончиков ворсинок и в энтероэндокринных клетках тонкой кишки. Энтероциты вырабатывают факторы, необходимые для эффективного прикрепления патогена к стенке кишечника. Присоединение ротавируса к клеткам-хозяевам обеспечивается внешним капсидным белком VP4 и партнёрами по связыванию на поверхности клеток-хозяев — ганглиозидами GM1, GD1a и антигенами гистогруппы крови (HBGA).
Взаимодействие ротавируса и HBGA зависит от генотипа ротавируса. После того, как клетка-хозяин поглощает инфекционный агент, в зонах её цитоплазмы происходит синтез и сборка компонентов вируса. Вновь продуцируемые вирусы высвобождаются из клеток путём лизиса (растворения) или везикулярного транспорта (переноса молекул, «упакованных» в пузырьки). Репликация вируса в слизистой оболочке двенадцатиперстной кишки у младенцев вызывает укорочение и атрофию ворсин, потерю микроворсинок и разрастание мононуклеарных клеток.
Ротавирусная диарея имеет два предполагаемых механизма:
- осмотический — снижение всасывающей функции эпителия кишечника вследствие повреждения или гибели энтероцитов;
- секреторный — вследствие действия неструктурного белка NSP4 и активации кишечной нервной системы.
Разрушение энтероцитов вирусом приводит к снижению всасывания дисахаридаз, ионов натрия и воды из слизистой оболочки тонкой кишки. Большое количество непереваренных осмотически активных веществ поступает в толстую кишку, которая не способна к их всасыванию, что приводит к осмотической диарее.
Неструктурный белок вируса N SP4, обладающий токсиноподобной активностью, связывается с энтероцитами кишечника и посредством фосфолипазы С повышает уровень цитоплазматического кальция, что в свою очередь активирует кальций-зависимые хлоридные каналы. Их активация вызывает чрезмерную выработку хлоридов, создавая осмотический градиент, который облегчает транспорт воды в просвет кишечника, что приводит к диарее. Совместно с инфекцией, NSP4-опосредованное повышение внутриклеточного уровня кальция может также привести к секреции серотонина энтероэндокринными клетками, который усиливает перистальтику тонкой кишки.
Кроме того, ротавирусная инфекция приводит к задержке опорожнения желудка, которая вызывает чувство тошноты и рвоту. Данное нарушение связано с повышенной выработкой желудочно-кишечных гормонов (секретина, гастрина, глюкагона и холецистокинина), а также активацией нервных путей, в которых участвуют парасимпатические нейроны [3] [4] [5] [9] .
Классификация и стадии развития ротавирусной инфекции
Ротавирусную инфекцию классифицируют по степени тяжести и клинической форме.
Выделяют три степени тяжести:
Тяжесть заболевания определяется количеством эпизодов рвоты, жидкого стула и развитием синдрома дегидратации. При лёгкой степени тяжести признаков обезвоживания не отмечается. При среднетяжёлой наблюдается обезвоживание 1-2 степени. Для тяжёлого течения характерна клиническая картина шока: полуобморочное состояние, жажда, тахикардия, побледнение кожи, падение артериального давления.
По клинической форме выделяют две формы заболевания: типичную и атипичную. Типичная ротавирусная инфекция сопровождается триадой типичных симптомов — рвота, диарея и лихорадка. Течение атипичной формы болезни в свою очередь подразделяют на два типа:
- стёртое течение — может отмечаться только рвота или только жидкий стул, лихорадка часто отсутствует, длительность симптомов кратковременна — 1-2 дня;
- бессимптомное течение — отсутствие клинической симптоматики, при этом в ходе обследования кала обнаруживается вирус. Выделение инфекционного агента длится от 4 до 57 дней [5] .
Осложнения ротавирусной инфекции
Осложнения заболевания включают синдром дегидратации, вторичную бактериемию и кандидемию (проникновение бактерий и грибов Сandida в кровь), судороги, асептический менингит, энцефалит, миокардит, бронхопневмонию, гепатит и острую почечную недостаточность.
Одним из наиболее частых осложнений является синдром дегидратации , развивающийся при потере воды и электролитов. Определение его степени тяжести крайне важна для определения тактики восполнения жидкости у конкретного пациента.
При оценке состояния пациента необходимо учитывать степень обезвоживания — тип потерянной жидкости (внеклеточная и/или внутриклеточная) и её объём. У детей с ротавирусным гастроэнтеритом потеря жидкости обычно происходит в основном из внеклеточного пространства.
Объём потерянной внеклеточной жидкости объективно измеряется по изменению веса от исходного уровня. Так как часто вес до заболевания достоверно не известен, для оценки степени дегидратации используется ряд клинических признаков (жажда, снижение мочеотделения, вялость, раздражительность), а также время наполнения капилляров и данные объективного осмотра (частота пульса и дыхания, артериальное давление, тургор кожи — скорость расправления кожной складки). По совокупности этих данных дегидратацию делят на степени тяжести:
- лёгкая (потеря 3-5 % жидкости) — клинические признаки могут отсутствовать или быть минимальными;
- умеренная (потеря 6-9 % жидкости) — тахикардия, постепенное падение артериального давления, снижение тургора кожи, сухость слизистых оболочек, раздражительность, удлинение времени наполнения капилляров до 3 секунд, учащённое поверхностное дыхание, снижение объёма мочи, отсутствие слёз, у младенцев — запавший родничок;
- тяжёлая (потеря ≥ 10 % жидкости) — клиническая картина шока.
Следует отметить, что клинические признаки дегидратации являются надёжными показателями при комплексной оценке: по отдельности каждому из них не хватает чувствительности и специфичности.
Для диагностической точности в 2008 году Европейская ассоциация детских гастроэнтерологов, гепатологов и диетологов (ESPGHAN) разработала клиническую шкалу дегидратации. Она учитывает 4 параметра: общий вид, состояние глазных яблок, слизистых оболочек и наличие слезоотделения. Согласно этой шкале:
- 0 баллов указывает на отсутствие обезвоживания;
- 1-4 балла соответствуют лёгкой степени обезвоживания;
- 5-8 баллов — средней и тяжёлой степени тяжести.
Другим достаточно частым осложнением являются судороги . Они проявляются в виде кратких очаговых припадков в течение 1-2 дней, имеют благоприятный прогноз.
Все неврологические осложнения ротавирусного гастроэнтерита (судороги, преходящее снижение сознания, энцефалопатия) являются проявлениями внеклеточной дегидратации и обусловлены развитием гипонатриемии — снижения уровня натрия в крови. Тяжесть симптоматики определяется степенью гипонатриемии и темпами её нарастания. Кроме того, у пациентов с ротавирусной диареей и судорожным синдромом и/или энцефалитом была найдена РНК ротавируса в ликворе (спиномозговой жидкости), но диагностическое значение этой находки остаётся неясным.
При сохранении лихорадки или её возобновлении после третьего дня течения ротавирусной инфекции необходимо исключить бактериемию и развитие вторичных бактериальных осложнений. Точный механизм их возникновения неизвестен, но считается, что инфицированные энтероциты во время заболевания становятся более уязвимыми для бактериальной инвазии.
Помимо осложнений, вызванных течением гастроэнтерита, ротавирусная инфекция может служить триггером в дебюте сахарного диабета 1-го типа у генетически предрасположенных лиц [4] [5] [7] [8] [10] [11] .
Диагностика ротавирусной инфекции
Антигены ротавируса могут быть обнаружены в кале благодаря иммуноферментному анализу (ИФА), иммунохроматографии и методу обратно-транскриптазной полимеразной цепной реакции (ОТ-ПЦР).
Менее чувствительным методом, но дающим быстрый ответ является использование иммунохроматографических тест-полосок . С помощью ИФА вирус обнаруживается в 94 % случаев после 1-4 дней болезни и в 76 % случаев после 4-8 дней болезни.
ОТ-ПЦР является высокочувствительным методом, который позволяет генотипировать вирусные изоляты и выявлять вирус в течение более длительного периода по сравнению с ИФА. Количество выделяемой с калом РНК вируса напрямую связан с тяжестью ротавирусной диареи у детей.
В стандарт обследования пациента с ротавирусным гастроэнтеритом также входит клинический и биохимический анализ крови, посев кала на патогенную флору и копрограмма (общий анализ кала). По результатам биохимического анализа крови у больного могут наблюдаться умеренно-повышенные уровни таких ферментов, как аланинаминотрансфераза и аспартатаминотрансфераза. Наличие данных ферментов связано с развитием гепатита [4] [5] [10] [12] [13] .
Лечение ротавирусной инфекции
В терапии ротавирусного гастроэнтерита используют два подхода:
- патогенетический — направленный на патогенез заболевания;
- симптоматический — направленный на устранение симптомов болезни.
Этиотропное лечение, направленное на устранение причины заболевания (вируса), не разработано.
Основной патогенетический метод лечения — пероральная регидратация . Она является лечением первой линии и направлена на восстановление потерянной жидкости и электролитов при лёгкой и умеренной дегидратации. Для восполнения жидкости Всемирная организация здравоохранения рекомендует следующий состав раствора для отпаивания пациента:
- осмоляльность (концентрация) 245 мОсм/л;
- концентрация глюкозы 75 ммоль/л;
- концентрация натрия 75 мэкв/л;
- молярное соотношение натрия и глюкозы 1:1.
Жидкости с избытком глюкозы (газировки и фруктовые соки) усиливают диарею, так как более высокая нагрузка глюкозой увеличивает осмоляльность содержимого в просвете кишечника, что приводит к снижению всасывания воды. Жидкости с высокой концентрацией натрия могут привести к гипернатриемии — повышению уровня натрия в крови.
Пероральная регидратационная терапия делится на две фазы:
- Фаза регидратации — быстрое восполнение дефицита жидкости в течение 3-4 часов, которое способствует возврату пациента в состояние эуволемии (оптимальному уровню жидкости в организме). Для этого вводят не более 5 мл раствора каждые 1-2 минуты с помощью ложки или шприца общим объёмом от 50 до 100 мл/кг за 3-4 часа. Одна чайная ложка, вводимая каждые 1-2 минуты, позволяет давать 150-300 мл в час.
- Фаза поддержания — в этой фазе продолжается восполнение потери жидкости до его прекращения. Каждый эпизод жидкого стула требует введения раствора в объёме 10 мл/кг, каждый эпизод рвоты — 2 мл/кг. Примерный объём раствора в этой фазе составляет 80-100 мл/кг в день.
Эффективность пероральной регидратационной терапии оценивают по снижению потери жидкости, исчезновению признаков обезвоживания, восстановлению объёма мочи и улучшению состояния ребёнка.
Показаниями к внутривенному введению жидкости являются шок, нарушение сознания, тяжёлый ацидоз (увеличение кислотности организма), отсутствие эффекта от проводимой оральной регидратации и неукротимая рвота. В большинстве случаев для начальной инфузионной терапии рекомендуется изотонический (0,9%) физиологический раствор, который эффективно снижает риск гипонатриемии. Инфузионная терапия, как правило, проводится со скоростью не более 20 мл/кг/ч в течение 2-4 часов. Более быстрое введение растворов может быть сопряжено с развитием электролитных нарушений: брадикардии, отёков и др.
В симптоматической терапии гастроэнтерита используются пробиотики с положительной рекомендацией научных собществ ( Lactobacillus GG, Saccharomyces boulardii, Lactobacillus reuteri штамм DSM 17938 , термически обработанные Lactobacillus acidophilus LB ). Доказано, что их включение в терапию эффективно уменьшает продолжительность и интенсивность симптомов гастроэнтерита.
Сорбенты на основе диоктаэдрического смектита также могут быть включены в терапию ротавирусного гастроэнтерита. Для купирования рвоты у маленьких детей эффективным является пероральное (через рот) или внутривенное применение избирательного антагониста серотониновых рецепторов 5НТ 3 — ондансетрона в возрастных дозировках.
Питание детей осуществляется в соответствии с возрастом, рекомендовано продолжение грудного вскармливания. Выписка производится после клинического выздоровления. Повторное лабораторное обследование не требуется [5] [10] [11] [12] [14] [15] .
Прогноз. Профилактика
При отсутствии симптомов дегидратации прогноз благоприятный, выздоровление наступает через 5-12 дней.
Неспецифическая профилактика заболевания предполагает соблюдение правил личной гигиены (мытьё рук, а при уходе за больным — дополнительную обработку рук спиртосодержащими растворами), своевременную замену нательного и постельного белья, использование для питья кипячённой или бутилированной воды, тщательное мытьё овощей и фруктов. Данная профилактика проводится при угрозе возникновения и распространения болезни, а также в эпидемических очагах при единичных и групповых случаях заболевания.
Учитывая высокую контагиозность (заразность) ротавирусной инфекции, устойчивость вируса к факторам внешней среды и дезинфицирующим средствам, а также отсутствие этиотропной терапии, в настоящее время единственным эффективным методом контроля уровня заболеваемости признаётся вакцинация . Согласно рекомендации Всемирной организации здравоохранения, ротавирусные вакцины должны включаться в национальные программы иммунизации.
В России вакцинация осуществляется вакциной РотаТек . Это живая, пятивалентная вакцина, основанная на ослабленном бычьем штамме вируса WC3, который не обладает широкой перекрёстной защитой.
РотаТек рекомендован для активной иммунизации детей с 6-ти недель жизни. Вакцина вводится перорально в серии из трёх доз. Первую дозу необходимо ввести в возрасте 6-12 недель, но не позднее 104 дня жизни. Интервал между дозами составляет 4 недели. Все три дозы должны быть введены до 32 недель жизни младенца.
РотаТек совместима с другими инактивированными одновалентными или комбинированными вакцинами Национального календаря прививок, поэтому их совместное введение не обладает негативным влиянием на иммунный ответ и профили переносимости.
Вакцина против ротавируса вызывает трёхкратный рост титра антител более чем у 95 % привитых. После вакцинации защита от инфекции любой степени тяжести составляет 74 %, от тяжёлого течения инфекции — 98 %. Также отмечается снижение числа госпитализаций на 96 % [21] .
В целом вакцинация обеспечивает эффективную защиту от ротавирусного гастроэнтерита в первые 2 года жизни, которые являются периодом наибольшего риска [5] [16] [17] [18] [19] .
ТОП-15 препаратов для кишечника

Кишечник — это отдел пищеварительной системы, в котором происходит расщепление белков, жиров и углеводов, а также всасывание питательных веществ и воды. Ненужные организму соединения выходят из желудочно-кишечного тракта с каловыми массами. Они передвигаются с помощью перистальтики — волнообразных сокращений кишечника, которые проталкивают ее содержимое. Также в просвете кишечника живет большое количество бактерий, необходимых для здоровья всего организма. В этой статье рассказываем о самых частых нарушениях работы кишечника и о 15 популярных препаратах для его лечения.
Виды заболеваний кишечника
Болезни кишечника разделяют на несколько типов. К ним относят функциональные расстройства кишечника (диарея или запоры), различные кишечные инфекции, неинфекционные воспалительные заболевания, отравления, нарушения всасывания в кишечнике, дуоденит, геморрой, анальные трещины, паразитарные заболевания, опухоли и др. Для лечения многих этих болезней требуется длительная терапия, которая назначается врачом и проводится под его наблюдением.

Есть признаки нарушений работы кишечника, при которых необходимо проконсультироваться с врачом:
- ухудшение психоэмоционального состояния: замедленная речь, раздражительность, быстрое утомление, сонливость;
- температура тела более 39°С;
- стул с кровью;
- непрекращающаяся рвота;
- диарея более 2 дней;
- частые запоры;
- интенсивные боли в животе, которые не снимаются препаратами для кишечника.
Функциональные расстройства кишечника — это нарушения моторики и продвижения пищевых масс к толстой кишке. К ним относят:
- Синдром раздраженного кишечника. Это расстройство характеризуется вздутием и болью в животе. Также оно может проявляться частым или редким стулом.
- Функциональный метеоризм. Возникает из-за скопления в кишечнике газов и проявляется дискомфортом, вздутием и урчанием в животе.
- Функциональный запор — отсутствие стула в течение 2 дней или более.
- Функциональная диарея — дефекация более 3 раз в сутки, которая часто сопровождается разжижением стула.
Причины расстройств кишечника
Функциональные расстройства кишечника возникают по различным причинам, связанным или несвязанным с приемами пищи. К плохому самочувствию может привести:
- Переедание. Из-за него в просвете кишечника скапливается непереваренная пище, в которой начинаются процессы брожения и гниения.
- Нарушение диеты. Расстройства провоцирует обилие жирной, копченой, жареной и острой пищи.
- Неправильный прием антибиотиков. Антибиотики способны действовать не только на болезнетворные бактерии, но и на здоровую микрофлору кишечника, что приводит к дисбактериозу. Во избежание дисбактериоза курс антибактериальных препаратов необходимо сочетать с пробиотиками — лекарствами, содержащими полезные бактерии. Пробиотик рекомендуется принимать через 4 часа после антибиотика.
- Стрессовые ситуации. Эмоциональное перенапряжение зачастую приводит к нарушению работы кишечника.
Классификация препаратов для кишечника
Препараты для лечения нарушения работы кишечника можно классифицировать по клиническим проявлениям, при которых их целесообразно применять.
В случае преобладания метеоризма и болей в животе используются спазмолитические средства. Такой выбор обусловлен тем, что в основе боли зачастую лежит спазм. Спазмолитики расслабляют мускулатуру кишечника, что улучшает его моторику. Также при боли в животе и нарушении пищеварения применяются ферментные препараты.

Рисунок 2. Спазмолитики расслабляют мускулатуру кишечника. Рисунок: makyzz / freepik.com
Если ведущим клиническим симптомом стал запор, предпочтение отдается слабительным лекарственным средствам. Они разделяются на 2 типа:
- Раздражающие рецепторы кишечника. К этой группе относят препараты растений, содержащие антрагликозиды.
- Увеличивающие объем кишечного содержимого (солевые слабительные).
- Размягчающие каловые массы (масла, глицерин).
При диарее предпочтение отдается обволакивающим, адсорбирующим и противовоспалительным препаратам. В некоторых случаях могут рекомендоваться также пробиотики или кишечные антисептики. Диарея приводит к большой потере жидкости или даже обезвоживанию организма, поэтому необходимо принимать регидратирующие лекарственные средства, которые восстановят водный баланс.
ТОП препаратов для кишечника
Рассмотрим список из 15 препаратов для лечения расстройств кишечника. Это не рейтинг лекарств, поскольку разным пациентам подойдут разные лекарства в зависимости от заболевания и индивидуальных особенностей организма.
1. Но-шпа
Действующее вещество препарата — дротаверин. Дротаверин относится к группе спазмолитиков — лекарств, расслабляющих мускулатуру кишечника. Выпускается в виде таблеток и раствора для внутримышечного введения. Но-шпа используется при болях в животе спастического происхождения и метеоризме. Дротаверин также входит в состав лекарственных средств: доверин, дроверин, спазмол, спазмонет, спазоверин.

Если в течение 1-2 часов после приема максимальной разовой дозы препарата боли в животе и метеоризм не проходят, обратитесь к врачу.
Противопоказания и особые указания. Препараты с дротаверином противопоказаны при печеночной, почечной или сердечной недостаточности, непереносимости лактозы, галактоземии. Также их нельзя применять детям до 6 лет. Беременным и кормящим женщинам перед использованием дротаверина следует проконсультироваться с врачом.
2. Креон
В состав этого лекарства входит панкреатин — ферментное средство, которое содержит вещества, облегчающие переваривание белков, жиров и углеводов. Лекарство применяется при переедании, боли и тяжести в животе, а также при недостаточности собственных ферментов поджелудочной железы. Креон выпускается в виде кишечнорастворимых капсул и гранул. Панкреатин также является действующим веществом препаратов: мезим, микразим, панзикам, пактреатин.
Противопоказания и особые указания. Креон нельзя применять в фазе обострения хронического панкреатита. Детям и беременным лечиться панкреатином можно только по рекомендации врача.
3. Эспумизан
Основу этого препарата представляет симетикон. Симетикон снижает поверхностное натяжение пузырьков газа в кишечнике. Такое свойство приводит к их слиянию и разрушению, а освободившийся газ затем выводится естественным путем при перистальтике.
Лекарство рекомендуется к применению при метеоризме и болях в животе, после операций на брюшной полости при повышенном газообразовании, а также в качестве подготовки перед диагностическими исследованиями желудочно-кишечного тракта.
Препарат выпускается в виде капсул, эмульсии для приема внутрь. Также существуют препараты в виде гранул (эспумизан экстра) и капель (эспумизан бэби). Аналогичные лекарства с симетиконом: метеоспазмил, боботик, мотилегаз, симеотик.
Противопоказания и особые указания. После консультации с врачом допускается применение препарата при беременности и грудном вскармливании. Специальные детские лекарственные формы с симетиконом можно применять для грудничков.
4. Мотилиум
Действующим веществом мотилиума является домперидон. Это средство обладает противорвотным действием за счет влияния на рецепторы нервной системы. Домперидон рекомендуется к применению при тошноте, рвоте, изжоге, икоте, метеоризме, боли в верхней части живота, отрыжке воздухом или желудочным содержимым.
Препарат выпускается в виде суспензии, таблеток для приема внутрь и таблеток для рассасывания (мотилиум экспресс). Аналогичные мотилиуму лекарственные средства: домет, домперидон, мотилак, мотижект, мотинорм, пассажикс.
Противопоказания и особые указания. Препарат нельзя применять детям до 12 лет, беременным и кормящим грудью женщинам. Также он противопоказан пациентам с кишечной непроходимостью и кишечными кровотечениями. Домперидон нельзя одновременно принимать с некоторыми антибиотиками, противогрибковыми, антиаритмическими препаратами.
5. Глицерин (ректальные суппозитории)
В состав этого лекарства входит глицерол, который обладает слабительным действием благодаря двум свойствам: он размягчает каловые массы и стимулирует перистальтику за счет раздражающего действия на слизистую прямой кишки. Препарат лучше применять при внезапно возникшем запоре для облегчения опорожнения кишечника. Использование глицерина курсами не рекомендуется. Такие суппозитории можно применять при беременности и кормлении грудью. Препарат также можно найти в аптеке под названием «глицелакс».
Противопоказания и особые указания. Применение свечей с глицерином противопоказано при геморрое в фазе обострения, анальных трещинах, воспалительных заболеваниях и опухолях прямой кишки.

Глицериновые свечи эффективны при запорах. Фото: jayzynism / Depositphotos
6. Лактулоза
Лактулоза является одним из самых действенных слабительных. Она притягивает в просвет кишечника воду, стимулирует перистальтику, восстанавливает физиологический ритм дефекации. Препарат можно применять у детей. Лекарство выпускается в виде сиропа. Это действующее вещество (лактулоза) также входит в состав лекарственных средств: дюфалак, лактолекс, прелакс.
Противопоказания и особые указания. Лактулозу можно применять у детей по назначению врача в специальной дозировке. Препарат противопоказан при непереносимости галактозы, лактазной недостаточности, ректальных кровотечениях.

Лактулозу целесообразно применять только курсами — при хронических запорах после опорожнения кишечника с помощью клизм или свечей. При внезапно возникшем запоре лактулоза не поможет, а приведет к метеоризму и болям в животе.
7. Форлакс
Форлакс содержит действующее вещество макрогол, которое входит в группу осмотических слабительных средств. Макрогол притягивает в просвет кишечника жидкость, в результате чего увеличивается объем каловых масс и стимулируется перистальтика ЖКТ. Эффект от препарата развивается через 24-48 часов после приема.
Форлакс рекомендуется к применению при симптоматических запорах и для подготовки перед диагностическими исследованиями толстой кишки. Препарат выпускается в виде порошков для приготовления раствора для приема внутрь. Существуют порошки с дозировками для взрослых и для детей от 8 лет. Макрогол также можно встретить в средствах под названиями: д-форжект, лавакол, микролакс плюс, фортеза, фортранс.
Противопоказания и особые указания. Форлакс противопоказан при болях в животе неясной причины, воспалительных заболеваниях кишечника (язвенный колит, болезнь Крона), кишечной непроходимости. Также лекарство нельзя давать детям до 8 лет. Препарат можно принимать при беременности и лактации.
8. Лоперамид
Основу этого лекарства составляет одноименное действующее вещество. Лоперамид относится к антидиарейным средствам. Лекарство воздействует на рецепторы в слизистой оболочке кишечника, в результате этого снижаются его тонус и моторика, увеличивается время прохождения пищевого комка по ЖКТ. Действие препарата развивается быстро и длится 4-6 часов. Лоперамид применяется для лечения острой и хронической диареи. В аптеке можно найти лекарственные формы в виде капсул или таблеток. Аналогичные лекарственные препараты: диара, лопедиум, имодиум экспресс.
Противопоказания и особые указания. Препарат противопоказан к применению при запоре, вздутии живота, колите. Нельзя лечить лоперамидом детей до 4 лет и беременных женщин в Ⅰ триместре. Во Ⅱ и Ⅲ триместрах препарат можно применять с большой осторожностью и только после консультации с врачом.
9. Активированный уголь
Препарат относится к группе энтеросорбентов и обладает противодиарейным действием, а также адсорбирует избыточную жидкость содержимого кишечника, продукты обмена веществ, яды и токсины, газы. Активированный уголь полностью выводится из кишечника в течение 24 часов после приема.
Лекарство рекомендовано к применению при диарее, метеоризме, интоксикации, пищевых отравлениях, отравлениях лекарственными препаратами и пищевой аллергии. Препарат выпускается в виде таблеток. Активированный уголь также продается под названиями: сорбекс, карбопект, ультра-адсорб, экстрасорб.
Противопоказания и особые указания. Уголь нельзя применять при язвенных поражениях желудка и кишечника, кровотечениях из ЖКТ, атонии кишечника. Детей можно лечить углем только после 5 лет. Активированный уголь снижает эффективность других лекарственных препаратов при одновременном приеме.
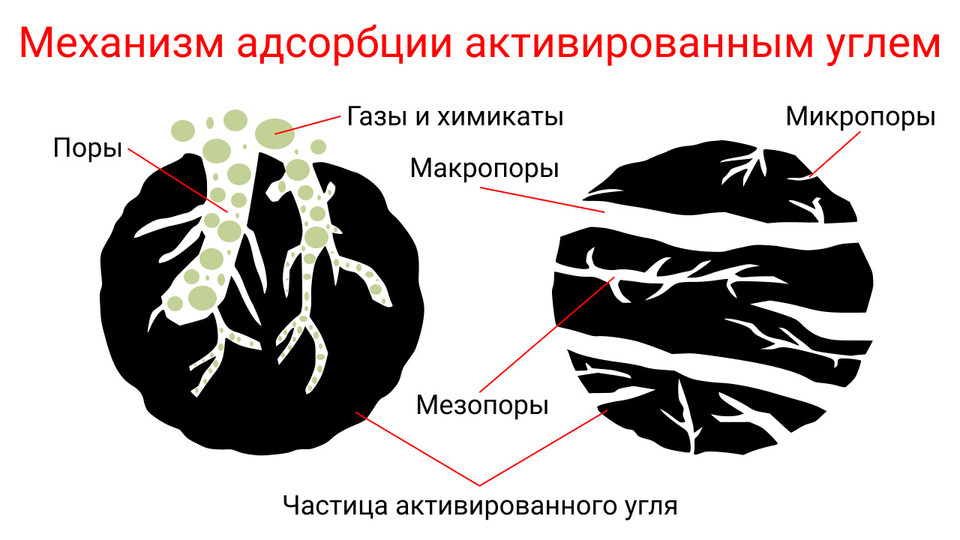
Рисунок 3. Как действует активированный уголь. Источник: International Journal of Engineering Research / ResearchGate
10. Смекта
В состав препарата входит действующее вещество диосмектит. Это адсорбирующее и противодиарейное средство природного происхождения. Диосмектит стабилизирует слизистый барьер в кишечнике и защищает пищеварительный тракт от кишечных микроорганизмов и токсинов.
Смекта рекомендована к применению при острой и хронической диарее, изжоге, вздутии, боли в животе при диспепсии. Препарат выпускается в виде порошка, суспензии и шипучих таблеток. Диосмектит также входит в состав лекарств: смектит, диоктаб, неосмектин, эндосорб.
Противопоказания и особые указания. Смекта противопоказана пациентам с непроходимостью кишечника. Препарат можно применять детям, а также беременным и кормящим грудью матерям. Диосмектит значительно снижает эффективность других препаратов при одновременном приеме внутрь, поэтому интервал между применением его и другого лекарства должен составлять не менее 1-2 часов.
11. Энтеросгель
В состав энтеросгеля входит полиметилсилоксана полигидрат — вещество с пористой структурой, а также сильным энтеросорбирующим и детоксикационным действием. Энтеросгель связывает и выводит из организма токсические вещества различной природы, включая бактерии, пищевые аллергены, алкоголь. При этом препарат не уменьшает всасывания витаминов и нужных организму микроэлементов, способствует восстановлению нарушенной микрофлоры кишечника и не влияет на его перистальтику. Лекарство выводится из ЖКТ в течение 12 часов после приема.
Энтеросгель рекомендуется к применению при острой и хронической интоксикации, острой кишечной инфекции, пищевой и лекарственной аллергии. Препарат выпускается в виде геля или пасты, за счет чего его удобно применять для лечения детей младшего возраста. Аналогичные препараты: энтероактин, энтеродезгель.
Противопоказания и особые указания. Препарат можно применять у детей, беременных и кормящих женщин. Энтеросгель снижает эффективность других лекарств, поэтому необходимо соблюдать интервал между их применением 1-2 часа.

При отравлениях и кишечных инфекциях помогают препараты, выводящие из организма токсины. Фото: NewAfrica / Depositphotos
12. Линекс
Средство относится к пробиотикам — препаратам, нормализующим микрофлору кишечника. В состав линекса входят молочнокислые бактерии, бифидобактерии и энтерококки, которые в норме живут в толстой кишке. Эти микроорганизмы создают кислую среду, которая останавливает размножение болезнетворных микробов и способствует хорошему пищеварению. Также они положительно влияют на синтез витамина К и аскорбиновой кислоты, повышают иммунную устойчивость организма.
Линекс выпускается в форме капсул для взрослых, а также порошка и капель (линекс для детей). Лекарство рекомендуется к применению для профилактики и лечения дисбактериоза, а также во время приема антибиотиков.
Противопоказания и особые указания. Линекс нельзя принимать людям с аллергией на молочные продукты. Его можно использовать при беременности и кормлении грудью. Лекарство нельзя запивать горячими напитками, а также пить алкоголь вскоре после приема пробиотика. Кроме линекса существуют и другие пробиотики, в которых может быть разное сочетание полезных бактерий: энтеросан, бактистатин, бифидумбактерин, бификол, пробифор.

Живые дрожжевые пробиотики. Фото: Rainis Venta / Wikipedia (CC BY-SA 3.0)
13. Энтерол
Энтерол — противодиарейное средство, которое представляет собой живые непатогенные дрожжи, специально выращенные в лаборатории. Препарат оказывает антимикробное и антитоксическое действие, улучшает ферментативную функцию кишечника. Энтерол рекомендуется к применению при дисбактериозе кишечника, острой диарее, боли и вздутии в животе, энтероколите. Препарат выпускается в виде капсул и порошка для приготовления суспензии.
Противопоказания и особые указания. Энтерол разрешен к применению детям старше одного года. Препарат противопоказан при аллергии на дрожжи и непереносимости лактозы.
14. Стопдиар
Действующим веществом стопдиара является противомикробное средство нифуроксазид. Он разрушает оболочку микробной клетки и блокирует жизнедеятельность болезнетворных бактерий. Нифуроксазид практически не всасывается в кровь, что обусловливает его высокую эффективность в лечении расстройств кишечника. Препарат не нарушает жизнедеятельность полезных и восстанавливает здоровую микрофлору кишечника при бактериальной диарее.
Применение нифуроксазида рекомендуется при острой диарее, если она протекает без повышения температуры тела и интоксикации. Препарат выпускается в виде капсул, таблеток и суспензии для приема внутрь. Нифуроксазид также можно найти в аптеке под названиями: адисорд, нифурал, диафурил, дезэнтерол, контрдиар, мирофурил, роксифурил, экофурил.
Противопоказания и особые указания. Препараты с нифуроксазидом строго противопоказаны при беременности. При использовании лекарства рекомендуется одновременно проводить регидратацию — устранение обезвоженности организма. Необходимо помнить, что во время лечения нужно отказаться от употребления алкоголя.
Нифуроксазид — антибактериальное средство. Это значит, что к нему применимы те же правила, которые нужно учитывать при приеме других антибиотиков. Лекарство нельзя принимать бесконтрольно, необходимо обязательно придерживаться инструкции. Препарат рекомендуется к приему курсами, которые нельзя прерывать, чтобы не исчезла чувствительность бактерий к нему.

Нифуроксазид можно применять для лечения детей, но с большой осторожностью и под наблюдением врача. Препарат разрушает оболочку бактерий, что приводит к их массовой гибели и высвобождению большого количества токсинов. Некоторые возбудители диареи содержат опасный для детского организма токсин, который способен разрушать клетки крови и приводить к серьезному острому повреждению почек.
15. Тригидросоль
Тригидросоль применяется для устранения и профилактики обезвоживания организма. Обезвоживание развивается практически при всех видах диареи из-за выхода из организма большого количества жидкости. Особенно актуальна эта проблема у детей. Чем младше ребенок, тем у него быстрее развивается и тяжелее проявляется обезвоживание.
Тригидросоль представляет собой порошок для приготовления раствора, в состав которого входят разные виды солей и декстроза. Препарат восстанавливает баланс жидкости и микроэлементов в организме.
Противопоказания и особые указания. Тригидросоль противопоказан пациентам с крайне тяжелой степенью обезвоживания, когда баланс жидкости можно восстановить только с помощью внутривенного введения препаратов. Средство нельзя применять при кишечной непроходимости и тяжелой рвоте. Препарат разрешен для лечения детей, а также беременных и кормящих женщин.
Заключение
Функциональные расстройства кишечника не связаны с болезнями желудочно-кишечного тракта и могут возникнуть у любого здорового человека в результате нарушения питания или эмоционального стресса. Для каждого типа кишечных расстройств существуют препараты различного механизма действия. Иногда для подбора оптимального лекарства может потребоваться время, поскольку каждый организм индивидуален и не бывает идеального средства для всех случаев.
Источники:
- https://www.lvrach.ru/2001/05-06/4528776
- https://ivethelp.ru/sobaki/gastroenterit-u-sobak/
- https://veteracenter.ru/solutions-view/gastroenterit-u-sobak/
- https://366.ru/articles/gastroenterit-u-vzroslykh-i-detej/
- https://probolezny.ru/rotavirusnaya-infekciya/
- https://medportal.ru/enc/gastroenterology/intestine/top-preparatov-dlya-kishechnika/
