Чесотка у человека: симптомы, признаки. Возбудитель заболевания, диагностика и лечение чесотки у взрослых.
Чесотка — распространенный паразитарный дерматоз, нередко осложняющийся вторичной пиодермией, аллергическим дерматитом и микробной экземой. В Приказе МЗ РФ №162 от 24.04.03 «Об утверждении отраслевого стандарта «Протокол ведения больных. Чесотка» приведены только две модели лечения заболевания — типичной чесотки и постскабиозного зуда. Практически все дерматологи имеют дело с чесоткой, осложненной вторичной пиодермией (97,8%), аллергическим дерматитом (89,5%), микробной экземой (74,5%), а также чесоткой со скабиозной лимфоплазией кожи (СЛК) (85,9%). В необходимости разработки моделей/стандартов лечения осложненной чесотки нуждаются 85% специалистов. Цель публикации — провести анализ ошибок дерматовенерологов в выборе тактики лечения больных осложненной чесоткой и чесоткой, протекающей со СЛК. Материал и методы. Разработаны модели лечения больных осложненной чесоткой и СЛК. Они апробированы на практике более чем у 500 больных и вошли в «Национальный стандарт. Дерматовенерология» (2011) и «Федеральные клинические рекомендации по ведению больных чесоткой» (2015). В соответствии с новыми требованиями стандарты включают международные непатентованные названия препаратов и уровни доказательности (А, В, С, Д). Результаты. Систематизированы общие принципы лечения больных чесоткой независимо от использованного скабицида, приведены модели лечения и клинические примеры ошибок врачей в тактике ведения больных осложненной чесоткой. Для достижения максимального терапевтического эффекта определено место комбинированных топических кортикостероидов (ТКС) при лечении осложненной чесотки на примере бетаметазона дипропионата с гентамицином (Акридерм Гента), бетаметазона дипропионата с гентамицином и клотримазолом (Акридерм ГК), бетаметазона дипропионата с салициловой кислотой (Акридерм СК), метилпреднизолона ацепоната с мочевиной (Комфодерм М2). Заключение. Лечение осложнений чесотки проводится одновременно с лечением основного заболевания. При лечении осложненной чесотки и чесотки со СЛК необходимо следовать положениям «Федеральных клинических рекомендаций по ведению больных чесоткой» (2015).
Солнечная аллергия, солнечная крапивница, фотодерматоз, солнечный герпесК нашему всеобщему счастью пришло лето, а с ним и постоянное жаркое солнышко.
Чесоточный клещ у собак лечение
Государственный институт усовершенствования врачей МО РФ, Москва
Государственный институт усовершенствования врачей МО РФ, Москва
Выбор тактики лечения больных осложненной чесоткой
Журнал: Клиническая дерматология и венерология. 2016;15(6): 74‑84
Малярчук А.П., Соколова Т.В. Выбор тактики лечения больных осложненной чесоткой. Клиническая дерматология и венерология. 2016;15(6):74‑84.
Maliarchuk AP, Sokolova TV. The choice of modality in patients with complicated scabies. Klinicheskaya Dermatologiya i Venerologiya. 2016;15(6):74‑84. (In Russ.).
https://doi.org/10.17116/klinderma201615674-84
Государственный институт усовершенствования врачей МО РФ, Москва
Чесотка — распространенный паразитарный дерматоз, нередко осложняющийся вторичной пиодермией, аллергическим дерматитом и микробной экземой. В Приказе МЗ РФ №162 от 24.04.03 «Об утверждении отраслевого стандарта «Протокол ведения больных. Чесотка» приведены только две модели лечения заболевания — типичной чесотки и постскабиозного зуда. Практически все дерматологи имеют дело с чесоткой, осложненной вторичной пиодермией (97,8%), аллергическим дерматитом (89,5%), микробной экземой (74,5%), а также чесоткой со скабиозной лимфоплазией кожи (СЛК) (85,9%). В необходимости разработки моделей/стандартов лечения осложненной чесотки нуждаются 85% специалистов. Цель публикации — провести анализ ошибок дерматовенерологов в выборе тактики лечения больных осложненной чесоткой и чесоткой, протекающей со СЛК. Материал и методы. Разработаны модели лечения больных осложненной чесоткой и СЛК. Они апробированы на практике более чем у 500 больных и вошли в «Национальный стандарт. Дерматовенерология» (2011) и «Федеральные клинические рекомендации по ведению больных чесоткой» (2015). В соответствии с новыми требованиями стандарты включают международные непатентованные названия препаратов и уровни доказательности (А, В, С, Д). Результаты. Систематизированы общие принципы лечения больных чесоткой независимо от использованного скабицида, приведены модели лечения и клинические примеры ошибок врачей в тактике ведения больных осложненной чесоткой. Для достижения максимального терапевтического эффекта определено место комбинированных топических кортикостероидов (ТКС) при лечении осложненной чесотки на примере бетаметазона дипропионата с гентамицином (Акридерм Гента), бетаметазона дипропионата с гентамицином и клотримазолом (Акридерм ГК), бетаметазона дипропионата с салициловой кислотой (Акридерм СК), метилпреднизолона ацепоната с мочевиной (Комфодерм М2). Заключение. Лечение осложнений чесотки проводится одновременно с лечением основного заболевания. При лечении осложненной чесотки и чесотки со СЛК необходимо следовать положениям «Федеральных клинических рекомендаций по ведению больных чесоткой» (2015).
Государственный институт усовершенствования врачей МО РФ, Москва
Государственный институт усовершенствования врачей МО РФ, Москва
Ежегодно в мире чесоткой болеют около 300 млн человек [1, 2]. По данным зарубежных авторов [3—8], показатель заболеваемости чесоткой в различных регионах земного шара увеличивается, в том числе в странах Европы: во Франции, в Польше, Бельгии, Англии. Чесотка — глобальная проблема для здоровья населения стран третьего мира [9]. Она является эндемичным заболеванием в тропических и субтропических регионах, таких как Африка, центральная и Южная Америка, северная и центральная Австралия, Юго-Восточная Азия [10—13]. Чесотка актуальна и для стран Ближнего Востока. При массовом обследовании населения одного из городов Ирака (2007—2008) этот паразитоз выявлен в 11,1% случаев [14, 15].
В России в последние два с половиной десятилетия интенсивный показатель заболеваемости чесоткой снижался из года в год [16—21]. По сравнению с 2005 г. к 2012 г. его значение уменьшилось в 3,5 раза — с 132,0 до 38,2 [22—24]. Аналогичная ситуация характерна для Узбекистана и Таджикистана [25, 26].
В то же время постановлением Правительства Р.Ф. № 715 от 01.12.04 «Об утверждении перечня социально-значимых заболеваний и перечня заболеваний, представляющих опасность для окружающих» чесотка включена в этот список [27]. В докладе министра здравоохранения Москвы отмечено, что в структуре инфекционной заболеваемости населения столицы наибольший удельный вес приходится на педикулез и чесотку (54,3%), что в 2,8 раза больше, чем заболеваемость воздушно-капельными инфекциями (19,3%) и в 3,6 раза больше, чем кишечными инфекциями (15,1%) [28]. В официальных документах Минздрава Р.Ф. отмечено, что регистрируются только случаи чесотки при обращении больных в государственные медицинские организации [29].
Методом анонимного анкетирования 319 дерматовенерологов в 6 федеральных округах (ФО) РФ выявлены существенные недостатки в регистрации чесотки. Лечение заболевания под другими диагнозами практикуют более 2/3 дерматовенерологов. Причины умышленного сокрытия информации — неуверенность в диагнозе (59,2%), личная просьба больного (19,3%) и нежелание проводить противо-эпидемические мероприятия в очаге (18,4%). Пробное лечение чесотки практикуют 86,2% врачей, а более половины (50,6%) при положительном эффекте не заинтересованы в ее регистрации [30].
Математически доказано, что реальный уровень заболеваемости чесоткой в РФ значительно выше официального. Для расчета использованы несколько показателей: объем реализованных скабицидов (бензилбензоата, спрегаля, медифокса, серной мази) за 2010—2012 гг. (по данным Рharmexpert); абсолютное число больных чесоткой, зарегистрированных в министерствах здравоохранения, обороны, внутренних дел, федеральной службой исполнения наказаний за эти годы; использование скабицидов для лечения других дерматозов и профилактического лечения контактных лиц; курсовой расход каждого скабицида. Реальное число больных чесоткой в РФ оказалось в 11,8 раза (2010), 12,7 (2011) и 16,1 (2012) выше официально регистрируемого [31]. Полученные данные свидетельствуют об актуальности проблемы чесотки для здравоохранения РФ.
В Приказе М.З. РФ № 162 от 24.04.03 «Об утверждении отраслевого стандарта «Протокол ведения больных. Чесотка»» (далее Приказ № 162) приведены только две модели лечения – терапии типичной чесотки и постскабиозного зуда. Опыт работы в системе последипломного профессионального образования свидетельствует, что врачи часто задают вопросы по ведению больных с осложненной чесоткой (пиодермия, дерматит, микробная экзема) и чесоткой со скабиозной лимфоплазией кожи [31].
Общеизвестно, что клиника чесотки обусловлена несколькими факторами: деятельностью клеща, аллергической реакцией организма на возбудителя и продукты его жизнедеятельности (фекалии; оральный секрет, выделяемый самкой при прокладывании хода; секрет желез яйцевода, служащий для приклеивания яиц к дну хода), пиогенной микрофлорой [32]. В соответствии с особенностями паразитирования чесоточного клеща Sarcoptesscabiei (L.) на человеке выделяют несколько клинических вариантов чесотки: типичная, норвежская, осложненная, без ходов, чесотка «чистоплотных» или «инкогнито», со скабиозной лимфоплазией кожи (СЛК) и псевдосаркоптоз [33—35]. Эта классификация официально утверждена Приказом № 162. Кроме того, описана новая клиническая разновидность чесотки — скабиозная эритродермия, модель лечения которой уже включена в «Федеральные клинические рекомендации по ведению больных чесоткой» [36, 37]. Обследование и лечение большого числа больных чесоткой позволило установить, что возникновение микробной экземы при чесотке зачастую приурочено к местам локализации СЛК (ягодицы, живот, аксилярные складки) [32, 38, 39]. После разрешения инфильтрации в очагах микробной экземы нередко становятся видимыми лентикулярные папулы диаметром 5—7 мм, которые могут персистировать несколько месяцев. В условиях жаркого климата Республики Таджикистан при обследовании и лечении 217 больных чесоткой наглядно продемонстрировано, что СЛК нередко является причиной развития вторичной пиодермии [40].
Мониторирование выполнения Приказа № 162 в 50 городах шести ФО РФ позволило определить встречаемость клинических вариантов чесотки в практической деятельности врачей (рис. 1) и определить необходимость разработки моделей лечения, отсутствующих в указанном документе [41]. Практически все дерматологи имеют дело с чесоткой, осложненной вторичной пиодермией (97,8%), чесоткой без ходов (92,5%), чесоткой, осложненной аллергическим дерматитом (89,5%), микробной экземой (74,5%) и чесоткой со СЛК (85,9%). Норвежская чесотка наблюдалась реже (37,9%). На необходимость разработки моделей/стандартов по лечению осложненной чесотки указали 85% респондентов, чесотки со СЛК — 73,4%, чесотки без ходов — 66,1%, норвежской чесотки — 46,7% [42].

Рис. 1. Встречаемость различных вариантов течения чесотки в практике дерматовенерологов по данным анонимного анкетирования (�).
Осложненная чесотка встречается достаточно часто, что нередко маскирует истинную клиническую картину заболевания и приводит к диагностическим ошибкам. Наиболее распространенными осложнениями являются пиодермия и дерматит, реже встречается микробная экзема. Встречаемость осложненной чесотки зависит от контингента больных и характеризуется широким диапазоном колебаний — от 2,6 до 83,6% [39, 43—47]. Например, при активном обследовании 1094 военнослужащих по призыву чесотка выявлена у 119 (10,9%) человек [48]. Осложненная чесотка зарегистрирована в 35% случаев. В структуре осложнений преобладала пиодермия (86%), реже регистрировались аллергический дерматит (14%) и микробная экзема (14%). Сочетание осложнений зарегистрировано в 11% случаев. Пиодермия была представлена стафилококковым импетиго (61%), остиофолликулитами (50%), эктимами (19%) и фурункулами (11%), сочетающимися у 1/3 больных.
У 76% военнослужащих, больных чесоткой, выявлен ограниченный аллергический дерматит на ягодицах, который условно обозначен как «ягодичный дерматит». Клинически он проявлялся симметричной эритемой ярко-красного цвета с шелушением на поверхности величиной с ладонь. Он всегда имел место при СЛК (50%) и в 20% при ее отсутствии. Наличие в последнем случае множества фолликулярных папул свидетельствует о заражении личинками, внедрение которых вызывает сильный зуд и расчесывание. Возникает аллергический дерматит, причиной которого является биологический фактор [44].
Среди больных чесоткой, получавших лечение в госпитале, осложненный процесс зарегистрирован в 33,9% случаев [41]. В структуре осложнений резко преобладала вторичная пиодермия (73,8%), характеризующаяся множественными высыпаниями и более тяжелыми клиническими формами. В структуре вторичной пиодермии лидировали остиофолликулиты (74%), стафилококковое импетиго (54,8%) и вульгарные эктимы (51,6%). Реже регистрировались глубокие фолликулиты (35,5%) и фурункулы (22,6%). Одну нозологическую форму пиодермии имела только треть (31,7%) больных, две и более — 2/3 (68,3%), а в среднем — 2,4±0,5 на больного. Чаще сочетались стафилококковое импетиго с остиофолликулитами и/или с вульгарными эктимами. Почти половина больных (42,9%) имели аллергический дерматит, каждый пятый — микробную экзему (21,4%). Перечисленные осложнения сочетались у каждого четвертого пациента.
Цель исследования — провести анализ ошибок дерматовенерологов в выборе тактики лечения больных c осложненной чесоткой и чесоткой, протекающей со СЛК.
Материал и методы
Разработаны модели/стандарты лечения больных чесоткой, осложненной вторичной пиодермией, аллергическим дерматитом, микробной экземой, со СЛК [49, 50]. Они апробированы на практике более, чем у 500 больных и вошли в «Национальный стандарт. Дерматовенерология» (2011) [34] и «Федеральные клинические рекомендации по ведению больных чесоткой», разработанные под эгидой РОДВК [37]. В соответствии с новыми требованиями стандарты включают международные непатентованные названия скабицидов и уровни доказательности (А, В, С, Д).
Результаты собственных исследований. Приступая к лечению больного чесоткой, врач должен соблюдать общие принципы терапии, независимо от выбранного скабицида и наличия осложнений:
— одновременное лечение всех больных, выявленных в очаге, для предотвращения реинвазии;
— втирание противочесоточных препаратов в вечернее время для повышения эффективности терапии, что связано с ночной активностью возбудителя;
— втирание противочесоточных препаратов у детей до 3 лет в весь кожный покров, у остальных больных исключение составляют лицо и волосистая часть головы;
— втирание скабицидов осуществляется голыми руками, а не салфеткой или тампоном, особенно тщательно препараты втирают в кожу ладоней и подошв;
— если после втирания препарата возникла необходимость вымыть руки, то их необходимо повторно обработать скабицидом;
— проведение мытья перед первым нанесением скабицида и после завершения лечения; смена нательного и постельного белья — после курса терапии;
— экспозиция препарата на коже должна быть не менее 12 ч, включая весь ночной период, утром его можно смыть;
— после завершения терапии необходимо провести дезинсекцию нательного и постельного белья, полотенец, одежды и обуви, влажную уборку помещения, где находился больной.
Ниже приводятся модели/стандарты лечения чесотки со СЛК, осложненной вторичной пиодермией, микробной экземой и аллергическим дерматитом, законодательно закрепленные в «Федеральных клинических рекомендациях по ведению больных чесоткой» [37] с клиническими примерами из личной практики авторов.
Лечение СЛК
После полноценного курса лечения чесотки любым скабицидом клещи в эпидермисе элемента СЛК погибают, наступает этиологическое выздоровление. Однако СКЛ может персистировать до 6 мес [32]. Время ее регресса сокращается, если перед началом специфической терапии соскоблить эпидермис с поверхности папул скальпелем до появления капелек крови. Дефект кожи обрабатывают антисептическими препаратами (анилиновые красители, 5% раствор перманганата калия, раствор повидон-йода, хлоргексидина биглюконат и т. п.). Специфическое лечение любым скабицидом (в вечернее время) сочетают с втиранием в папулы (утром и днем) топических кортикостероидов с антибиотиками, например, бетаметазона дипропионата с гентамицина сульфатом (Акридерм Гента). Если после разрешения основных клинических проявлений чесотки (ходы везикулы, фолликулярные папулы) СЛК персистирует, лечение продолжают однокомпонентными ТКС под окклюзионную повязку. Одним из эффективных препаратов является метилпреднизолона ацепонат с мочевиной (Комфодерм М2). За счет увлажняющего действия мочевины метилпреднизолона ацепонат проникает в глубокие слои кожи. Можно использовать фоно- или фотофорез с однокомпонентными ТКС, за исключением случаев, когда СЛК локализуется на половых органах мужчин. Эффективным методом лечения СЛК является криодеструкция очагов с последующим нанесением комбинированного ТКС, указанного выше.
Случай из практики
Больной А., 29 лет, временно не работает. Обратился к дерматологу по месту жительства с жалобами на сильный зуд, усиливающийся в вечернее и ночное время, наличие мелких высыпаний на коже кистей, запястий, бедер и животе, а также крупных «узлов» на половом члене и в аксиллярной области. Болеет около месяца. Считает, что заразился при интимном контакте. Живет один в общежитии. Диагноз чесотки подтвержден лабораторно. Назначено лечение 20% эмульсией бензилбензоата в течение 3 дней. Рекомендовано провести аналогичный курс терапии половой партнерше. Состояние пациента значительно улучшилось. Высыпания на кистях, запястьях, бедрах и животе значительно побледнели и перестали чесаться. Однако зуд персистировал в области лентикулярных папул на половом члене и в аксиллярной области, носил биопсирующий характер. Врач расценил данную ситуацию как отсутствие эффекта от проведенной специфической терапии эмульсий бензилбензоата. Был назначен второй курс лечения другим скабицидом — 0,4% раствором перметрина, приготовленным из 5% концентрата эмульсии в этаноле (медифокс). Больной втирал препарат на ночь еще 3 дня подряд. Врач категорически запретил пациенту смывать лекарство до окончания курса терапии. После второго курса терапии у пациента возникла распространенная эритема на спине, появились зудящие высыпания на ягодицах, бедрах, животе. Больной самостоятельно обратился на кафедру.
Данные объективного осмотра. Процесс распространенный. На половом члене (рис. 2, а) и в правой аксиллярной области (см. рис. 2, б) выявлены лентикулярные папулы диаметром до 5 мм, одна из них с массивной кровяной коркой на поверхности. На коже спины эритема с инфильтрацией и линейными расчесами (см. рис. 2, в), на передней поверхности бедер множественные розеолы ярко-красного цвета (см. рис. 2, а). На всех участках кожного покрова выявлено множество кровянистых корочек и линейных расчесов. Методом дерматоскопии на ладони обнаружен чесоточный ход с погибшей самкой клеща (см. рис. 2, г).

Рис. 2. Больной А., 29 лет. Чесотка со скабиозной лимфоплазией кожи на половом члене (а) и в аксиллярной области (б); контактный аллергический дерматит в результате чрезмерного использования мази бензилбензоата (в); дерматоскопия чесоточного хода на ладони (г).
Диагноз: персистирующая скабиозная лимфоплазия кожи после проведенной специфической терапии. Контактный медикаментозный аллергический дерматит.
Назначено лечение: левоцетиризин по 1 таблетке на ночь курсом до 10 дней; в очаги поражения на коже туловища и конечностей, а также в элементы СЛК, втирать крем метилпреднизолона ацепонат с мочевиной (Комфодерм М2) один раз в день перед сном до полного разрешения высыпаний.
Аллергический дерматит разрешился в течение 7 дней, СЛК — через 1,5 мес.
Ошибки, допущенные врачом при ведении больного.
1. В соответствии с «Федеральными клиническими рекомендациями по ведению больных чесоткой», втирание эмульсии бензилбензоата и медифокса производится в 1-й и 4-й дни курса. Врач рекомендовал втирать оба скабицида по 3 дня подряд.
2. Персистирующая СЛК при полноценном курсе специфической терапии и лечении полового партнера не является поводом для продолжения лечения скабицидом. В данном случае желательно было перед назначением медифокса провести повторное обследование пациента на наличие живого возбудителя.
3. Учитывая, что больной получал второй скабицид, не следовало запрещать ему смывать препарат каждое утро. Для гибели активных стадий чесоточного клеща достаточна экспозиция препарата на коже в течение 8—12 ч. Чрезмерная специфическая терапия способствовала возникновению контактного аллергического медикаментозного дерматита.
Лечение чесотки, осложненной вторичной пиодермией
Лечение начинают с нанесения скабицида для устранения зуда, способствующего нарушению кожного барьера и внедрению бактериальной микрофлоры. Предпочтение отдается скабицидам, не требующим интенсивного втирания, что предотвращает диссеминацию инфекции по коже. Это средство в аэрозольной упаковке на основе эсдепаллетрина с добавлением пиперонилбутоксида (спрегаль) и 0,4% раствор перметрина, приготовленный из 5% концентрата эмульсии в этаноле (медифокс). Скабициды втирают в 1-й и 4-й дни курса, при этом на 2-й и 3-й день проводят лечение пиодермии. Вопрос о мытье больного перед втиранием противочесоточного средства решается врачом индивидуально и с учетом возможности диссеминации инфекции.
При поверхностной пиодермии (импетиго, остиофолликулиты, турниоль и др.) применяют только наружную терапию. Пустулы тушируют растворами анилиновых красителей, 5% раствором перманганата калия, раствором повидон-йода и другими антисептическими препаратами. При наличии импетиго его покрышку прокалывают стерильно иглой. После подсыхания пустул в корочки назначают мази/кремы с антибактериальными препаратами: бацитрацин с неомицином, мупироцин, фузидовая кислота, левомеколь. Можно использовать мази/кремы с универсальными антисептическими препаратами: повидон-йод, сульфатиазол серебра (аргосульфан и др.). При выраженном воспалении вокруг гнойных корочек показаны ТКС с антибиотиками: бетаметазона дипропионат с гентамицина сульфатом (Акридерм Гента), гидрокортизона ацетат с окситетрациклина гидрохлоридом и другие, а также комбинированные ТКС с кислотами: бетаметазона дипропионат с салициловой кислотой (Акридерм СК), гидрокортизона ацетат с фузидовой кислотой и другие. При глубоких формах пиодермии (вульгарная эктима, глубокие фолликулиты, фурункулы) лечение дополняется назначением системных антибиотиков широкого спектра действия. При выборе топических препаратов предпочтение отдается комбинированным ТКС в сочетании с антибактериальными средствами, например, крему/мази бетаметазона дипропионата с гентамицина сульфатом (Акридерм Гента).
Случай из практики
Больной Г., 26 лет, юрист, живет один. Самостоятельно обратился на кафедру с жалобами на наличие множественных высыпаний на коже ягодиц. Болеет 3 мес. Первоначально появился зуд, усиливающийся вечером, и какая-то сыпь на коже рук, живота и бедер. По совету знакомого врача терапевта 2 дня подряд втирал в пораженные участки мазь бензилбензоата. Наступило улучшение. Зуд стал менее интенсивным, побледнели высыпания на выше указанных участках кожного покрова. Через 2 нед процесс возобновился, при этом основным местом локализации высыпаний стали ягодицы и бедра. Мучительный зуд привел к сильному расчесыванию кожи и появлению гнойничков. Обратился к дерматологу по месту жительства. Был поставлен диагноз «Чесотка, осложненная вторичной пиодермией» и дана рекомендация первоначально провести лечение пиодермии. Назначены повидон-йод для смазывания пустул и эрозий 2 раза в день, а мазь бацитрацин с неомицином для нанесения на очаги поражения на ночь. Отсутствие эффекта в лечении заставило больного обратиться на кафедру.
Данные объективного осмотра. Процесс распространенный. На ягодицах и в межъягодичной складке различные варианты гнойничков — стафилококковое импетиго, фолликулиты, небольшие по размеру вульгарные эктимы (рис. 3, а). На нижней поверхности ягодиц — СЛК с крупными кровянистыми корочками на поверхности. На кистях методом дерматоскопии выявлено 16 чесоточных ходов (см. рис. 3, б), на запястьях — 2 хода, на стопах — 3 хода (см. рис. 3, в). На боковых поверхностях пальцев обнаружены множественные «жемчужные» везикулы диаметром до 2 мм, на передней поверхности тела — фолликулярные папулы. По всему кожному покрову диссеминированы кровянистые корочки и расчесы. Выявлены положительные симптомы Горчакова и Михаэлиса. Бактериоскопически и методом дерматоскопии обнаружен возбудитель чесотки.

Рис. 3. Чесотка, осложненная вторичной пиодермией: стафилококковое импетиго, фолликулиты, вульгарные эктимы, скабиозная лимфоплазия кожи на ягодицах (а); чесоточный ход на ладони (б); чесоточный ход на стопе (в).
Окончательный диагноз: чесотка, осложненная вторичной пиодермией (стафилококковое импетиго, фолликулиты, вульгарные эктимы), СЛК.
Назначено лечение; 0,4% раствор перметрина, приготовленный из 5% концентрата эмульсии в этаноле (медифокс). Скабицид рекомендовано втирать на ночь в 1-й и 4-й день курса, пустулы и эрозии смазывать утром и в обед раствором повидон-йода. Во 2-й, 3-й, 5-й и последующие дни проводили интенсивное лечение вторичной пиодермии. Поскольку она протекала с выраженным воспалением кожи, был назначен крем бетаметазона дипропионат с гентамицина сульфатом (Акридерм Гента) на ночь, повидон-йод — утром. После подсыхания гнойного экссудата в корочки (до их полного отторжения) и в очаги СЛК (до их полного разрешения) втирали Акридерм Гента 2 раза в сутки.
Динамика процесса. Разрешение везикул, фолликулярных папул, стафилококкового импетиго зарегистрировано на 6-й день от начала терапии, фолликулитов — на 10-й день, вульгарных эктим — на 14-й день, СЛК — через 3 нед. Больному рекомендовано провести одновременно лечение полового партнера во избежание реинвазии.
Ошибки, допущенные врачами при ведении больного.
1. Терапевт допустил две серьезные ошибки, давая совет больному по лечению чесотки скабицидом. Мазью бензилбензоата необходимо было обработать весь кожный покров, кроме головы и шеи. Неправильно указана кратность назначения препарата. Мазь бензилбензоата втирают в 1-й и 4-й день курса, так как экспериментально доказано, что устойчивые к препарату личинки в яйцевых оболочках вылупляются из яиц на 4-й день. Возможно, что нарушение схемы лечения привело к рецидиву заболевания.
2. Ошибка дерматолога состояла в том, что чесотку и пиодермию следует лечить одновременно: скабицид наносить на ночь, а антибактериальное средство — утром и в обед. Учитывая резко выраженное воспаление и наличие СЛК вместо однокомпонентных топических антибактериальных препаратов лучше использовать комбинированные ТКС с антибиотиком. В нашем случае это был бетаметазона дипропионат с гентамицина сульфатом (Акридерм Гента)
Лечение чесотки, осложненной аллергическим дерматитом
Лечение чесотки, осложненной аллергическим дерматитом, начинают с втирания скабицида для устранения деятельности чесоточного клеща, продуцирующего аллергены: фекалии, оральный секрет, изливающийся при прогрызании хода, и липкий секрет желез яйцевода, служащий для приклеивания яиц к стенкам хода. Предпочтение отдают скабицидам, не требующим интенсивного втирания (средство в аэрозольной упаковке на основе эсдепаллетрина с добавлением пиперонилбутоксида и 0,4% раствор перметрина, приготовленный из 5% концентрата эмульсии в этаноле). Скабицид втирают в 1-й и 4-й день курса, а во 2-й и 3-й дни проводят лечение аллергического дерматита. При ограниченном процессе целесообразна только местная терапия. Для этой цели используются комбинированные ТКС, например бетаметазона дипропионат с гентамицином (Акридерм Гента). Первый компонент препарата устраняет зуд и воспаление, второй — предотвращает возможность инфицирования дефектов кожи, возникающих как следствие расчесов при зуде.
При распространенном аллергическом дерматите назначают антигистаминные препараты внутрь (левоцетиризин, хлоропирамина гидрохлорид, клемастин, цетиризин, дезлоратадин и т. д.). Назначение ТКС ограничено, поскольку большинство из них наносятся на площадь кожного покрова, не превышающую 14—20%, для предотвращения системного эффекта. Препаратом выбора в данном случае является метилпреднизолона ацепонат с мочевиной (Комфодерм М2), который можно использовать на площадь очагов поражения до 60%. Можно также применять водную взбалтываемую смесь (болтушку), циндол, средства для ухода за сухой раздраженной кожей. После трансформации распространенного процесса в локальный лечение можно продолжить комбинированными ТКС, в частности бетаметазона дипропионатом с гентамицином (Акридерм Гента).
Случай из практики
Больной Г., 44 лет, военнослужащий. Обратился на кафедру 04.04.16. Заболел 1,5 мес назад. Первые высыпания появились на мошонке и в области полового члена. Самостоятельно смазывал их мометазона фуроатом (элоком). Зуд на половых органах уменьшился, но появились множественные мелкие зудящие высыпания на туловище (спина, боковые поверхности грудной клетки, живот). Обратился в частную клинику. Врач осмотрел только указанные больным участки кожного покрова. Поставил диагноз: аллергический дерматит, назначил внутрь дезлоратодин по 1 таблетке на ночь, а наружно циндол. Состояние больного продолжало ухудшаться. Процесс на туловище распространялся. Зуд и расчесывание привели к покраснению кожного покрова. На кистях появились мелкие пузырьки.
Больной по рекомендации знакомого обратился за консультацией на кафедру. Дополнительно к анамнезу установлено, что с женой в разводе. Проживает один, имеет постоянную половую партнершу. Женщина якобы страдает аллергическим заболеванием, причиной которого являются моющие средства. Ее осмотр позволил выявить клинические проявления чесотки: 14 чесоточных ходов на кистях и запястьях, множественные фолликулярные папулы на животе, ягодицах, бедрах, невоспалительные везикулы на кистях и стопах, положительные симптомы Горчакова и Михаэлиса.
Данные объективного осмотра больного. Процесс носит распространенный характер. Высыпания диссеминированы практически по всему кожному покрову за исключением головы и шеи. В первую очередь обратила на себя внимание эритема с мелкой папулезной сыпью на спине (рис. 4, а), на боковой поверхности туловища с переходом на живот (см. рис. 4, б), фокальные папулы диаметром до 2 мм на ягодицах (см. рис. 4, а), бедрах, верхних конечностях, множество линейных расчесов и кровянистых корочек. Методом дерматоскопии на кистях выявлено 12 чесоточных ходов (см. рис. 4, в), на запястьях — 2, на стопах — 1. В межпальцевых складках кистей, на боковых поверхностях пальцев и кистей обнаружено множество «жемчужных» везикул (без признаков воспаления), в области мошонки — сильно зудящие лентикулярные папулы, на половом члене — 2. Отмечены положительные симптомы Горчакова и Михаэлиса.

Рис. 4.Больной Г., 44 года. Чесотка, осложненная аллергическим контактным дерматитом: распространенный процесс в виде эритемы с мелкой папулезной сыпью на спине (а), на боковой поверхности туловища с переходом на живот (б), фокальные папулы диаметром до 2 мм на ягодицах (а), интактный чесоточный ход в I межпальцевой складке правой кисти (в).
Окончательный диагноз (подтвержден лабораторно): чесотка, осложненная аллергическим контактным дерматитом, СЛК.
Назначено лечение: 0,4% раствор перметрина, приготовленный из 5% концентрата эмульсии в этаноле (медифокс). Скабицид рекомендовано втирать в 1-й и 4-й день курса на ночь. Для лечения распространенного аллергического дерматита назначен антигистаминный препарат левоцитеризин по 1 таблетке на ночь курсом до 14 дней. В очаги поражения на коже туловища и конечностей, а также в папулы СЛК в 1-й и 4-й дни курса назначено втирание метилпреднизолона ацепонат с мочевиной (Комфодерм М2) утром, а на 2-й и 3-й, 5-й и последующие дни — 1 раз перед сном до полного разрешения аллергического дерматита и СЛК. Половой партнерше назначено аналогичное специфическое лечение медифоксом.
Динамика процесса. Разрешение клинических проявлений чесотки, осложненной аллергическим дерматитом, наступило спустя 2 нед после начала специфической и неспецифической терапии. СЛК персистировала долго и разрешилась через 6 нед.
Ошибки, допущенные врачом при ведении больного.
1. У больного был плохо собран анамнез заболевания, не проведен осмотр всего кожного покрова, не изучен эпидемиологический анамнез, вследствие чего не выявлена женщина, контакт с которой мог поддерживать реинвазию.
2. Применение наружно однокомпонентного ТКС мометазона фуроата (элокома) назначено на большую площадь кожи, что противопоказано в связи с возможностью развития системных осложнений.
3. Одновременное назначение антигистаминного препарата дезлоратодина и местно – мометазона фуроата способствовало ослаблению зуда, но не устранению основной причины заболевания. Популяция клещей в коже больного продолжала увеличиваться. Расчесывание кожного покрова способствовало развитию аллергического дерматита, причиной которого был биологический агент — чесоточный клещ Sarcoptesscabiei.
Лечение чесотки, осложненной микробной экземой
Микробная экзема нередко приурочена к местам локализации СКЛ. В этой связи ее лечение при чесотке включает три этапа.
1. Лечение чесотки одним из скабицидов по общепринятой методике.
2. Лечение микробной экземы, разрешение которой нередко сопровождается появлением на ее месте сильно зудящих лентикулярных папул СЛК, чаще множественных.
3. Лечение СЛК по методике, указанной выше.
Микробная экзема при чесотке обычно локализуется на ягодицах и животе. Процесс, как правило, ограниченный. Тактика лечения включает назначение антигистаминных препаратов внутрь (левоцетиризин, хлоропирамина гидрохлорид, клемастин, цетиризин, дезлоратадин и т. д.). Из наружных средств следует отдавать предпочтение трехкомпонентным комбинированным ТКС, содержащим антибиотик и антимикотик. Это обусловлено тем, что аллергизирующее действие Staphylococcus аureus значительно усиливается в условиях микстинфекции с Candida albicans, относящегося к условнопатогенной микрофлоре, которая часто колонизирует кишечник, слизистые оболочки гениталий и полости рта [51]. Не исключен занос ее и в область очагов микробной экземы при указанных локализациях процесса. Мы имеем положительный опыт применения в этом случае бетаметазона дипропионата с гентамицином и клотримазолом (Акридерм ГК) у 12 больных.
В качестве примера приводим редкий случай локализации микробной экземы в области локтя при чесотке.
Больной Р., 61 года, пенсионер. Состоит на диспансерном учете у уролога по поводу аденомы предстательной железы, а у эндокринолога — в связи с сахарным диабетом. Пациента постоянно беспокоит кожный зуд. Проконсультирован дерматологом год назад. Поставлен диагноз — вторичный симптоматический кожный зуд. Назначено лечение: протирание кожи 3% раствором уксусной кислоты и циндол. Два месяца назад клиническая картина заболевания изменилась: появился сильный зуд, усиливающийся в вечернее время. На коже правого локтя появились три «узла», а на коже туловища — мелкие «прыщи». Расчесывание локтя привело к возникновению сплошного очага поражения, покрытого множественными корочками. Обратился к дерматологу по месту жительства. Поставлен диагноз: микробная экзема. Назначено лечение: внутрь антибиотик амоксициллин с клавулановой кислотой (амоксиклав) по 500 тыс. ЕД 2 раза в день курсом 5 дней; клемастин (тавегил) по 1 таблетке на ночь; наружно мазь гидрокортизона ацетат с окситетрациклином (гиоксизон) 2 раза в день на очаг в области локтя и циндол — на остальные участки кожного покрова. Эффекта от лечения не было, и больной по совету соседа обратился за консультативной помощью на кафедру.
Дополнительно к анамнезу установлено, что за 3 нед до активации кожного процесса больной был несколько дней в гостях у дочки. Спал в одной постели с 6-летним внуком, у которого со слов мамы 3 нед назад появились высыпания на коже. Дерматолог поставил диагноз: детская почесуха и назначил соответствующее лечение. Позднее выяснилось, что у мальчика была чесотка. Пролечена вся семья.
Из анамнеза заболевания установлено, что гнойнички в области очага поражения на локте появились после возникновения узлов и их расчесывания, а потом появилось мокнутие.
Данные объективного осмотра больного. Процесс носил распространенный характер. Высыпания локализовались на коже кистей, запястий, стоп, плеч, предплечий, живота, бедер, ягодиц. В первую очередь обращал на себя внимание очаг поражения на правом локте величиной с ладонь взрослого человека (рис. 5, а). Очаг представлен инфильтрацией красного цвета с багровым оттенком, четкими границами и бугристой поверхностью. Мокнутие и корочки отсутствуют в связи с использованием гиоксизона. На разгибательной поверхности правого плеча располагалась эритема, на поверхности которой имелись немногочисленные папулы. При натяжении кожи на локте был хорошо виден интактный чесоточный ход (см. рис. 5, б). На кистях методом дерматоскопии выявлено 11 чесоточных ходов, на стопах — 3 (см. рис. 5, в). На животе, бедрах и ягодицах обнаружено множество фокальных фолликулярных папул диаметром до 3 мм, кровянистых корочек и линейных расчесов.

Рис. 5. Больной Р., 61 год. Чесотка, осложненная микробной экземой, возникшей при расчесывании СЛК: очаг микробной экземы на правом локте с едва визуализируемыми лентикулярными папулами диаметром до 5 мм (СЛК) (а); интактный чесоточный ход на правом локте (б), интактный чесоточный ход в области левой лодыжки (в).
Окончательный диагноз (подтвержден лабораторно): чесотка, осложненная микробной экземой.
Проведено лечение чесотки 20% мазью бензилбензоата: препарат втирали в весь кожный покров, кроме лица и шеи, один раз в день на ночь в 1-й и 4-й день курса. Для лечения микробной экземы внутрь был назначен антигистаминный препарат цетиризина гидрохлорид (парлазин) по 1 таблетке на ночь курсом 10 дней; наружно — бетаметазона дипропионат с гентамицином и клотримазолом (Акридерм ГК) один раз в сутки на ночь. После разрешения инфильтрации стали хорошо видны три лентикулярные папулы диаметром 5—7 мм (СЛК). Акридерм ГК втирали в них до полного разрешения.
Динамика процесса. Клинические проявления чесотки разрешились через неделю, микробная экзема — через 15 дней, СЛК — через 1 мес.
Ошибки, допущенные врачом при ведении больного.
1. Не был собран анамнез заболевания. Пребывание в одной постели с ребенком, страдающим зудящим дерматозом, является настораживающим фактом в плане инфицирования чесоткой.
2. Не обратил внимание на динамику развития очага микробной экземы — сначала появилась СЛК, при расчесывании которой усилилась воспалительная реакция, появились инфильтрация, гнойнички, мокнутие.
Выводы
Опыт работы в системе последипломного профессионального образования и экспертная оценка тактики лечения больных чесоткой по просьбе руководителей медицинских учреждений позволили нам систематизировать ошибки, наиболее часто допускаемые врачами при ведении больных осложненной чесоткой.
1. При чесотке, осложненной вторичной пиодермией и аллергическим дерматитом, следует отдавать предпочтение скабицидам, не требующим интенсивного в
Крапивница — симптомы и лечение
Что такое крапивница? Причины возникновения, диагностику и методы лечения разберем в статье доктора Меркуловой Ирины Юрьевны, аллерголога со стажем в 12 лет.
Над статьей доктора Меркуловой Ирины Юрьевны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов

Определение болезни. Причины заболевания
Крапивница — одно из распространённых заболеваний в мире, характеризующееся кожными высыпаниями в виде волдырей. Иногда крапивница сопровождается ангионевротическим отёком (отёком Квинке — частным случаем крапивницы, т. н. гигантская крапивница). [1] Крапивница — самостоятельное заболевание, и её следует отличать от тех случаев, когда волдыри могут служить только симптомом других состояний, которые к ней не относятся: острой анафилактической реакции, при проведении кожных скарификационных проб и т. д . [2]
Причинами возникновения крапивницы могут служить:
- лекарственные препараты (антибиотики, витамины, НПВС, иАПФ, рентгеноконтрастные вещества);
- продукты питания (рыба, ракообразные, орехи, молоко, мёд, пищевые добавки, фрукты, специи при перекрёстной аллергии у пациентов с сезонными и круглогодичными аллергическими ринитами, аллергией на латекс);
- укусы насекомых;
- паразиты (простейшие, гельминты);
- аэроаллергены (пыльца деревьев и трав, шерсть и выделения животных, бытовая или книжная пыль, плесень),
- вирусные, бактериальные, грибковые инфекции (ЛОР-органов, мочеполовой системы, пищеварительной системы, в т.ч. хеликобактерная);
- химические вещества (соли, краски, строительные и ремонтные смеси, косметика);
- латекс (часто у медицинских работников, а также тех, кто вынужден часто пользоваться изделиями из латекса по роду своей деятельности);
- психогенные факторы;
- физическая нагрузка (в т.ч. профессиональный спорт);
- аутоиммунные заболевания (если есть системная красная волчанка, аутоиммунный тиреоидит, ревматоидный артрит и т. д.);
- новообразования;
- генетические факторы;
- УФ-излучение;
- температура (высокая и низкая);
- давление (при сдавлении кожи тугой одеждой, сумками/ранцами, ремнями, в т. ч. у профессиональных спортсменов);
- вибрация (часто у тех, кто по профессиональной необходимости вынужден иметь дело с вибрацией);
- обычная вода. [2]
Если причина не может быть идентифицирована даже после детального сбора анамнеза и проведения аллергологических тестов, то такую крапивницу называют идиопатической. Хроническая идиопатическая крапивница может быть связана с заболеваниями щитовидной железы, гормональным дисбалансом и в очень редких случаях с раковой опухолью. Даже если крапивница хроническая, она, скорее всего, пройдёт со временем.
Что такое нервная крапивница
Психогенные факторы, такие как стресс и яркие эмоции, могут провоцировать развитие острой крапивницы. Также они могут приводить к обострению хронической формы заболевания.
При таком многообразии провоцирующих факторов у трети пациентов причины крапивницы остаются неизвестными. Это связано с несовершенством диагностических возможностей и является предметом научного поиска для учёных по всему миру. [1]
Заразна ли крапивница
Крапивница не заразна и от человека к человеку не передаётся.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы крапивницы
Основные симптомы крапивницы:
Зуд кожи бывает разной интенсивности — от незначительного зуда до нестерпимого, особенно вечером и ночью. Волдыри могут быть различной формы, сливаться между собой, быть абсолютно любого диаметра (от нескольких миллиметров до нескольких десятков сантиметров), и появляться на любом участке кожи и иногда слизистых. Чаще бледные в центре с покраснением по периферии. В местах скопления большого количества рыхлой подкожно-жировой клетчатки (веки, уши, губы, пальцы, половые органы) крапивница может проявляться в своей гигантской форме — в виде отека Квинке. [2]

Главное отличие высыпаний — это их мономорфность, т. е. сыпь на коже при крапивнице всегда представлена только волдырём. Волдырь — это локальный отёк кожи (мини-отёк Квинке), который бледнеет при надавливании на него. Следующая отличительная черта высыпаний при крапивнице — это то, что волдыри бесследно исчезают в течение 1-2 суток. Это главные отличительные диагностические черты, которые не позволяют перепутать крапивницу с любыми другими заболеваниями, сопровождающимися высыпаниями на коже. Редко интенсивные высыпания могут сопровождаться незначительным повышением температуры тела, снижением давления, слабостью, болями в области эпигастрия или живота схваткообразного характера, жидким стулом. [1]


Крапивница у детей
По приблизительным данным, заболевание встречается у 0,3 − 7 % детей [11] . Симптомы крапивницы у них одинаковы со взрослыми.
Патогенез крапивницы
В основе любой крапивницы лежит активация тучных клеток с их дальнейшей дегрануляцией и высвобождением медиаторов.

К активации тучных клеток приводят различные механизмы:
1. иммунные (с участием иммунной системы) с вовлечением медиаторов — гистамина, лейкотриенов, брадикинина, простогландинов, ФАТ и т. д. В зависимости от антигена (провоцирующего фактора) развивается крапивница:
- аллергическая (атопическая) при контакте с пищевыми и аэроаллергенами;
- инфекционно-аллергическая при наличии вирусной, грибковой или бактериальной инфекции;
- аутоиммунная при наличии аутоиммунного тиреоидита, системных заболеваний.
2. псевдоаллергические, неиммунные (реализуемые без участия иммунной системы) под влиянием лекарственных препаратов, продуктов-гистаминлибераторов (шоколад, кофе, клубника, копчёности), физического воздействия (высокие и низкие температуры, давление, инсоляция, вибрация и т. д.), ядов насекомых, химических веществ, воды и т. д. [2]

Тучных клеток, т. е. тех, которые реализуют клинические проявления болезни, при хронической крапивнице в организме больного человека в 10 раз больше по сравнению со здоровым. И они чересчур «отзывчивы» к провоцирующему фактору даже при его минимальной активности. Это состояние называется «феномен преходящей гиперреактивности» тучных клеток. [1]

Классификация и стадии развития крапивницы
Выделяют иммунные (в т. ч. IgE-опосредованные), неиммунные, аутоиммунные и смешанные механизмы развития крапивницы.
IgE-опосредованная крапивница связана с выработкой иммуноглобулинов, специфических к аллергену. Такой механизм характерен для острой аллергической крапивницы и встречается чаще всего.
Не-IgE-опосредованная крапивница возникает без выработки специфических иммуноглобулинов. Предполагается, что при этом происходит стимуляция Т-лимфоцитов (клеток иммунной системы) и выработка цитокинов — сигнальных белков, усиливающих иммунный ответ и воспалительную реакцию.
Механизм развития крапивницы при воздействии физических факторов, например тепловых, связан с нарушением нейроиммунной регуляции.
Виды крапивницы по длительности течения:
- острая крапивница (менее 6 недель);
- острая рецидивирующая (длительность ремиссии больше длительности обострения, длительность обострения менее 6 недель);
- хроническая крапивница (более 6 недель). [2]
По степени активности крапивница бывает: [2]
Кроме того, крапивница может быть проявлением ряда заболеваний: наследственного ангионевротического отёка, уртикарного васкулита, пигментной крапивницы (мастоцитоз), семейной холодовой крапивницы (васкулита) и т. д. [2]
Осложнения крапивницы
- отёк Кивнке, или ангионевротический отёк в области гортани с риском развития асфиксии;
- анафилактический шок и другие варианты анафилактической реакции;
- тяжёлые формы крапивницы и ангионевротического отёка, устойчивые к лечению в амбулаторных условиях. [1]
Диагностика крапивницы
Чтобы диагностировать крапивницу, не требуется специфической лабораторной диагностики, в то время как выявление причин заболевания может этого потребовать. [3]
В первую очередь нужно как можно раньше обратиться к врачу аллергологу-иммунологу. Если на время визита высыпаний нет — постараться предоставить врачу фотографии высыпаний/отёков для наибольшей информативности (при условии, что клинические проявления не были тяжёлыми и не требовали экстренной помощи во время фотофиксации).
Врач аллерголог-иммунолог во время приёма соберет подробный анамнез заболевания, анамнез жизни, аллергоанамнез, проведёт физикальное обследование (осмотр, измерение АД, ЧСС, ЧДД, температуры тела, послушает сердце и лёгкие, пропальпирует периферические лимфоузлы, живот). В большинстве случаев этого комплекса диагностики будет достаточно для постановки диагноза и подбора терапии. [2]
Более чем в 90% случаев острая крапивница купируется в течение двух недель и не требует специального обследования, за исключением тех случаев, когда провоцирующий агент установлен. [1]
Какие анализы сдают при крапивнице
Если наблюдаются частые рецидивы острой крапивницы или есть хроническое заболевание, потребуются:
- общий анализ крови с лейкоцитарной формулой и подсчётом СОЭ;
- исследование некоторых биохимических показателей крови;
- обследование на наличие вирусных гепатитов В, С;
- проведение провокационных тестов (кубик льда при подозрении на холодовую крапивницу, горячая грелка при тепловой, водный компресс при аквагенной, тест с физической нагрузкой при подозрении на холинергическую крапивницу и т. д.);
- определение показателей антител к тиреоидной пероксидазе и тиреоглобулину с проведением внутрикожной пробы с аутологичной сывороткой;
- скарификационные пробы с неинфекционными аллергенами и/или наличие специфического иммуноглобулина Е в крови к какому-либо аллергену. [2]
При необходимости дальнейшего диагностического поиска будет целесообразным проведение:
- УЗИ внутренних органов (щитовидная железа, брюшная полость, малый таз);
- ФГДС или рентгеноскопии желудка;
- рентгенологического исследования органов грудной клетки и придаточных пазух носа;
- вирусологического или бактериологического обследования на наличие инфекционных агентов;
- анализа уровня антител к белку Cag A хеликобактера, лямблиям, гельминтам;
- ревмопробы (АНФ, АТ к ДНК, СРБ);
- исследования компонентов комплемента С3, С4 и т. д. [3]
Важным диагностическим тестом у пациентов с крапивницей являются кожные пробы. [9] Они информативны у пациентов с атопической крапивницей и отрицательны у пациентов с псевдоаллергической (при соблюдении сроков проведения тестов и сопутствующей подготовки к тестированию). [5] Также информативен билирубиновый тест на фоне элиминационной пробы (проводят в стационаре, назначается лечебный голод с приёмом только воды, душем и очистительными клизмами). При положительном результате элиминации, уменьшении или купировании симптомов подтверждают аллергический генез крапивницы. У пациентов с аллергической крапивницей уровень билирубина снижен или в пределах нормы, у пациентов с псевдоаллергической крапивницей — повышен. [4]
Лечение крапивницы
Лечение крапивницы состоит из нескольких этапов:
- Элиминация или устранение провоцирующих факторов, триггеров (отменить или заменить лекарственные препараты, избегать перегрева, переохлаждения, инсоляции, отказаться от тесной одежды и не носить тяжести, минимизировать физическую нагрузку и т. п.);
- Выявление и лечение очагов хронической инфекции у профильного специалиста;
- Соблюдение гипоаллергенной диеты (при устранении продукта-аллергена улучшение наступает через 1-2 суток при атопической крапивнице и через 2-3 недели при псевдоаллергической);
- Медикаментозное лечение крапивницы в соответствии с четырьмя линиями терапии в зависимости от эффекта (блокаторы Н1-гистаминовых рецепторов, антилейкотриеновые препараты, анти-IgE-препараты, и т. д.); [10] Лекарства назначает лечащий врач в зависимости от симптомов пациента. Антигистаминные средства бывают двух поколений:
- препараты первого поколения для лечения крапивницы не используются;
- препараты второго поколения — основный метод лечения крапивницы, к ним относятся, например, дезлоратадин и левоцетиризин;
- препараты третьего поколения не существуют, упоминание о них — это маркетинговый ход.
- Вспомогательная терапия, при неэффективности классической — блокаторы Н2-гистаминовых рецепторов, антидепрессанты, стабилизаторы мембран тучных клеток, системные ГКС, иммунодепрессанты, фотодесенсибилизаторы, гистаглобулин, плазмаферез и т. д.; [6]
- Глюкокортикоиды применяют при тяжёлом течении крапивницы. Например при развитии ангионевротического отёка может быть назначен преднизолон.
- Аллерген-специфическая иммунотерапия при подтверждённом аллергическом генезе крапивницы — наиболее эффективный метод лечения;
- Если развивается асфиксия на фоне ангионевротического отёка гортани, может потребоваться экстренная интубация или трахеостомия. [3]
- Энтеросорбенты — убедительных данных об их эффективности при крапивнице нет, в клинических рекомендациях и международных стандартах они не упоминаются.
Стоит помнить, что любая местная терапия в виде крема или мази при крапивнице неэффективна и применяться не должна.
Как снять зуд от крапивницы
Уменьшить зуд можно при помощи антигистаминных препаратов второго поколения, антилейкотриеновых и анксиолитических средств, например «Атаракса». Все препараты применяют только по назначению врача и по рекомендованным схемам. Лечение крапивницы народными средствами бесполезно и опасно.
Нужно ли при крапивнице вызывать скорую помощь
Немедленная медицинская помощь и госпитализация потребуются:
- При тяжёлых формах острой крапивницы и ангионевротического отёка в области гортани с риском удушья. В таких случаях пациент теряет голос, его дыхание становится свистящим и прерывистым.
- При развитии анафилаксии — острой, угрожающей жизни аллергической реакции. Её симптомы включают хрипы, одышку и снижение артериального давления.
Также госпитализация необходима при обострениях хронической крапивницы и ангионевротического отёка, устойчивых к амбулаторному лечению.
Неотложная помощь при отёке Квинке
- немедленно прекратить контакт с предполагаемым провоцирующим агентом;
- вызвать скорую;
- принять одну таблетку антигистаминного препарата второго поколения.
Особенности питания и образа жизни при хронической крапивнице
Рекомендуется не употреблять подтверждённые и предполагаемые аллергены, пищевые добавки и неизвестные ароматизаторы.
Больным с доказанной непереносимостью ацетилсалициловой кислоты следует исключить приём нестероидных противовоспалительных препаратов (НПВП). Остальным пациентам с крапивницей нельзя принимать ацетилсалициловую кислоту и НПВП при обострении заболевания.
Рекомендуется отказаться от тесной одежды и подъёма тяжестей, избегать длительных пеших походов.
Также важно исключить факторы, способствующие переохлаждению: одежду не по сезону, холодные пищу и напитки, длительное пребывание на морозе.
При солнечной крапивнице нужно избегать прямого воздействия солнца, ношения открытой одежды и отказаться от отдыха в южных регионах.
Можно ли принимать ванную или душ при крапивнице
Ограничений на водные гигиенические процедуры при крапивнице нет.
Прогноз. Профилактика
Прогноз при острой крапивнице, как правило, благоприятный. На исход заболевания влияют такие факторы как возраст, пол, длительность болезни, сочетание с ангионевротическими отёками, наличие провоцирующих факторов, ответ на медикаментозную терапию и элиминационные мероприятия. [8] При осложнении крапивницы асфиксией, вызванной отёком гортани, тяжёлыми анафилактическими реакциями, устойчивостью тяжёлых форм крапивницы и ангионевротического отёка к терапии прогноз может быть неблагоприятным (вплоть до смертельного исхода). Это особенно опасно, если медицинская помощь недоступна, невозможно быстро начать экстренные лечебные мероприятия и т. д. [4]
За какое время можно вылечить крапивницу
В течение 6 недель острая крапивница купируется более чем у 75 % пациентов. В хроническую форму болезнь переходит у четверти пациентов [7] . Такая форма крапивницы длится дольше 6 недель, иногда несколько лет, с периодами ремиссии или без них.
С целью профилактики неблагоприятных исходов крапивницы (при наличии соответствующих симптомов) необходимо:
- незамедлительно обратиться к врачу (первичного звена, врачу аллергологу-иммунологу, в экстренных ситуациях — вызвать скорую помощь);
- соблюдать рекомендации по диете, организации быта, образу жизни;
- неукоснительно соблюдать рекомендации врача по лечению, не бросать принимать препараты при первых признаках улучшения, не менять схему, кратность и дозу препаратов, рекомендованных врачом;
- иметь в домашней и автомобильной аптечке, в сумочке препараты для экстренного купирования симптомов, особенно если крапивница сопровождается ангионевротическим отёком, приобрела тяжёлую форму, не получается полностью исключить провоцирующий фактор;
- предупредить родственников/близких/друзей о вашем заболевании и принципах помощи, пока скорая будет спешить на помощь. [2]
Можно ли делать прививки, если у ребёнка крапивница
Хроническая крапивница — не причина отказываться от прививок. При её обострении и острой форме болезни следует дождаться ослабления симптомов и потом вакцинироваться.
Чесоточный клещ у собак лечение
Государственный институт усовершенствования врачей МО РФ, Москва
Государственный институт усовершенствования врачей МО РФ, Москва
Московский государственный университет им. М.В. Ломоносова
Европейский медицинский центр, Москва, Россия
Противочесоточные препараты: критерии выбора
Журнал: Клиническая дерматология и венерология. 2011;9(2): 53‑59
Малярчук А.П., Соколова Т.В., Лопатина Ю.В., Киселева А.В. Противочесоточные препараты: критерии выбора. Клиническая дерматология и венерология. 2011;9(2):53‑59.
Maliarchuk AP, Sokolova TV, Lopatina IuV, Kiseleva AV. Antiscabietic agents: Selection criteria. Klinicheskaya Dermatologiya i Venerologiya. 2011;9(2):53‑59. (In Russ.).
Государственный институт усовершенствования врачей МО РФ, Москва
Государственный институт усовершенствования врачей МО РФ, Москва
Государственный институт усовершенствования врачей МО РФ, Москва
Московский государственный университет им. М.В. Ломоносова
Европейский медицинский центр, Москва, Россия
Чесотка — распространенное паразитарное заболевание кожи, поражающее все контингенты населения, независимо от социально-экономического статуса [1—4]. Ежегодно в мире чесоткой болеют около 300 млн человек [5]. Интенсивный показатель заболеваемости в России составляет 132,0—129,7 случаев на 100 тыс. населения [6]. Однако фактический уровень заболеваемости чесоткой значительно выше. Об этом косвенно свидетельствует объем продаж скабицидов в аптечной сети: их куплено в 10 раз больше, чем необходимо для лечения официально зарегистрированных больных [7].
В большинстве случаев эффективность лечения чесотки оценивается по динамике клинической картины заболевания без учета его воздействия на все стадии развития возбудителя [8—12]. Экспериментальные исследования действия скабицидов на чесоточного клеща in vivo выполнены только для эмульсии бензилбензоата [13] и медифокса [1, 14]. Для изучения жизнеспособности самок чесоточного клеща после проведенной терапии авторы применяли метод их извлечения с помощью иглы из ходов или путем соскоба последних. При этом невозможно было учесть гибель возбудителя в процессе естественного отмирания, и этих самок считали погибшими после терапии. Использование метода дерматоскопии расширило возможности изучения жизнеспособности возбудителя чесотки непосредственно в чесоточном ходе [15].
В настоящее время известны многие группы химических соединений, обладающие скабицидной активностью. Однако спектр акарицидных средств, применяемых в мировой практике для лечения чесотки, ограничен. Связано это прежде всего с тем, что препарат наносится на весь кожный покров человека. В России предъявляют наиболее жесткие требования к этим препаратам. Они должны быть малотоксичны (IV класс малоопасных соединений по ГОСТ 12.1.007-76), не обладать сенсибилизирующим, кожно-резорбтивным и местнораздражающим действием. В России, согласно Приказу МЗ РФ №162 от 24.04.03 «Об утверждении отраслевого стандарта. Протокол ведения больных. Чесотка», для лечения заболевания разрешены препараты на основе бензилбензоата 10 и 20% эмульсия и мазь отечественного производства; средства, содержащие в качестве действующего вещества пиретроиды, — концентрат эмульсии медифокса (перметрин 5%, Россия), средство в аэрозольной упаковке Cпрегаль (эсдепаллетрин — 0,63%, синергист — 5,04% пиперонилбутоксид, Франция) и серная мазь. Каждый из перечисленных препаратов имеет свои достоинства и недостатки. Среди недостатков эмульсии и мази бензилбензоата следует отметить жжение кожи больных при первом нанесении, расслоение эмульсии при изготовлении ex tempore (ее необходимо перемешивать перед каждым применением). Главным недостатком медифокса является неудобная препаративная форма (концентрат эмульсии), что вынуждает больных готовить рабочий раствор непосредственно перед каждым применением в связи с коротким сроком его хранения (до 8 ч). Кроме того, некоторые больные отмечают усиление зуда после первой обработки. Наибольшим числом недостатков обладает серная мазь, которая имеет неприятный запах, пачкает одежду, способствует частому развитию контактных дерматитов, плохо переносится в жару. Кроме того, курс лечения чесотки серной мазью достаточно длительный (до 7 дней). Возникают трудности при использовании мази, расфасованной в узкогорлые банки. Для Cпрегаля обычно отмечают лишь один недостаток — относительно высокую стоимость при лечении одного человека. Этот недостаток полностью нивелируется, если лечить одновременно 3—4 члена семьи [2]. Для лечения беременных разрешен для применения только Cпрегаль. Для лечения детей без ограничения по возрасту можно использовать 10% эмульсию, мазь бензилбензоата и Cпрегаль. Медифокс применяют для лечения детей старше 1 года [16].
Сравнительное исследование эффективности противочесоточных препаратов с учетом воздействия на возбудителя позволяет объективно оценить их действие.
Цель исследования — в оценке эффективности всех противочесоточных препаратов, разрешенных для применения в России, по динамике клинических проявлений заболевания и воздействию на возбудителя на однородном контингенте больных в условиях стационара.
Материал и методы
Работа выполнена на базе кафедры дерматовенерологии ГИУВ МО РФ и Центрального военного клинического госпиталя РВСН №25 (Одинцово). Изучена эффективность лечения чесотки скабицидами, разрешенными для применения в Российской Федерации (20 и 33% серная мазь, 20% мазь бензилбензоата, медифокс, Cпрегаль). Под наблюдением находились 104 военнослужащих больных чесоткой в возрасте 18—25 лет (средний возраст 20±1,8 года). Лечение проводилось в стационаре под постоянным наблюдением медицинского персонала. Это исключало нарушение схем лечения и использование просроченных препаратов. Лабораторное подтверждение диагноза путем обнаружения чесоточного клеща исключало ошибки диагностики. Изоляция больного из очага предотвращала реинвазию. Исследование охватывало период с 2005 по 2009 г.
Для визуализации чесоточных ходов использовали лупу с четырехкратным увеличением, бинокулярный микроскоп МБС-10, цифровой микроскоп Webbers Digital Microscope F-2cn, цифровые фотокамеры. Подсчитывали индексы встречаемости и обилия чесоточных ходов на больном. Индекс встречаемости (в %) — частота обнаружения ходов на определенном участке кожного покрова. Индекс обилия (в абсолютных единицах) — среднее число ходов, приходящееся на тот или иной участок кожного покрова.
Эффективность лечения чесотки оценивали по динамике проявлений заболевания и гибели самок чесоточных клещей в ходах in vivo. После завершения курса терапии при сохранении клинических проявлений чесотки отыскивали неизмененные чесоточные ходы. Для предотвращения травмирования самок чесоточного клеща при извлечении их из ходов использовали бинокулярный микроскоп. В случае обнаружения живых самок изучали морфологию их генитального клапана, а также строение и содержимое чесоточного хода. Длительность контрольного наблюдения за переболевшими военнослужащими во всех группах составляла 2 нед. При наличии у больных скабиозной лимфоплазии и осложнений чесотки сроки наблюдения увеличивались до полного излечения. Осмотры проводили через 10 дней.
Результаты
Среди 104 больных чесоткой давность заболевания до 1 нед имели 28,2% пациентов, до 1 мес — около половины (45,2%), более 1 мес – свыше 26,6%). Осложненная чесотка зарегистрирована у 33,9% пациентов. Скабиозная лимфоплазия выявлена в 29% случаев с частой локализацией на мошонке и половом члене (рис. 1). Рисунок 1. Скабиозная лимфоплазия кожи на половом члене (а) и мошонке (б). В структуре осложнений чесотки резко преобладала вторичная пиодермия, что составляло около 73,8% случаев (рис. 2). Рисунок 2. Пиодермия в области ягодиц у больного чесоткой. Аллергический дерматит выявлен у 42,9% больных, микробная экзема — у 21,4% (рис. 3—5). Рисунок 3. Аллергический дерматит на плече и предплечье у больного чесоткой. Рисунок 4. Микробная экзема в области левого плеча у больного чесоткой. Рисунок 5. Очаг микробной экземы с остиофолликулитами по периферии на голени у больного чесоткой. Осложнения иногда сочетались (рис. 5, 6). Рисунок 6. Остиофолликулиты и стафилококковое импетиго в области ягодиц у больного чесоткой. В структуре вторичных пиодермий преобладали остиофолликулиты (74% случаев; см. рис. 5, 6), стафилококковое импетиго (54,8%; см. рис. 6) и вульгарные эктимы (51,6%; рис. 7). Рисунок 7. Множественные вульгарные эктимы на голени у больного чесоткой. Реже регистрировали глубокие фолликулиты (35,5%) и фурункулы (22,6%; рис. 8). Рисунок 8. Фурункул на бедре у больного чесоткой. Один диагноз имели только 31,7% больных, 2 и более — 68,3%. В среднем на одного больного с пиодермией приходилось 2,4±0,5 нозологических форм осложнений. Чаще сочетались стафилококковое импетиго и остиофолликулиты или эктимамы.
Число чесоточных ходов на больных варьировало от 1 до 38 (в среднем составляло 17,8±5,7). Наивысший показатель обилия ходов зарегистрирован на кистях (12). На запястьях он был меньше в 2,5 раза (4,8), на половых органах у мужчин — в 2,9 раза (4,1), на стопах — в 3,9 раза (3,1). Индексы встречаемости чесоточных ходов на этих участках тела были также высокими (запястья — 94%, кисти — 88%, половые органы у мужчин — 82%). Исключение составили стопы (30%). Более низкие показатели встречаемости и обилия чесоточных ходов отмечены на ягодицах (21 и 1,9% соответственно) и в аксиллярных областях (20 и 1,8% соответственно). Чесоточные ходы здесь были представлены скабиозной лимфоплазией.

Оценка эффективности лечения чесотки по воздействию на возбудителя позволила установить истинную частоту постскабиозного зуда, медикаментозных осложнений и сохранение клинических проявлений после полноценной терапии (таблица).
Данные таблицы свидетельствуют о том, что эффективность лечения чесотки по утвержденным схемам в целом составила 89,4%, причем препараты по эффективности достоверно не различались (р>0,05). Использование серной мази было эффективно во всех случаях (100%). Однако контактный аллергический дерматит зарегистрирован у 1 /3 пациентов, исключительно при использовании 33% серной мази. При достаточно высокой эффективности (82,1%) 20% мази бензилбензоата у 10,7% больных зарегистрирован длительный постскабиозный зуд. Причиной зуда были живые самки чесоточного клеща. Все они оказались неоплодотворенными, о чем свидетельствовало строение генитального клапана. При дерматоскопии ходов установлено, что в них отсутствовали яйца и отверстия в крыше для выхода личинок. У 7,2% больных лечение было неэффективным. При этом сохранялись клинические проявления чесотки (ходы, везикулы, папулы). Из ходов, имеющих отверстия в крыше, были извлечены живые фертильные самки чесоточного клеща. При лечении медифоксом эффективность составила 80,7%, постскабиозный зуд зарегистрирован у 11,5% больных, а неэффективность терапии — у 7,8%. Не исключено появление клещей, устойчивых к применяемым акарицидам, в частности к бензилбензоату и перметрину. Однако для подтверждения этого предположения необходимы дальнейшие исследования in vitro чувствительности возбудителя к скабицидам. При эффективности спрегаля 96,5% постскабиозный зуд наблюдали только у 1 (3,5%) больного, случаи неэффективности не зарегистрированы.
Оценка эффективности противочесоточных препаратов по воздействию на возбудителя обычно осуществляется путем их извлечения из чесоточных ходов с последующей оценкой активности. Жизнеспособными считаются особи, не утратившие подвижности. Ранее при изучении морфологии чесоточных ходов нами отмечено наличие сухих ходов и ходов, заполненных жидкостью [17]. При этом обнаружено, что в сухих ходах определенный промежуток времени сохраняются погибшие в процессе естественного старения самки, не отторгнувшиеся с роговыми чешуйками в процессе физиологической регенерации эпидермиса. Доля таких особей в ходах составила 19,7% или 1 /5. В соответствии с этим предложена формула для расчета истинного числа самок, погибших в чесоточном ходе в процессе лечения тем или иным скабицидом:
где L♀ — число самок, погибших от воздействия скабицида, N — число самок, извлеченных неподвижными из чесоточных ходов после лечения, 0,2 — коэффициент поправки с учетом естественного отмирания самок чесоточного клеща в процессе старения.
Обсуждение
Впервые в отечественной дерматологической практике при лечении больных чесоткой проведен сравнительный анализ эффективности четырех скабицидов 20 и 33% серной мази, 20% мази бензилбензоата, медифокса и Cпрегаля. По эффективности препараты практически не отличались. Отсутствие эффективности лечения проявлялось в постскабиозном зуде (6,7%), развитии медикаментозных осложнений (7,7%) и сохранении клинических проявлений чесотки при наличии живого возбудителя (3,8%). Частое развитие контактного аллергического дерматита при использовании 33% серной мази и его отсутствие при 20% концентрации с сохранением 100% эффективности позволяет рекомендовать ее для лечения взрослых пациентов. При использовании Cпрегаля зарегистрировано наименьшее число случаев постскабиозного зуда, а случаи неэффективности не установлены.
При сохранении постскабиозного зуда на фоне лечения антигистаминными препаратами и топическими стероидами в течение 1 нед (время, необходимое для отшелушивания рогового слоя эпидермиса с погибшими клещами), необходима повторная обработка скабицидом после тщательного мытья пациента с мылом. При наличии медикаментозного дерматита, нередко расцениваемого как неэффективность терапии, продолжение специфического лечения резко ухудшает состояние больного. Обнаружение живых плодущих самок после полноценной терапии указывает на возможность развития резистентности к данному препарату и целесообразность использования скабицида с другим механизмом действия на клещей.
Полученные в результате исследования данные по действию противочесоточных препаратов и анализ причин их неэффективности используются в системе последипломного обучения дерматовенерологов и врачей различных специальностей.
Работа выполнена в Государственном институте усовершенствования врачей МО РФ.
Фотодерматоз
Солнечная аллергия, солнечная крапивница, фотодерматоз, солнечный герпес

К нашему всеобщему счастью пришло лето, а с ним и постоянное жаркое солнышко. После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу.
Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи.
Все мы знаем, что ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться при первых теплых лучах солнца, а у некоторых людей, только при длительном и интенсивном облучении, например во время отдыха в южных, тропических странах.
Классификация
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды
- эндогенные – вызываемые внутренними факторами
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватка витаминов в организме, нарушение обмена веществ, а также любое состояние, вызывающее ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие, противодиабетические и мочегонные препараты, также может стать причиной проявления солнечной крапивницы.
К таким препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия). - Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на, вполне до этого, нормальные вещи.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорка в бассейне, работа с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т.д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей с гнойным содержимым; по времени — могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия.
- Краснота на открытых участках тела
- Пятна, напоминающие ожоги
- Сыпь
- Зуд, жжение
- Шелушение
- Отеки
- гнойничковые высыпания
- бронхоспазм (приступ удушья)
- солнечным обмороком – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться.
Диагностика
Не смотря на все вышенаписанное, заранее не паникуйте, не настраивайте себя на то, что может случиться, ведь всего не предвидишь.
Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование.
Медикаментозное лечение солнечной аллергии
Важно! – обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что провоцируют заболевание внутренние расстройства организма, лечение должно быть направлено на преодоление, как внешних последствий, так и внутренних причин солнечной аллергии.
Справиться с самым неприятным внешним проявлением – зудом, поможет применение мазей, гелей, которые содержат успокаивающие кожу, охлаждающие, ранозаживляющие компоненты. Обычно применяются препараты антигистаминной группы, не имеющие негативных реакций на солнечный свет. Врач может также при необходимости прописать и применение гормональных мазей, противовоспалительных препаратов и т.д.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии

Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, при том, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- готовясь к сезону «отпусков» начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- целесообразно избегать солнечного облучения между 10 и 14 ч — в период максимального излучения в спектре 290—320 нм.
- помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- старайтесь чередовать пребывание на солнце и в тени;
- при долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т.д.;
- при предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- не используйте косметику, не предназначенную для применения на солнце;
- по возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.
После долгой и холодной зимы первые лучи ласкового солнышка манят нас на природу. Хочется отдохнуть, набраться сил, укрепить свой иммунитет, приобрести здоровый и красивый оттенок кожи. Однако далеко не всегда солнечные лучи так приветливы, как нам казалось. Если вы заметили появление высыпаний и пятен на открытых участках тела, на которые попадало солнце, а также зуд, жжение кожи или ощущение «мурашек», «пощипывания», «покалывания» – или любые другие признаки фотодерматоза — стоит обратиться к аллергологу или дерматологу за развернутой консультацией.
Ультрафиолет и, соответственно, ожидаемые от него эффекты можно разделить на положительные и отрицательные. К положительным относится: ровный, красивый загар, уменьшение видимости косметических дефектов, выработка витамина D, масса положительных эмоций, дающая заряд бодрости и здоровья на целый год. Негативная сторона загара отображается в более быстром старении кожи, повышении риска опухолевых и аутоиммунных процессов, а у некоторых людей может развиться солнечная аллергия (фотодерматоз – боле широкое понятие), или как ее еще называют солнечная крапивница.
Причины и симптомы солнечной аллергии
Важно знать, что сами по себе солнечные лучи — не аллергены, они лишь являются провокаторами, пусковым механизмом в цепочке аллергической реакции.
Солнечная аллергия может появиться как при первых теплых лучах солнца, так и при длительном и интенсивном облучении, например, во время отдыха в южных, тропических странах.
Классификация фотодерматозов
Фотодерматиды в зависимости от факторов, вызывающих их, подразделяют на:
- экзогенные — вызываемые факторами внешней среды;
- эндогенные – вызываемые внутренними факторами.
Факторами, способствующими развитию фотодерматоза, могут быть:
- Определенный тип кожи – белая, тонкая, с большим количеством родинок и веснушек.
- Острые или хронические заболевания различных органов и систем, например, при патологии печени, почек, надпочечников, нехватке витаминов в организме, нарушении обмена веществ, а также любом состоянии, вызывающем ослабление иммунитета.
- Прием некоторых лекарственных препаратов, особенно имеющих противовоспалительное действие. Противодиабетические и мочегонные препараты, также могут стать причиной проявления солнечной крапивницы. К фотосенсибилизирующим препаратам можно отнести тетрациклины, амиодарон, хинидин, фторхинолоны, гризеофульвин, сульфаниламиды (в инструкции к препарату всегда указываются возможные побочные и нежелательные действия).
- Беременность является периодом, когда организм женщины в силу изменения гормонального фона, может изменить/усилить свою реакцию на солнечное излучение.
- Сочетание действия солнца и других раздражающих внешних факторов, например, хлорки в бассейне, работы с химически активными веществами, применение некачественной, «агрессивной» косметики, различных кремов, дезодорантов, масел.
- Влияние на организм нескольких аллергенов, употребление в пищу перекрестно реагирующих продуктов при сильно выраженном поллинозе и т. д.
Часто аллергией на солнце страдают дети, чей иммунитет ослаблен, после болезни.
Симптомы, проявления фотодерматоза
Проявления солнечной аллергии могут быть различными от легкого раздражения до больших волдырей или пятен, покрывающих практически всю поверхность кожи. Что касается времени – они могут проявляться после получаса непрерывного пребывания на солнце или через некоторое время (до трех суток).
Важно помнить, что фотодерматоз не всегда зависит от дозы ультрафиолетового облучения, он может возникнуть даже после посещения солярия и проявиться в виде:
- красноты на открытых участках тела;
- пятен, напоминающих ожоги;
- сыпи;
- зуда и жжения;
- шелушения;
- отеков.
Реже бывают следующие симптомы:
- гнойничковые высыпания;
- бронхоспазм (приступ удушья);
- солнечный обморок – резкое снижение артериального давления, потеря сознания.
Своими проявлениями солнечная аллергия чаще напоминает солнечный ожог, но отличительным и неприятным симптомом является, сильный зуд, с которым невозможно мириться. Также важным отличием служит четкость границ пятен или других высыпаний, которая свойственна только для солнечной крапивницы.
Диагностика солнечной аллергии

Если Вы заметили, необычную реакцию на солнце, рекомендую обратиться к аллергологу или дерматологу, которые назначат вам определенный спектр анализов и тестов, с помощью которых можно будет подтвердить факт наличия аллергии или предрасположенности к ней.
Невозможно бороться с болезнью не устраняя ее причин, поэтому будьте готовы к тому, что вам предложат комплексное обследование:
-
(скарификационные, prick-тесты, patch- тесты). Кожные аллергопробы являются быстрым, безопасным и самым достоверным методом обследования в иммунологии. Тестирование проводится пациентам от 5 до 50 лет; ; к бытовым, эпидермальным, пыльцевым, грибковым, пищевым, лекарственным и бактериальным аллергенам, а также яду насекомых;
- определение уровня специфических иммуноглобулинов к пищевым антигенам – диагностика пищевой непереносимости; , секрета из полости носа.
Лечение фотодерматоза

Обратитесь к квалифицированному специалисту при первых же проявлениях солнечной аллергии, будьте осторожны с применением средств народной медицины, ведь затягивание времени и самолечение может привести к ухудшению симптомов.
В связи с тем, что заболевание провоцируют внутренние расстройства организма, лечение должно быть направлено на преодоление как внешних последствий, так и хронических заболеваний и очагов инфекции.
Справиться с самым неприятным внешним проявлением – зудом, поможет применение мазей, гелей, которые содержат успокаивающие кожу, охлаждающие, ранозаживляющие компоненты. Обычно применяются препараты антигистаминной группы, не имеющие негативных реакций на солнечный свет. Врач может также при необходимости прописать и применение гормональных мазей, противовоспалительных препаратов и т. д.
Обязательно назначаются лекарственные препараты, которые способствуют нормализации обмена веществ, работы печени, обновлению клеток кожи. В большинстве случаев это витамины С, Е и В, антиоксиданты, а также никотиновая кислота.
Своевременный прием, начиная с середины февраля — начала марта, лекарственных средств, улучшающих обменные процессы, существенно повышает толерантность к ультрафиолету и в несколько раз уменьшает частоту возникновения рецидивов или делает их клинические проявления слабее. Кроме того, у некоторых больных удается достичь повышения резистентности к солнечному свету в 10—20 раз при применении фототерапии (повторных облучениях кожи в постепенно нарастающих дозах).
Профилактика солнечной аллергии
Помните, что отдых должен быть в меру активным, не стоит нагружать свой организм употреблением незнакомой, экзотической еды в больших количествах, алкоголя и тонизирующих напитков – ведь все это огромный стресс для всего организма! А постоянное пребывание на открытом солнце, притом, что диапазон волн в жарких странах отличается от привычного для нас, может послужить причиной развития солнечной аллергии.
- Готовясь к сезону «отпусков», начните с короткого приема солнечных ванн, постепенно увеличивая время пребывания на открытом солнце;
- Целесообразно избегать солнечного облучения между 10 и 14 часами — в период максимального излучения в спектре 290—320 нм.
- Помните, что у воды, при сильном ветре наша кожа получает в несколько раз больше облучения;
- Старайтесь чередовать пребывание на солнце и в тени;
- При долгом пребывании на открытых местностях, на пляже можно воспользоваться легкими накидками, панамками, шляпками и т. д.;
- При предрасположенности к солнечной аллергии рекомендуется носить одежду, из натуральных тканей закрывающую тело от прямого воздействия ультрафиолета;
- Постараться избегать приема лекарственных препаратов, способных спровоцировать аллергию на солнце (посоветуйтесь с лечащим доктором);
- Используйте косметические средства с солнцезащитным фильтром, посоветуйтесь с косметологом, дерматологом, какие именно средства подходят для вашего типа кожи;
- Не используйте косметику, не предназначенную для применения на солнце;
- По возможности сведите к минимуму использование парфюмерии, ароматических масел и дезодорантов.
Помните, что своевременное обращение к специалисту поможет вам избежать или уменьшить проявления солнечной крапивницы.
Чесотка
Несмотря на свою плохую «репутацию» и связь с социально неблагополучными слоями общества, чесотка встречается у всех категорий населения. Даже тщательное соблюдение всех правил личной гигиены не всегда сможет уберечь от этого заразного заболевания. Расскажем, как определить чесотку, что делать, если появился сильный зуд и как продезинфицировать одежду и постельное белье больного человека.
Что такое чесотка?
Чесотка или скабиес — это паразитарное заболевание кожи, вызываемое чесоточным клещом. Чесотка относится к широко распространенным дерматологическим патологиям как в России, так и во всем мире.
Согласно официальной статистике, в РФ первичная заболеваемость составляет почти 46 случаев на 100 тысяч населения в год. При этом считается, что реальные показатели существенно выше¹.
Данные всемирной организации здравоохранения свидетельствуют о том, что в мире порядка 200 млн людей одномоментно страдают от чесотки. Распространенность в различных регионах колеблется от 0,2 до 71% населения в тропических широтах. Чаще всего чесотка возникает у детей. Средняя инфицированность среди них составляет 5–10%².
Пути заражения
Чесотку вызывает чесоточный клещ — Sarcoptes scabiei homonis (рис. 1). По своей природе эти клещи — постоянные паразиты, большую часть жизни (1-1,5 месяца) проводящие в коже хозяина. Лишь на короткий период расселения они находятся на поверхности кожи. Вне кожных покровов паразиты могут жить не более 3 дней.
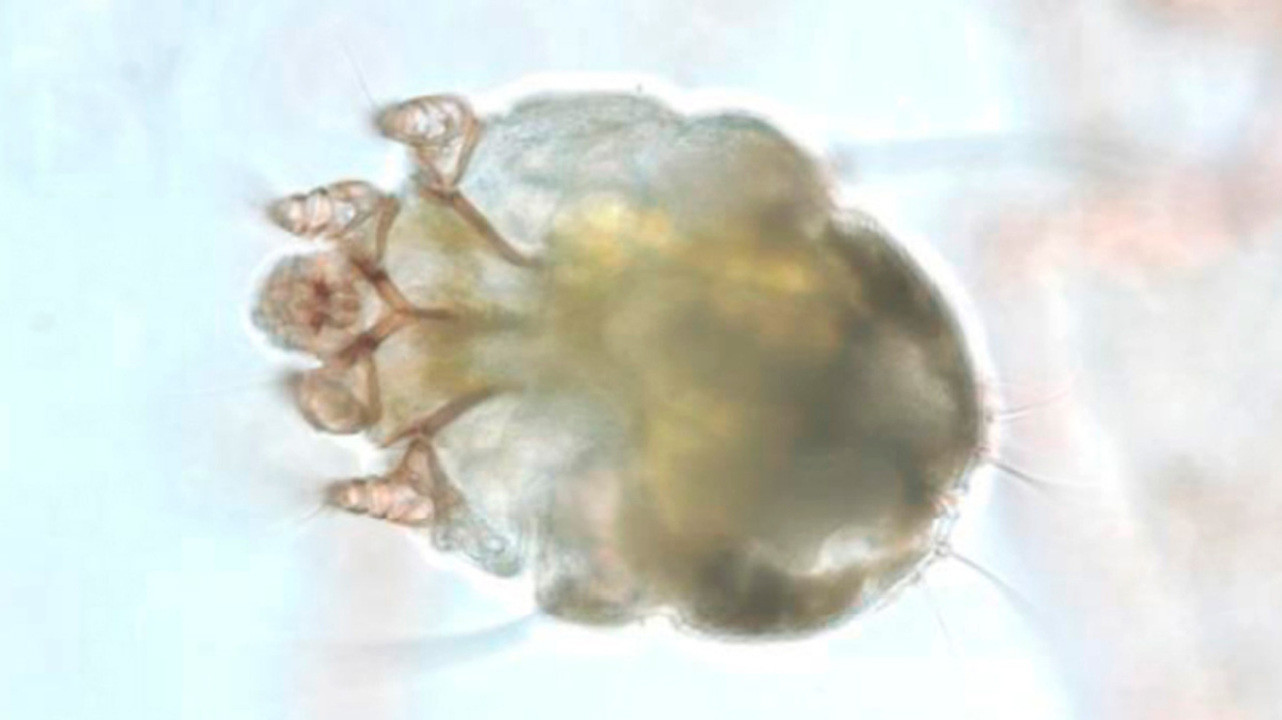
Рисунок 1. Чесоточный клещ. Источник: Annals of dermatology / Open-i (Attribution-NonCommercial 4.0 International)
Основная активность чесоточного клеща наблюдается в ночные часы. В связи с этим вероятность заражения чесоткой выше поздно вечером и ночью, а наибольшему риску подвержены лица, ведущие активную ночную социальную жизнь. Для проникновения паразита в кожу человека требуется порядка 30 минут.
Чесоточный клещ умеет рыть норы
Ключевой признак чесотки — чесоточное ходы — является результатом активности женской особи чесоточного клеща. После спаривания на поверхности кожи паразит прогрызает наружный слой кожи, эпидермис. Далее клещ перемещается под ним, оставляя после себя характерный ход, в конце которого откладывает яйца (рис. 2). Как правило, на создание одного такого хода чесоточному клещу необходимо от 15 минут до нескольких часов. Спустя 1-2 недели из яиц вылупляются новые особи, которые замыкают цикл.
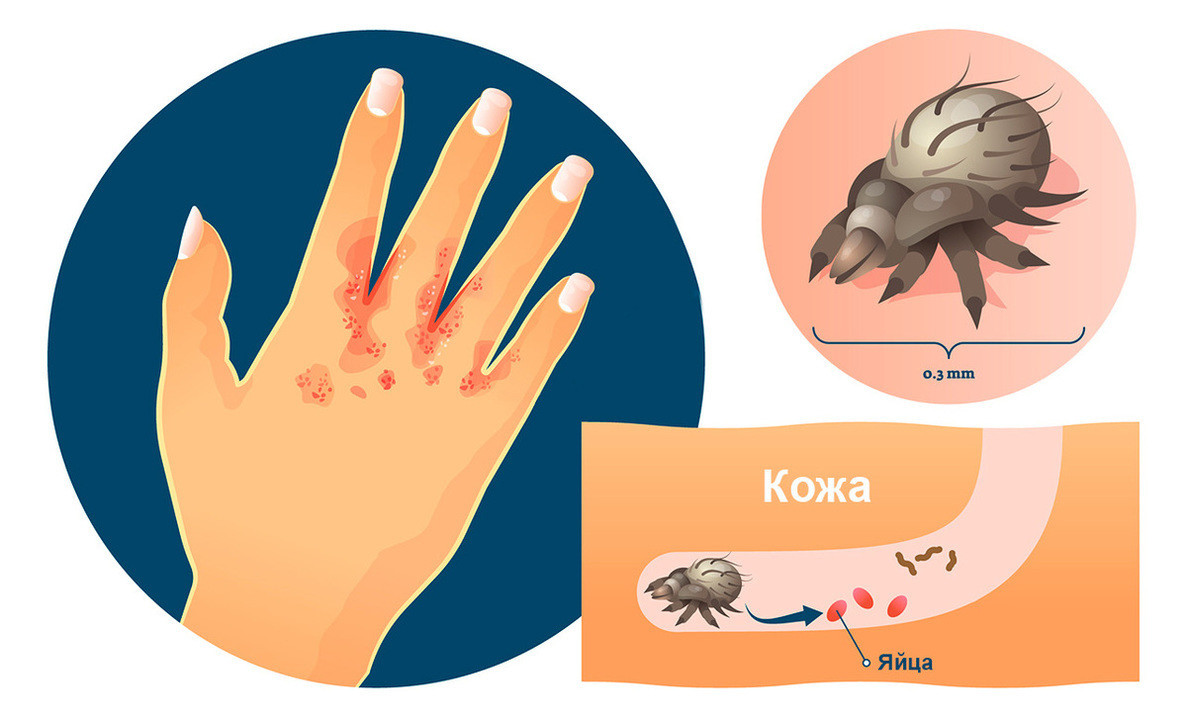
Рисунок 2. Чесоточный клещ делает ходы в коже. Источник: Tharakorn / Depositphotos
Инфицирование возбудителем чесотки происходит контактным путем, прямым или непрямым способом. Прямое инфицирование обусловлено телесным контактом с больным, как правило, при длительном рукопожатии, интимной близости и т.д.
Непрямое заражение возможно посредством контакта с предварительно зараженными общими предметами быта (полотенцами, постельным бельем или средствами индивидуальной гигиены) и с инфицированными поверхностями в общественных местах.
Где можно заразиться чесоткой?
Поскольку чесоточный клещ может оставаться активным вне организма хозяина несколько дней, возникает риск инфицирования в различных общественных местах. Наиболее опасными в этом плане являются поверхности, с которыми происходит тесный телесный контакт у большого количества людей. Часто заражение происходит в:
- Саунах, банях.
- Бассейнах.
- Поездах и общественном транспорте дальнего следования.
- Общественных душевых и туалетах на вокзалах, в детских лагерях и санаториях.
Менее очевидными, но от этого не менее опасными, являются прокатные вещи, с которыми подразумевается длительный телесный контакт, например, спальные мешки и другая экипировка для туристических походов.
Можно ли заразиться чесоткой от домашних животных?
Чесотка встречается и среди животных, но у них другой возбудитель. У домашних питомцев может быть чесоточный клещ, который не выживает и не размножается на людях. Если животное, страдающее чесоткой, находится в тесном контакте с человеком, клещ может попасть на его кожу и вызвать временный зуд и раздражение. Однако этот животный клещ не может размножаться в коже человека и погибает через пару дней³.
Несмотря на то что попадание чесоточного клеща животных на кожу человека не требует лечения, домашний питомец должен пройти курс соответствующей терапии. Иначе такие клещи могут и дальше проникать в кожу человека, вызывая симптомы заболевания³.
Кто в группе риска?
В группе риска лица, пребывающие в продолжительном контакте с большим количеством людей. В первую очередь это те, кто проживают в казармах, общежитиях, длительно находятся в больнице или в местах лишения свободы. Также это касается детей, растущих в детских домах, и жителей домов престарелых³.
Высока вероятность заражения чесоткой у бездомных людей, социально неблагополучных семей, которые не уделяют достаточного внимания личной гигиене, а также у работников сферы интимных услуг.
Классификация
На основе клинических характеристик чесотки и ее течения принято выделять следующие формы болезни¹:
- Классическая или типичная. Сопровождается характерными для чесотки клиническими симптомами: зудом, сыпью и образованием ходов в коже.
- Чесотка без ходов. Развивается при пребывании личинок чесоточного клеща на поверхности кожи до вылупления взрослых особей. Проявляется в виде папул и везикул. Длится не более 2 недель.
- Узелковая чесотка или скабиозная лимфоплазия. Протекает по типу аллергической реакции с зудом в области локтей, ягодиц, живота, молочных желез и мужских половых органов и с образованием узелков и папул.
- Скабиозная эритродермия. Возникает у людей, больных чесоткой на протяжении нескольких месяцев и использующих кортикостероидные мази, противозудные препараты. На фоне красной кожи выявляются множественные небольшие чесоточные ходы длиной до 2-3 мм. В зонах, подверженных механическому воздействию (например, локти и ягодицы), наблюдается утолщение наружного слоя кожи (гиперкератоз).
- Чесотка «чистоплотных» или «инкогнито». Возникает у людей, тщательно соблюдающих правила личной гигиены, и на фоне нормально работающей иммунной системы. Отличается единичными высыпаниями на коже и слабо выраженным зудом, возникающим в ночное время.
- Норвежская или крустозная, корковая чесотка. Характеризуется большими чесоточными ходами в коже, значительным количеством клещей, выраженным воспалением и появлением большого числа папул, массивных серо-желтых или буро-черных корочек на коже. Наблюдается у людей с ВИЧ, онкологическими патологиями и другими нарушениями иммунитета, редко — у детей.
- Псевдочесотка. Это заражение чесоткой, которой страдают животные. При этом возникают волдыри, геморрагические корочки и расчесы. Развивается сразу же после контакта с больным животным и без лечения проходит в течение нескольких дней.
Осложнения
Для чесотки характерно присоединение бактериальной инфекции с развитием вторичных пиодермий или дерматитов. Чаще всего они наблюдаются при сопутствующем нарушении иммунитета, неправильном или запоздалом лечении.
Основными вариантами осложнений чесотки являются¹:
- Стафилококковое импетиго.
- Остиофолликулиты и глубокие фолликулиты.
- Фурункулы и вульгарные эктимы.
- Аллергические реакции по типу крапивницы и микробной экземы.
При формировании вторичных бактериальных инфекций кожи возникают нехарактерные для чесотки симптомы, в том числе:
- Лимфаденопатия — увеличение рядом расположенных лимфатических узлов.
- Повышение температуры тела.
- Болезненность и отечность в области поражения.
- Нарушение общего состояния в виде слабости, недомогания, сонливости и утраты аппетита.
Симптомы чесотки
Признаки заболевания при первичном заражении чесоточным клещом возникают спустя 1-2 недели, при повторном инфицировании — на протяжении первых суток. Первыми симптомами являются зуд и кожные высыпания в виде папул (бугорков) или везикул (пузырьков), часто сопровождающиеся расчесами. Они обусловлены аллергической реакцией организма на продукты жизнедеятельности клеща. Для чесотки характерно обострение зуда в ночное время.
В разгаре заболевания формируются чесоточные ходы — возвышающиеся над уровнем кожи прямые или изогнутые линии беловато-сероватого или грязно-серого цвета, длина которых составляет 5-7 мм, а на их окончании возникают новые элементы сыпи (рис. 3).
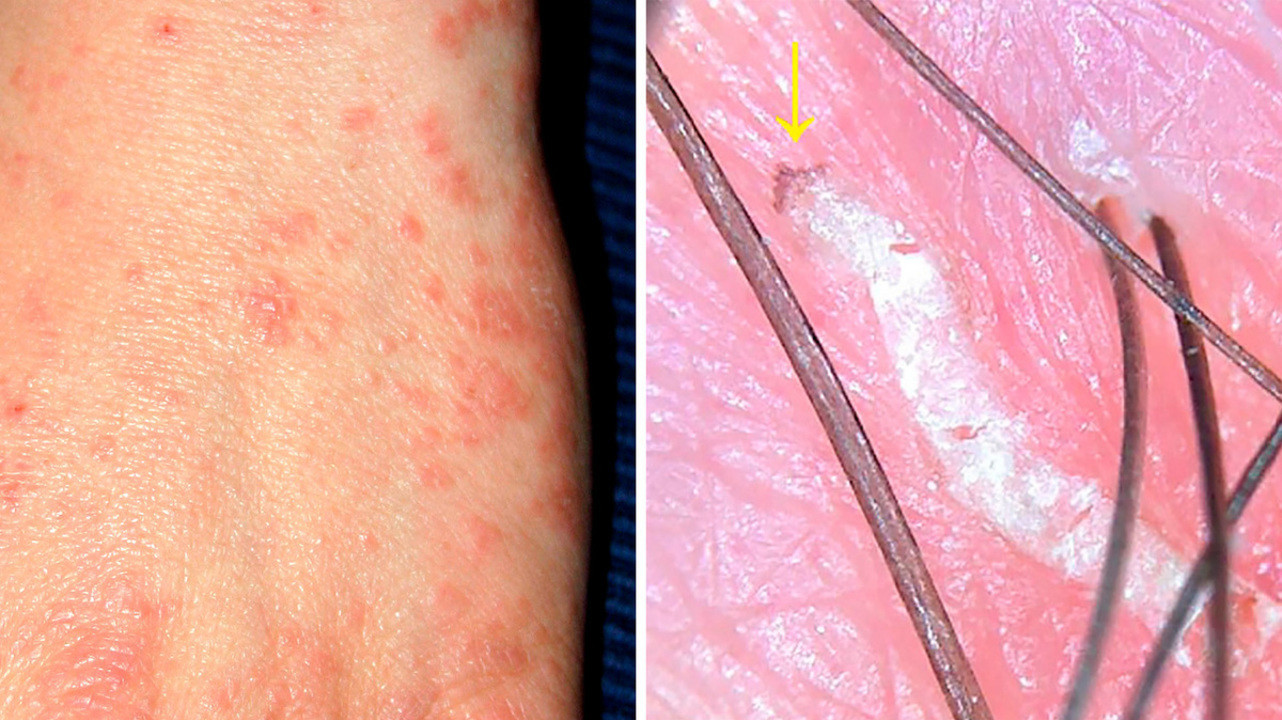
Рисунок 3. Чесоточная сыпь и ходы под кожей. Источник: Steschke / Wikipedia (Creative Commons Attribution-Share Alike 3.0 Unported license), PLoS neglected tropical diseases / Open-i (Attribution 4.0 International)
Чаще всего поражаются следующие участки кожи (рис. 4):
- Запястья и кисти, преимущественно — область лучезапястного сустава.
- Стопы.
- Боковые поверхности пальцев.
- Туловище, молочные железы. В межлопаточной области сыпь, как правило, отсутствует.
- Область половых органов.
Как отличить чесотку от укусов постельных клопов и блох?
Помимо чесотки, выраженный зуд и кожные высыпания могут возникать и при укусах других паразитов, появившихся из-за нарушений правил личной гигиены. Наиболее распространенными из них являются блохи и постельные клопы.
Укусы постельных клопов и кожные высыпания, которые их могут сопровождать (папулы, волдыри, пурпурные пятна), чаще располагаются на открытых участках тела (шея, запястья, голеностопный сустав). И на небольшом расстоянии друг от друга, в виде небольшой цепочки. Также при наличии в доме постельных клопов на белье часто можно найти пятна крови и особей, которые были раздавлены человеком во сне.
Блохи также чаще всего кусают открытые участки, но преимущественно в нижней части тела. Сами укусы имеют вид красных точек, окруженных зоной отека. Несмотря на общую сгруппированность, между укусами чаще остается не менее 2 см.
Нередко чесотка сопровождается специфическими симптомами¹:
- Симптом Арди: образование пустулы и гнойных корочек на локтях и в прилегающих областях.
- Симптом Горчакова: возникновение кровянистых корочек в области локтей в прилегающих тканей.
- Симптом Михаэлиса: формирование кровянистых корок и кожной сыпи по типу импетиго в межъягодичной складке с переходом на крестец.
- Симптом Сезари: ощущение незначительного полосовидного возвышения над кожей, где есть чесоточный ход.
Особенности чесотки у пожилых людей и детей
У людей пожилого возраста чесотка несколько отличается. Чесоточных ходов сравнительно мало, а папулы и везикулы встречаются редко. При этом часто отмечаются расчесы и образуются кровянистые корочки. Чаще развиваются осложнения, из которых преобладает аллергический дерматит и микробная экзема.
У детей при чесотке в патологический процесс вовлекаются обширные участки тела, в том числе — лицо и волосистая часть головы. У младенцев могут поражаться ногтевые пластинки. Чесоточные ходы часто сопровождаются покраснением и отеком окружающих их участков ткани.
Когда обратиться к врачу?
Первые признаки развития чесотки являются причиной обращения к врачу-дерматологу за медицинской помощью. Это обусловлено высокой вероятностью распространения инфекции и опасностью больного для окружающих.
Также на консультацию к специалисту направляются все люди, побывавшие в контакте с больным чесоткой, — потенциально они могут быть инфицированы. Это половые партнеры, члены семьи. При этом все люди должны проходить лечение одновременно, чтобы предотвратить повторное заражение.
Диагностика
Первичный диагноз чесотка устанавливается на основе жалоб больного, данных анамнеза (наличие факторов риска, контакта с больным человеком) и результатов внешнего осмотра пораженных участков кожи. Подтверждается он с помощью лабораторных и инструментальных методов исследования, позволяющих выявить чесоточного клеща в организме.
Наибольшей диагностической ценностью при этом заболевании обладают следующие методики:
- Прокрашивание чесоточных ходов. При помощи анилиновых красителей, спиртового раствора йода, которые наносятся на элементы кожной сыпи, идентифицируются характерные чесоточные ходы.
- Масляная витропресия. Один из методов быстрого выявления чесоточных ходов, который заключается в надавливании на участок кожи предметным стеклом. Предварительно на кожу может наноситься минеральное масло.
- Извлечение клеща. При помощи стерильной одноразовой иглы проводится вскрытие слепого конца чесоточного хода. Клеща извлекают и помещают на предметное стекло в каплю воды или 40% раствор молочной кислоты, накрывают покровным стеклом и изучают под микроскопом.
- Диагностический соскоб кожи. Позволяет изучить содержимое чесоточного хода, папул и везикул. Каплю 40% раствора молочной кислоты наносят на чесоточный ход, папулу, везикулу или корочку. Через 5 минут размягченную кожу соскабливают скальпелем до появления капли крови, а полученный материал изучают под микроскопом.
- Дерматоскопия. Визуальный осмотр кожи при помощи дерматоскопа с увеличением до 20 раз, что дает возможность с высокой точностью выявить чесоточные ходы, яйца чесоточного клеща или другие характерные для заболевания изменения кожи.
Дифференциальная диагностика чесотки проводится с другими заболеваниями, которые могут вызывать выраженный зуд, папулезные или везикулярные кожные высыпания. К таковым относятся¹:
- Контактный аллергический дерматит.
- Крапивница.
- Токсикодермия.
- Крысиный клещевой дерматит.
- Педикулез.
- Флеботодермия.
- Дисгидротическая экзема.
- Атопический дерматит.
- У детей – почесуха, ветряная оспа и т.п.
Лечение
Лечение чесотки в подавляющем большинстве случаев проводится в домашних условиях. Госпитализация может понадобиться только при невозможности изоляции больного от окружающих, а также формировании серьезных осложнений или при опасных сопутствующих патологиях. Еще одним показанием к стационарному лечению является наличие психического, неврологического или другого заболевания, при котором пациент не может самостоятельно выполнить все назначения врача.
Целью проводимой антискабиозной терапии является уничтожение чесоточного клеща, снятие имеющихся симптомов заболевания, предотвращение осложнений и инфицирования окружающих. В схему лечения включаются следующие группы средств:
- Противочесоточные препараты: серная мазь, бензилбензоат, перметрин. Могут назначаться в виде эмульсий или мазей, которые наносятся непосредственно на пораженные участки. В зависимости от конкретного средства частота и кратность использования может варьировать от 1 раза в день на протяжении 1-2 дней до 3 раз в день в течение 3-5 суток.
- Противоаллергические средства. Позволяют справиться с кожным зудом и снизить выраженность кожной сыпи. Преимущественно используются антигистаминные средства (лоратадин, дезлоратадин, цетиризин), но в тяжелых случаях могут применяться местные кортикостероиды (бетаметазон, гидрокортизон).
Особенности использования мазей или эмульсий при чесотке
В клинической практике наиболее часто применяются следующие противочесоточные средства:
- Крем с перметрином 5%. Это одно из самых популярных лекарств от чесотки, безопасное для детей старше 2 месяцев, а также беременных женщин. Чаще всего назначается 2-3 кратное применение с интервалом примерно в неделю.
- Мазь или эмульсия с бензилбензоатом 20% для взрослых и 10% – для детей от трех до семи лет. Назначается в первый и четвертый день, смывается через 12 часов после нанесения.
- Серная мазь 33%. Применяется ежедневно 1 раз на ночь в течение 5-7 дней. Противопоказана детям до 3 лет и беременным.
Особенности применения зависят от конкретного препарата и его лекарственной формы, но принято выделять общие правила использования местных противочесоточных средств.
- Обработка кожи препаратом должна проводиться после гигиенических процедур, перед сном.
- При нанесении средства рекомендуется тщательно втирать его в пораженный участок, особенно в ладони и стопы. При этом нанесение должно производиться руками, а не салфетками или ватными дисками.
- Перед началом лечения важно сменить постельное белье и пижаму.
В жаркое время года для лечения чесотки рекомендуются препараты в форме аэрозоля. Это связано с тем, что аэрозоли не требуют интенсивного втирания в кожу и, в отличие от мазей, не могут привести к перегреванию участка кожи и формированию осложнений в виде дерматитов или пиодермии.
Как облегчить зуд?
При эффективном лечении зуд обычно сохраняется в течение 1-2 недель. Облегчить состояние в домашних условиях помогут следующие рекомендации 4 :
- Охладите и смочите кожу. Прохладная вода или охлажденная влажная повязка, наложенная на раздраженные участки кожи, может уменьшить зуд.
- Нанесите успокаивающий лосьон, он уменьшает боль и зуд при незначительных раздражениях кожи.
- Принимайте антигистаминные препараты. Они снижают аллергическую реакцию, провоцирующую зуд, но перед их использованием лучше проконсультироваться с доктором.
Очищаем дом от чесоточного клеща
Несмотря на то что в большинстве случаев передача чесоточного клеща происходит при тесном телесном контакте с больным человеком, необходимо исключить и другие пути заражения. Важен правильный уход за жильем больного. После постановки диагноза необходимо собрать все его личные вещи и обеззаразить их.
Помимо обработки вещей, для очищения дома от чесоточного клеща важно провести профилактическое лечение всех его жителей, которые потенциально могли быть инфицированы и еще не имеют симптомов патологии. Это же правило касается и тех людей, которые регулярно посещают дом: нянь, социальных работников, близких родственников и т.д.
Как обработать белье больного с чесоткой?
Чесоточные клещи не выживают более 2-3 дней вне кожи человека. Постельное белье, одежду, полотенца можно обеззараживать путем машинной стирки в горячей воде (70-90°C) и сушки с использованием горячего цикла, проглаживания утюгом или химической чистки. Вещи, которые нельзя стирать или подвергать химической чистке, нужно отложить и минимум 72 часа ими не пользоваться3.

Стирка всех вещей больного необходима для избавления от чесоточных клещей. Фото: kuprevich / freepik.com
Народное лечение чесотки
Помимо противочесоточных средств и традиционной антискабиозной терапии также могут использоваться средства народной медицины. Однако перед их применением необходимо посоветоваться с лечащим специалистом в связи с высоким риском вторичных инфекций при неправильном подходе к лечению.
Широко применяемыми народными лекарствами против чесотки являются:
- Смесь на основе серной мази. 2 ч. л. мази смешиваются с 1 ст. л. измельченного хозяйственного мыла, 1 ст. л. домашнего смальца и 1 ч. л. дегтя. Лечение длится 4-5 дней.
- 9% или яблочный уксус. Применяется в чистом виде путем смазывания пораженной области. Нанесенный уксус не смывается.
- Смесь уксуса и чеснока. Для приготовления следует взять 4-5 крупных зубчика чеснока, измельчить их и залить 200 г уксуса, после чего дать настояться на протяжении 10 суток. Полученное средство необходимо наносить на зону высыпаний 2 раза в день.
- Скипидар. 1 ч. л. скипидара смешивается с 2 ст. л. нагретого подсолнечного или сливочного масла. Пораженные участки кожи смазываются 2 раза в день, средство можно не смывать.
Прогноз и профилактика
Прогноз при чесотке благоприятный. При правильном лечении и исключении возможности повторного инфицирования заболевание проходит бесследно.
Профилактика чесотки подразумевает отсутствие контакта с больными людьми или потенциально опасными предметами и поверхностями. Базовые рекомендации по предотвращению заражения чесоточным клещом включают в себя:
- Тщательное соблюдение правил личной гигиены.
- Использование индивидуальных банных принадлежностей.
- Отказ от проката вещей, которые могут быть источником инфекции: спальных мешков, постели и др.
- Тщательная обработка жилья и предметов при выявлении чесотки у проживающих в нем.
- Профилактическое обращение за консультацией к дерматологу при контакте с больным чесоткой.
- Регулярные профилактические осмотры для сотрудников детских учреждений, домов престарелых и других учреждений с длительным пребыванием.
В помещениях, в которых проживает большое количество людей, например, казармах и общежитиях, рекомендуется регулярное проведение осмотров и профилактическое лечение противочесоточными средствами новичков.
Заключение
Чесотка — это очень заразное заболевание, в борьбе с которым одну из ключевых ролей играет ответственность и внимательность. При лечении важно продезинфицировать все потенциально зараженные поверхности и провести профилактическую терапию всех людей, с которыми контактировал больной. Даже небольшая погрешность может привести к повторному инфицированию и развитию заболевания.
Источники:
- https://www.mediasphera.ru/issues/klinicheskaya-dermatologiya-i-venerologiya/2016/6/1199728492016061074
- https://probolezny.ru/krapivnica/
- https://www.mediasphera.ru/issues/klinicheskaya-dermatologiya-i-venerologiya/2011/2/031997-28492011210
- https://www.gormed.su/allergologiya/solnechnaya-allergiya/
- https://medportal.ru/enc/dermatology/infectionskin/32/
