Метформин — это лекарство, используемое для лечения диабета 2 типа и его профилактики, если существует высокий риск развития болезни. Средство также
Причины, симптомы, стадии острого артрита. Локализации и виды: ревматоидный, инфекционный, ревматический, гнойный и другие. Чем лечить острый артрит, чтобы забыть о проблеме навсегда!
Показания к назначению анализа на витамин Д, правила подготовки к сдаче исследования, расшифровка результатов анализа на 25-OH и показатели нормы.
Острый артрит
В большинстве случаев начало воспалительного процесса в суставах протекает остро. Острый артрит легче выявить и пролечить, поэтому при правильном лечении исходом заболевания является полное выздоровление. Некоторые виды артритов заканчиваются не выздоровлением, а ремиссией и требуют постоянного врачебного наблюдения. Из этой статьи вы узнаете, что такие заболевания можно успешно лечить, не допуская разрушения суставов. Острые артриты и их последствия хорошо умеют лечить в медицинском центре «Парамита», Москва.
Острый артрит – что это такое
Это воспалительный процесс в суставной полости, протекающий с ярко выраженными симптомами. Если воспаление развивается в одном суставе, то носит название моноартрита, в двух — трех – олигоартрита, при множественном поражении — полиартрита.
Заболевание может развиваться в любом возрасте у мужчин и женщин. Отдельные его виды чаще поражают женщин (ревматоидный артрит) или мужчин (реактивный артрит). Код по Международной классификации болезней 10-го пересмотра (МКБ10) М13.9 (другие неуточненные артриты).
Большинство острых артритов заканчиваются полным выздоровлением. Но некоторые виды после окончания острого периода переходят в хроническую форму и продолжают медленно прогрессировать с разрушением хрящевой ткани. Любой нелеченый артрит также может принять хроническое течение с чередованием обострений и ремиссий и постепенной утратой суставной функции.
Причины острого артрита
Причины развития данной патологии могут быть разными:
- Травма. При закрытой травме поврежденные клетки реагируют выделением провоспалительных (поддерживающих воспаление) веществ. Это приводит в развитию асептического (без инфицирования) серозного (негнойного) воспаления сустава. Чаще всего травмируется колено.
- Проникновение в суставную полость инфекционных возбудителей. Инфекция может попадать в сустав при открытых травмах, из расположенных рядом гнойников или из отдаленных очагов инфекции. Все инфекционные возбудители делятся на:
- неспецифические – в основном это представители условно-патогенной микрофлоры, обитающие на соприкасающихся с внешней средой поверхностях тела – коже и слизистых; при определенных условиях они становятся патогенными (золотистый стафилококк, стрептококк, пневмококк и др.); эти возбудители могут вызывать, как серозные, так и гнойные острые артриты;
- специфические – сустав инфицируется при какой-то общей инфекции – бруцеллезе, туберкулезе, гонорее и др.
- Инфекционно-аллергические процессы – с развитием аллергической реакции на инфекцию или на токсические продукты, выделяемые инфекционными возбудителями (реактивный артрит).
- Аутоаллергии. Заболевание начинается после попадания в организм инфекции, развития на нее аллергии, после чего потом происходит сбой в работе иммунной системы и развитие аллергии на собственные суставные ткани (ревматоидный артрит).
- На фоне общего заболевания — острый артрит развивается на фоне псориатического, подагрического.
Предрасполагающие факторы, способствующие развитию заболевания: профессиональная деятельность, связанная с тяжелыми физическими перегрузками или частыми травмами (спортсмены, грузчики), переохлаждения, малоподвижный образ жизни в сочетании с лишней массой тела. Для инфекционно-аллергических и аутоаллергических артритов основным предрасполагающим фактором является отягощенная наследственность (аналогичные заболевания у близких родственников).
Симптомы острого артрита
Острый артрит имеет характерные симптомы, поэтому его трудно с чем-то спутать.
Первые признаки
Начальные симптомы острого артрита: повышение температуры тела, недомогание, слабость, головная боль. При серозном воспалении эти симптомы могут быть выражены незначительно, при гнойном – ярко. Кожа над пораженной областью отекает, краснеет, становится горячей на ощупь. Болевой сидром выражен, особенно, если процесс гнойный. Ограничение подвижности из-за боли. При поражении височно-нижнечелюстного сустава появляются боли в нижней челюсти и нарушение жевания.
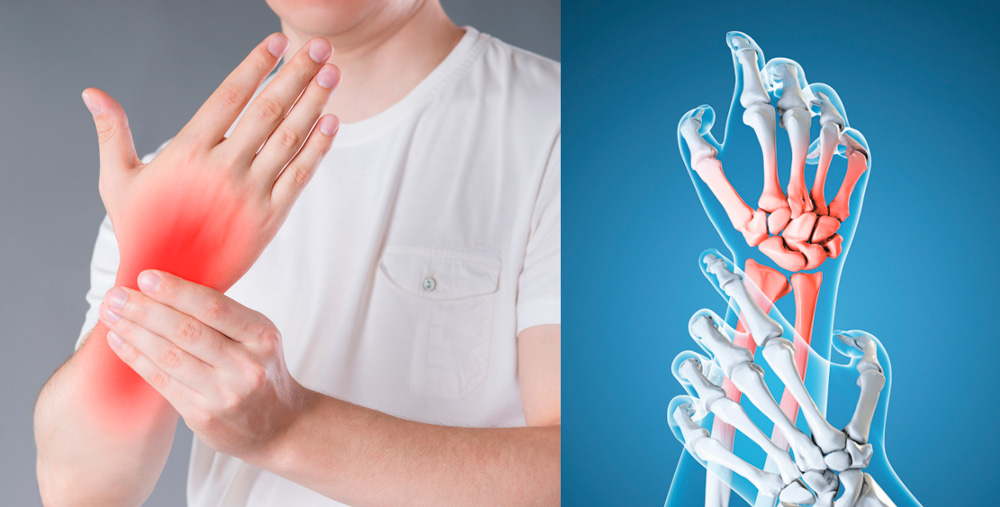
Боли в суставах и покраснения кожного покрова — основные симптомы острого артрита
Явные симптомы
Все симптомы нарастают, больной сустав неподвижен из-за боли. Нарастает отечность и покраснение околосуставных тканей. При скоплении в суставной полости большого объема воспалительной жидкости (экссудата) у проводящего обследование врача появляется ощущение движения жидкости под пальцами (флюктуации). При отсутствии медицинской помощи появляется риск развития серьезных осложнений.
Опасные симптомы
За медицинской помощью следует обращаться, если появились следующие симптомы:
- лихорадка в сочетании с отеком, покраснением и болезненностью сустава;
- боль, припухлость и покраснение в одном или нескольких суставах;
- появление вышеперечисленных симптомов через несколько дней после травмы или резкое внезапное обострение всех симптомов, которые ранее были значительно менее выражены;
- сильная суставная боль в суставе, препятствующая сгибанию и разгибанию конечности;
- боли в нижней челюсти и нарушение процесса жевания.
Чем опасно заболевание
Асептический воспалительный процесс может пройти самостоятельно, но, если присоединится инфекция, возможно тяжелое течение заболевания с многочисленными осложнениями и деформацией сустава.
Стадии острого артрита
Стадии острого серозного неосложненного артрита:
- Начальная – воспаление и отек синовиальной оболочки, скопление в суставной полости серозного содержимого. Кожа над суставом отекает, краснеет, появляется боль (от умеренной до сильной);
- Развернутая – нарастание всех признаков воспаления без значительного разрушения тканей сустава. Но на клеточном уровне разрушения имеются. Боли нарастают, конечность сгибается с трудом;
- Восстановительная — постепенное стихание острого воспаления и риск разрастания внутри сустава соединительной ткани, что приведет к нарушению суставной функции. Поэтому очень важно правильное проведение реабилитации.
Стадии острого гнойного артрита:
- Начальная – в суставной полости появляется гной, пока еще не разрушающий сустав. Симптомы: высокая температура, отечность и болезненность, больно пошевелить конечностью. На рентгенографии выявляется расширение суставной щели из-за нарастающего объема гноя. Прилегающие ткани могут быть не изменены, но иногда вокруг сустава образуются гнойники, при этом состояние больного резко ухудшается.
- Развернутая – разрушаются мягкие ткани внутри сустава: синовиальная оболочка, связки, сухожилия мышц. Конечность неподвижна из-за сильнейших болей. Эта стадия может протекать, как с поражением, так и без поражения околосуставных тканей.
- Деструктивная – разрушается хрящевое покрытие сустава и расположенная под ним кость. На рентгенограмме просматривается очаговое разрушение хряща и кости, сужение суставной щели. Деструкция может протекать без проникновения гноя в окружающие ткани, с образованием абсцессов и флегмон, а также с прорывом гноя на поверхность тела и образованием свищей.
- Конечная – при своевременно начатом лечении можно остановить гнойный воспалительный процесс на любой стадии. В зависимости от того, насколько далеко зашло разрушение сустава, возможно полное выздоровление или частичное нарушение функции сустава.
Функция в значительной степени может быть восстановлена при проведении реабилитационных мероприятий. При отсутствии лечения развивается полная неподвижность сустава (анкилоз).
Возможные осложнения
Любые артриты опасны. А гнойный артрит – это еще и риск для жизни больного. При отсутствии адекватное лечения возможны следующие осложнения:
- развитие стойких нарушений суставной функции с его неподвижностью и инвалидизацией;
- переход острого воспаления в хроническое с обострениями артрита и постепенным разрушением суставных тканей;
- тяжелые гнойные местные (абсцессы, флегмоны) и общие (сепсис) осложнения с угрозой жизни больного.
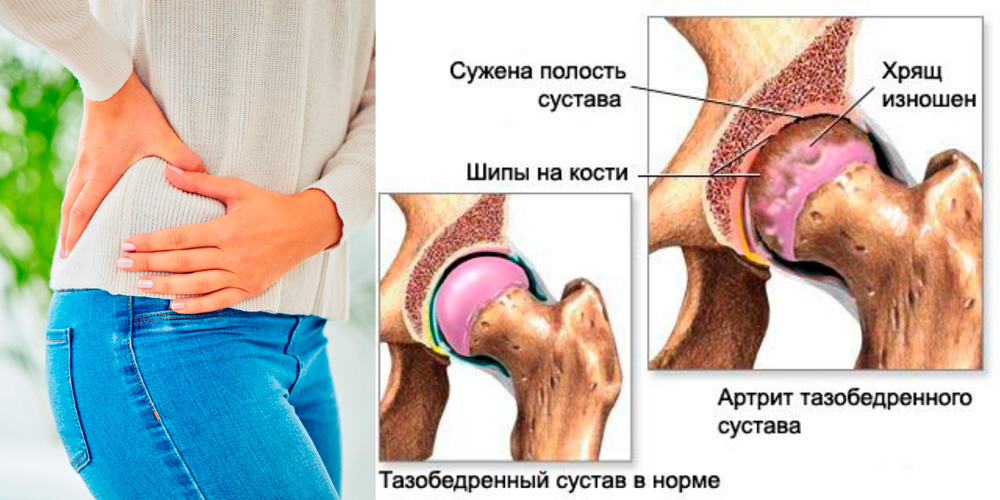
Распространенное осложнение острого артрита — нарушение суставной функции
Первая помощь больному при осложнении
- принять обезболивающее (Анальгин, Пенталгин, Найз – если повышена температура, то эти лекарства подействуют и как жаропонижающее) и успокоительное (настой валерианы или пустырника, Валокордин);
- нанести на больной сустав любую обезболивающую мазь или гель — Диклофенак, Пенталгин и др.
- вызвать врача на дом; если очень высокая температура, то лучше вызвать скорую помощь;
- лечь и принять положение, максимально уменьшающее боль.
При подозрении на гнойный артрит врач направит вас в хирургическое отделение больницы. Не отказывайтесь от госпитализации – на кону может стоять не только ваше здоровье, но и жизнь.
Клинические формы острого артрита
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Каждый вид артрита имеет как общие с остальными видами клинические симптомы, так и собственные отличительные особенности.
Травматический острый артрит
Даже при небольших травмах и перегрузках нарушается работа клеток синовиальной оболочки сустава, в ответ они вырабатывают активные действующие вещества (простагландины, цитокины), поддерживающие воспаление. Чаще всего при закрытых травмах артрит имеет асептический характер и проявляется в виде небольшой припухлости и болезненности сустава. Но в суставную полость может попасть инфекция. Это происходит при открытых ранах или с током крови из отдаленных очагов инфекции, например, из ЛОР-органов (тонзиллиты, гаймориты), кариозных зубов и др., что становится причиной развития острого неспецифического артрита, в том числе гнойного.
Асептическое воспаление может пройти самостоятельно без последствий, но иногда при этом все же остаются изменения, приводящие к нарушению функции сустава. Поэтому заболевание необходимо лечить под контролем врача с последующим проведением реабилитации.
Острый гнойный артрит (неспецифический)
Присоединение неспецифической (патогенной и условно-патогенной — постоянно обитающей на поверхности тела человека) инфекции к любому виду артрита проявляется ухудшением общего состояния. Артрит может иметь серозный или гнойный характер. При серозном (негнойном) слегка повышается температура тела, усиливается покраснение и отек околосуставных тканей. При назначении антибактериальной терапии заболевание заканчивается полным выздоровлением. Если не лечить, то в результате процесс может переходить в гнойный.
Гнойный артрит – это тяжелое общее заболевание, сопровождающееся высокой лихорадкой, ознобом, головной болью, недомоганием. Одновременно появляется покраснение и отечность тканей над суставом с сильной болью и невозможностью движения в конечности.
Заболевание требует экстренной госпитализации в хирургическое отделение больницы с последующей длительной реабилитацией в амбулаторных условиях.
Острый инфекционный артрит (специфический)
Инфекционные специфические артриты протекают по-разному, в зависимости от вызвавшего его возбудителя. Так, гонорейный артрит протекает остро, с лихорадкой, покраснением и отеком сустава. Остро протекают вирусные артриты (при парвовирусной инфекции, хронических гепатитах, краснухе), но клиническое течение их доброкачественное, заканчивающееся, как правило, благоприятным исходом.
Острый подагрический артрит
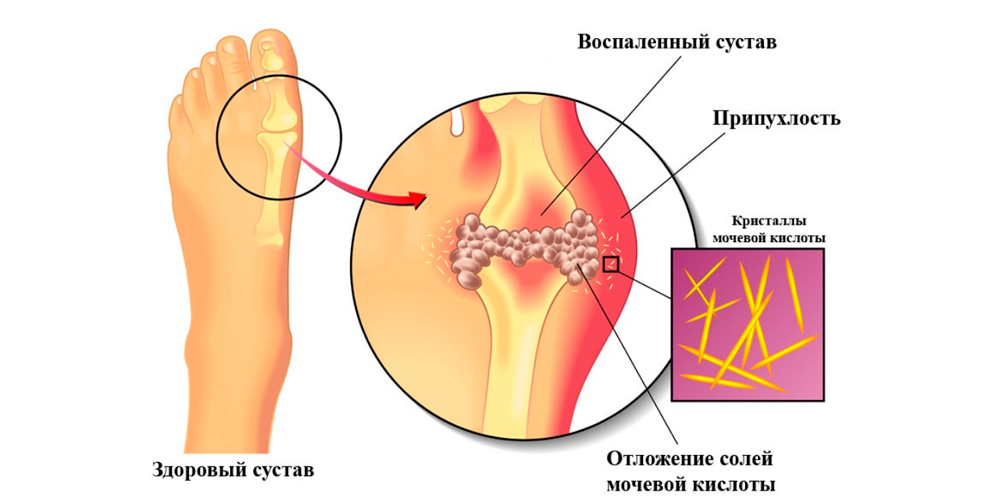
Острый подагрический артрит стопы
Причиной подагры является повышенное содержание солей мочевой кислоты в крови и скопление ее кристаллов в суставных и околосуставных тканях, вызывающее раздражение и воспаление. Приступы подагры всегда протекают остро. Внезапно появляется сильнейшая боль в одном или нескольких суставах. Над пораженным суставом появляются резкий отек и выраженное покраснение тканей. Боли очень сильные, но через некоторое время все проходит без каких-либо последствий. Повторный приступ может появиться через несколько месяцев или даже лет.
После первого же приступа острого подагрического артрита необходимо обратиться к врачу (лучше сразу к ревматологу), провести обследование и придерживаться всех рекомендаций специалиста, иначе со временем нарушаются суставные функции.
Острый реактивный артрит
Этот вид артрита развивается через 1 – 1,5 месяца после перенесенной мочеполовой, кишечной или ЛОР-инфекции. Воспаление имеет серозный (негнойный) характер с асимметричным поражением нескольких суставов, в том числе, коленного и нижней челюсти. Имеется склонность к рецидивированию и появлению хронических болей. Поэтому очень важно вовремя выявить и пролечить инфекцию, а также провести реабилитационные мероприятия.
Острый ревматоидный артрит
Заболевание обычно протекает хронически и начинается постепенно. Но иногда встречаются и острые воспалительные процессы с резким отеком и покраснением пораженных тканей, сильными болями и нарушением движений. И если при медленном незаметном начале чаще поражаются мелкие суставы кисти и стопы, то при остром артрите обычно происходит симметричное поражение одного – двух крупных суставов.
Острый ревматоидный артрит – это негнойный процесс, но боли могут быть очень сильными. В дальнейшем присоединяется поражение мелких суставчиков и процесс протекает с характерными для заболевания проявлениями, может часто обостряться. Чем раньше больной обращается за медицинской помощью, тем больше у него шансов на сохранение функции суставов.
Острый ревматический артрит
Поражение суставов при ревматизме может возникнуть через 1 – 2 недели после перенесенной инфекции (обычно стрептококковой). Клинически ревматический артрит проявляется небольшим повышением температуры, недомоганием, слабостью, покраснением и отечностью в нескольких симметричных суставах. Боли могут иметь летучий характер. Через некоторое время все эти симптомы полностью исчезают, может оставаться лишь незначительная болезненность в суставах. Но это вовсе не значит, что наступило выздоровление: второй этап – поражения сердца, они гораздо более тяжелые.
Ревматический артрит очень опасен именно осложнениями со стороны сердца, поэтому требует немедленной медицинской помощи, длительного лечения и соблюдения рекомендаций врача.
Что делать, если у собаки высокий креатинин
Если наша собака больна или старше, возможно, наш ветеринар возьмет образец крови для анализа, когда мы пойдем на осмотр. Этот клинический тест позволит нам узнать общее состояние собаки и, прежде всего, наличие каких-либо отклонений в работе ее органов.
Один из этих параметров — креатинин. В этой статье мы собираемся объяснить, что означает повышенный уровень креатинина у собак, по каким причинам он может повышаться, каковы последствия для здоровья животного и как его можно лечить.
Креатинин и почки
Повышенный уровень креатинина у собак указывает на то, что почки не работают должным образом. Роль почечной системы фундаментальна, поскольку почки отвечают за фильтрацию крови, очистку ее от примесей, выводимых с мочой.
Почки могут отказать в результате болезни, расстройства или возрастного упадка. Почечная система способна компенсировать долгое время, то есть, хотя она начинает давать сбой, у животного не будет проявляться никаких симптомов. Вот почему так важно проходить медосмотр хотя бы раз в год, если нашей собаке больше 7 лет.
Кроме того, если мы наблюдаем какие-либо отклонения от нормы, важно, чтобы собака получила раннее лечение. Мы должны знать, что только повышенный креатинин не обязательно означает повреждение почек. Таким образом, высокий уровень мочевины и креатинина, помимо другого параметра, такого как фосфор, — это данные, которые используются для диагностики заболевания почек.

Болезнь почек
Обструкции мочевыводящих путей, разрывы мочевого пузыря или отравления, поражая почку, могут изменить ее функционирование. В этих случаях мы столкнемся с острым заболеванием почек. Если мы будем лечить его, возможно, что функция почек восстановится, и у нашей собаки не будет последствий, но в других случаях структура почек будет необратимо повреждена.
Эти собаки всю жизнь будут страдать от хронического заболевания почек, что потребует наблюдения и лечения. Эта почечная недостаточность отвечает за повышенный уровень креатинина у собак и вызывает симптомы, которые мы увидим в следующем разделе.
Симптомы болезни почек
Повышенный уровень креатинина у собак является одним из параметров, используемых ветеринарами для определения степени тяжести заболевания почек, поскольку в нем можно различить 4 стадии. Симптомы, которые мы можем наблюдать у нашей собаки, следующие:
- Истончение и в целом плохой внешний вид;
- Увеличение потребления воды;
- Изменения в выведении мочи, способность выводить большое количество мочи или полное отсутствие мочи;
- Рвота и диарея;
- Обезвоживание;
- Дыхание с запахом аммиака;
- По мере прогрессирования заболевания могут возникнуть такие осложнения, как отек или кома.
Лечение заболеваний почек
Повышенный креатинин может быть жизненно важным для нашей собаки. В острых случаях его значения могут сработать. В этой ситуации наш ветеринар объяснит нам, как снизить высокий уровень креатинина у нашей собаки, выполнив следующие меры:
- У собаки будет обезвоживание, поэтому необходима инфузионная терапия.
- Не существует лекарств, снижающих уровень креатинина у собак, но, если известно, можно устранить причину его повышения. Например, разрыв мочевого пузыря требует хирургического вмешательства.
- Есть и другие препараты, которые можно использовать для контроля других симптомов и повышения бодрости собаки. Таким образом, собаке с рвотой могут потребоваться противорвотные средства или средства для защиты желудка.
Это меры для острых случаев. Если собака выздоравливает, но имеет необратимое повреждение почек, она переходит в хроническое заболевание почек, как мы увидим в следующем разделе.
Уход за собакой с заболеванием почек
У собак повышенный креатинин, но не такой высокий, как в острых случаях, обычно бывает у животных с хроническими заболеваниями. В этих случаях речь идет о поддержании минимальных значений креатинина, мочевины и фосфора, которые достигаются как можно дольше, с учетом того, что они не вернутся к норме.
Наш ветеринар определит с помощью данных анализов крови и мочи, а также дополнительных тестов, таких как радио или ультразвук и измерение артериального давления, на какой стадии заболевания находится наша собака и, в зависимости от этого, назначит фармакологическое лечение.
Этих собак также необходимо кормить кормом, специально разработанным для лечения заболеваний почек. Мы также должны следить за тем, чтобы они оставались гидратированными, пили или ели влажную пищу.
Креатинин в крови
Уровень креатинина в крови является одним из ключевых показателей деятельности почек. Что же представляет собой креатинин? Механизм его образования достаточно прост. В обеспечении мышц необходимой энергией принимает участие множество сложных биохимических соединений, в число которых входит креатин. Это азотсодержащая карбоновая кислота, принимающая активное участие в энергетическом обмене. Креатин образуется в печени, затем вместе с кровотоком поступает в мышцы, где под воздействием фермента креатинфосфокиназы преобразуется в энергию, распадаясь на метаболиты. Одним из которых и является креатинин.
Синонимы: Сывороточный креатинин, Креатинин сыворотки, 1-метилгликоциамидин, метаболит, Creatinine, Creat, Cre, Blood creatinine, Serum creatinine, Serum Creat
Сам по себе креатинин, будучи продуктом распада, уже не представляет для организма ни малейшей пользы, поэтому выводится из организма через почки. При некоторых заболеваниях процесс его выведения может нарушаться. На уровень содержания креатинина в крови влияют также и некоторые физиологические причины.
Креатинин в сыворотке крови всегда относительно стабилен, поскольку он образуется с одинаковой скоростью. В норме уровень креатинина определяется преимущественно объемом мышечной массы человека: чем лучше развиты мышцы, тем выше уровень этого метаболита.
Анализ крови на креатинин
В большинстве случаев количество креатинина определяется при биохимическом анализе крови. Уровень его содержания считается как в мкмоль/л (микромоль на литр), так и мг/дл (миллиграммах на децилитр). Кровь для этого исследования обычно берется из вены.
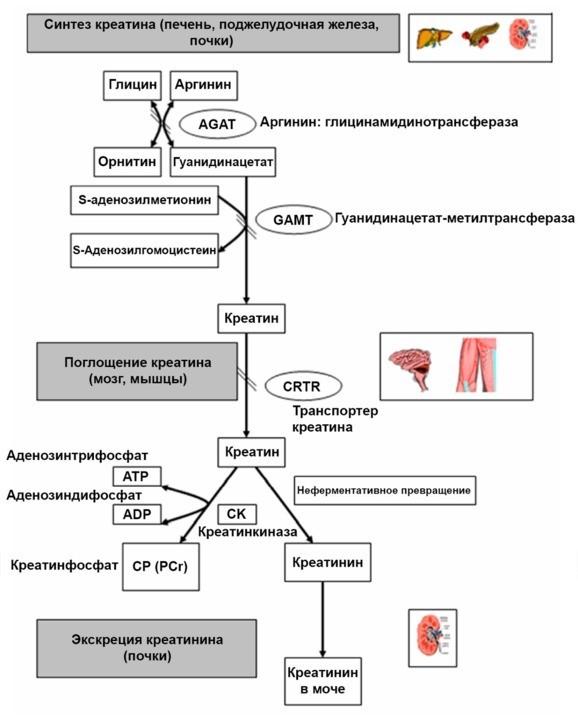
Рисунок 1. Синтез креатина. Изображение: GeneReviews / NCBI Bookshelf
Показания к анализу
Чаще всего анализ на креатинин назначают для оценки фильтрационной функции почек. Это исследование также актуально для тяжелых травм и многих заболеваний различной природы.
- подозрение на развитие почечной недостаточности;
- любые заболевания почек (пиелонефрит, поликистоз, мочекаменная болезнь, гломерулонефрит);
- сильные травмы или ожоги;
- любые травмы, атрофия или разржюывы мышц;
- заболевания эндокринной системы;
- заболевания сердечно-сосудистой системы;
- острые воспалительные заболевания;
- сепсис;
- послеоперационный период.
Подготовка к анализу
Правила подготовки к биохимическому анализу на определение креатинина мало чем отличаются от стандартов подготовки к любому анализу крови. Исследование проводится с утра натощак (последний прием пищи не позднее 8 часов вечера). За сутки до исследования необходимо:
- избегать нервных стрессов;
- ограничить физические нагрузки;
- не посещать сауну;
- не употреблять алкоголь;
- не превышать привычный объем мясных блюд в рационе;
- избегать острого, соленого, жареного;
- за 1-2 часа до исследования отказаться от курения.
Безусловно, эти правила усложняют пациенту жизнь, но придерживаться их все же необходимо, в противном случае результат исследования будет искажен, что может стать причиной неверной постановки диагноза.
Норма содержания креатинина в крови
До 15 лет на референсные значения пол не влияет – норма содержания креатинина в биохимическом анализе крови (S-Crea) в этот период меняется только в зависимости от возраста. С началом полового созревания гормональная перестройка вносит свои коррективы, поэтому после 15 лет референсные значения у мужчин и женщин меняются. Для удобства приводим таблицу.
| Возраст / пол | Показатель нормы | |
| Новорожденные дети | 20 — 75 мкмоль/л | |
| Младше 1 года | 15 — 37 мкмоль/л | |
| 1 – 3 года | 21 — 36 мкмоль/л | |
| 3 – 5 лет | 26 — 41 мкмоль/л | |
| 5 – 7 лет | 27 — 51 мкмоль/л | |
| 7 – 9 лет | 34 — 52 мкмоль/л | |
| 9 – 11 лет | 33 — 66 мкмоль/л | |
| 11 – 15 лет | 45 — 75 мкмоль/л | |
| Старше 15 лет | Мужчины | 60 – 105 мкмоль/л |
| Женщины | 42 – 80 мкмоль/л | |
Причины повышенного креатинина
Причины, вызывающие повышенный уровень креатинина в крови пациента, можно разделить на физиологические и патологические.
- большой объем мышечной массы;
- занятия силовыми видами спорта (пауэрлифтинг, бодибилдинг, борьба и т.д.);
- употребление большого количества мясных блюд;
- применение некоторых лекарственных средств (антибиотики тетрациклинового ряда, цефалоспорины, нестероидные противовоспалительные средства).
Голодание влияет на уровень креатинина
Одна из распространенных физиологических причин повышения уровня креатинина в крови – продолжительные голодания. Если организм недополучает необходимого набора аминокислот и питательных веществ, он начинает использовать собственную мышечную ткань как источник питания. В результате разрушения мышечных волокон и возникает рост уровня креатинина. Поэтому излишнее увлечение голоданием чревато развитием мышечной дистрофии

- острые и хронические заболевания почек;
- нарушение проходимости мочевых путей;
- заболевания сердечно-сосудистой системы (из-за нарушенного кровоснабжения страдают почки);
- избыточная активность щитовидной железы (от чрезмерного синтеза тиреоидных гормонов начинается процесс распада в мышцах);
- лучевая болезнь;
- онкологические новообразования;
- разрывы, сдавления и другие травмы мышц;
- септический шок;
- обширные ожоги;
- эндокринные патологии.
Причины пониженного креатинина
Для специалиста снижение уровня креатинина в сыворотке крови имеет сравнительно невысокое диагностическое значение. Причинами могут стать:
- беременность (в первые полгода вынашивания ребенка в организме женщины происходит перераспределение кровообращения за счет увеличения объема сосудистого русла);
- недостаток животного белка в рационе;
- патологическое снижение объема мышечной массы (мышечная дистрофия).
Последствия отклонения креатинина от нормы
Для начала необходимо понять причину изменения уровня креатинина в сыворотке крови. Если отклонения от нормы обусловлены физиологическими причинами, особого повода для переживаний нет. Однако даже на некоторые физиологические особенности все же следует обратить внимание.
Например, если употребление в пищу большого количества мяса не обусловлено повышенной потребностью белка в организме (прямая потребность существует у атлетов, для которых белок является важным компонентом питания, обеспечивающим рост мышц), это может привести к подагре, а также к ухудшению состояния почек и печени. Особое беспокойство в этом отношении должны вызывать такие предрасполагающие факторы, как замедленный метаболизм, а также сопутствующие заболевания печени и почек.
Если же отклонение уровня креатинина от нормы объясняется каким-либо патологическими причинами, следует своевременно приступить к комплексному лечению, чтобы не допустить усугубления заболевания.
Повышение уровня креатинина в крови встречается у детей и подростков как результат активного роста.
Как уменьшить содержание креатинина в крови
Первое, что следует запомнить: самостоятельное лечение может принести больше вреда, чем пользы. Рост креатинина в биохимическом анализе крови очень часто свидетельствует о наличии опасных заболеваний, поэтому в выборе лекарственных препаратов следует всецело довериться врачу.
При поражении почек или заболеваниях сердечно-сосудистой системы пациенту предлагают госпитализацию и лечение на базе стационара. Помимо лечения основного заболевания, вызвавшего повышение уровня креатинина в крови, врач назначает препараты для нормализации белкового обмена. Также применяется экстракорпоральная детоксикация – это сложная процедура аппаратного очищения крови. Чаще всего используется гемодиализ: венозную кровь пациента очищают через сложный фильтр (диализатор), после чего возвращают назад в венозное русло.

Больше овощей и фруктов в рационе! Правильная диета помогает нормализовать уровень креатинина. Фото: sommail / freepik.com
Важным аспектом нормализации уровня креатинина является диета. От многих любимых блюд придется отказаться, но результат того стоит.
Продукты для снижения уровня креатинина:
- овощи и фрукты (предпочтительно свежие или отварные);
- кисломолочная продукция (кефир, ряженка, йогурт);
- гречка;
- овсянка;
- бурый рис;
- макароны из твердых сортов пшеницы;
- ржаной и отрубной хлеб;
- орехи;
- мед.
Чтобы ускорить процесс выведения излишков креатинина из организма, пейте больше очищенной воды – желательно не менее 1,5 литров в день. Однако следует помнить, что при болезнях почек количество жидкости в день нужно ограничивать.
- жирные сорта мяса, птицы и рыбы;
- цельное молоко;
- острые приправы;
- копчености;
- консервация;
- крепкий чай и кофе.
Употребление мяса и яиц следует свести к минимуму: допускается 2-3 «мясных» дня в неделю. При этом даже в такие дни количество мяса (а также птицы и рыбы нежирных сортов) должно быть умеренным: не более 150 граммов мяса и 1 яйца в день.
Как повысить содержание креатинина в крови
Как и в случае с повышением уровня креатинина, начать следует с устранения причины. Поскольку снижение креатинина в крови чаще всего объясняется физиологическими причинами, следует проанализировать собственный рацион и образ жизни.
Приверженцы лечебного голодания должны понимать, что во всем важен здоровый баланс: не следует подрывать здоровье отказом от необходимых организму веществ.
Пониженный креатинин часто встречается у спортсменов, питание которых не соответствует уровню физических нагрузок. Многие начинающие атлеты в попытках нарастить мышечную массу действуют по принципу «больше – значит лучше», изматывая себя излишне тяжелыми тренировками и при этом напрочь забывая о важности сбалансированного питания.
Организм нуждается не столько в самом креатинине, представляющем собой конечный продукт энергетического обмена, сколько в креатинфосфате, благодаря которому мышцы обеспечиваются необходимой энергией и силой. Именно при расщеплении креатина и креатинфосфата и образуется креатинин.
Список рекомендуемых продуктов:
- мясо и птица;
- рыба (особенно богаты креатином сельдь, лосось, тунец);
- тыквенные семечки;
- яйца;
- орехи;
- бобовые.
Заключение
Для нормализации уровня креатинина в крови важно понимать причину, вызвавшую отклонение от нормы. Как правило, его повышенный уровень наблюдается при заболеваниях почек и сердечно-сосудистой системы, поэтому воздействовать следует именно на основное заболевание.
Прекращение приема лекарств, вызывающих снижение уровня креатинина в сыворотке крови, должно быть согласовано с врачом. В подавляющем большинстве случаев важность терапевтического эффекта перевешивает временный недостаток креатина в мышцах.
25-OH витамин D
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Напоминаем вам, что самостоятельная интерпретация результатов недопустима, приведенная ниже информация носит исключительно справочный характер.
25-OH витамин D: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Показания для назначения исследования
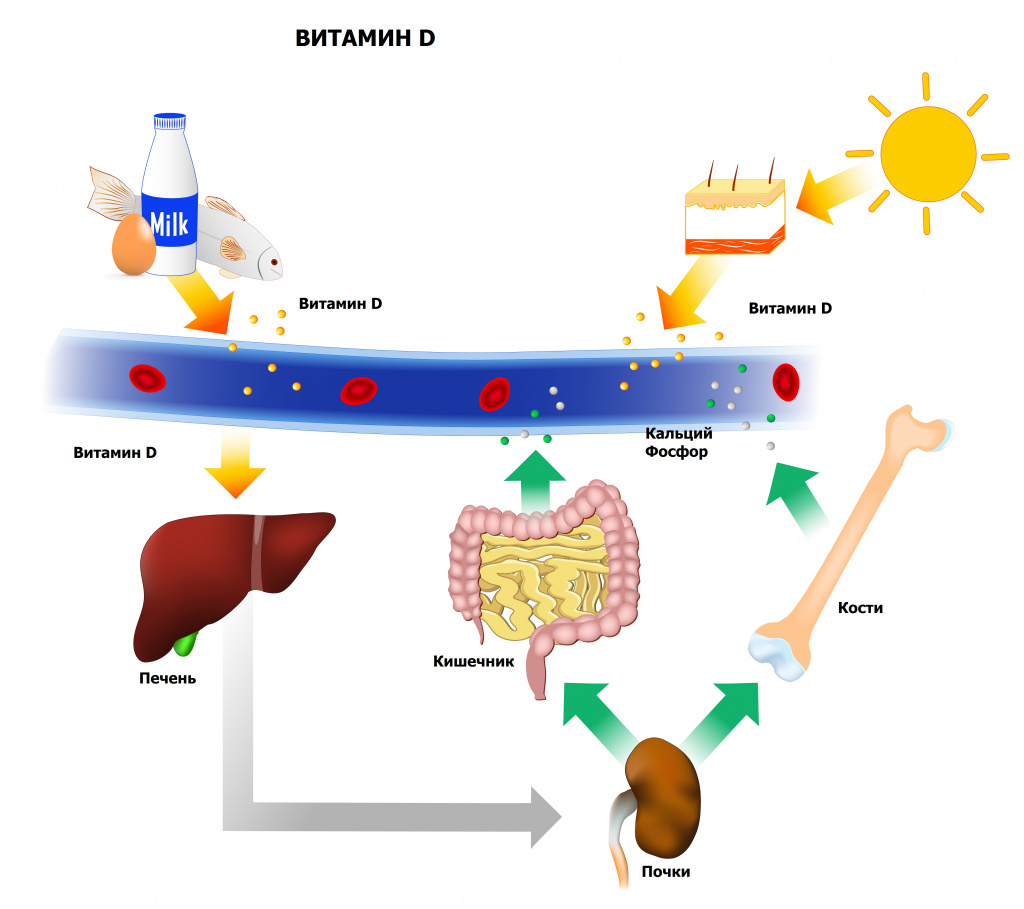
Витамин D – жирорастворимое вещество, которое обеспечивает всасывание в тонком кишечнике кальция и фосфора и поддержание в крови их уровня. Он вырабатывается в коже под воздействием ультрафиолетовых лучей (витамин D3, холекальциферол), а также поступает в организм с пищей (витамин D2, эргокальциферол): содержится в жирной рыбе, яйцах и молочных продуктах. Концентрация 25(OH)D отражает вклад обоих компонентов.

Анализ на витамин D могут назначить врачи разных специальностей: педиатр, терапевт, ортопед, травматолог, ревматолог или эндокринолог при наличии одного или нескольких показаний:
- дефицит витамина D (симптомы рахита у детей, остеопороза – у взрослых);
- комплексная диагностика обмена кальция;
- синдром мальабсорбции (нарушение всасывания питательных веществ в кишечнике);
- контроль эффективности лечения препаратами, содержащими витамин D;
- подготовка к беременности или во время беременности;
- повышенная усталость, депрессивные состояния.
Подготовка к процедуре
Сдавать кровь рекомендуется утром натощак, после 8-12 часов голодания. Можно сдать анализ спустя 4 часа после легкого приема пищи. Накануне исследования исключить жирную пищу из рациона. За полчаса – не курить.
Синонимы: Анализ крови на витамин Д; Витамин Д; 25-гидроксивитамин D; 25-гидроксикальциферол. Холекальциферол и эргокальциферол. Vitamin D, 25-Hydroxy; 25-Hydroxycalciferol; 25-OH-D; calcidiol (25-hydroxy-vitamin D); calcifidiol (25-hydroxy-vitamin D); 25(OH)D, Cholecalciferol Metabolite, Vitamin D.
Что может повлиять на результат
- При проведении исследования в весенне-летний период возможно получение нормального результата. Однако с уменьшением длины светового дня уровень витамина D снижается. Поэтому для получения более достоверного показателя рекомендуется сдавать этот анализ осенью или зимой.
- При приеме витамина D в дозировке более 7000 МЕ/сут определение 25(OH)D целесообразно проводить не ранее, чем через три дня с момента последнего приема препарата, если иное не предписано лечащим врачом.
- Если пациенту проводилась флуоресцентная ангиография (исследование сосудов глазного дна), то анализ крови на витамин D рекомендовано сдавать не ранее, чем через 72 часа после процедуры.
Сдать 25-OH витамин D (анализ крови на витамин D) вы можете в ближайшем медицинском офисе ИНВИТРО. Список офисов, где принимается биоматериал для лабораторного исследования, представлен в разделе «Адреса».
Интерпретация результатов исследования содержит информацию для лечащего врача и не является диагнозом. Информацию из этого раздела нельзя использовать для самодиагностики и самолечения. Точный диагноз ставит врач, используя как результаты данного обследования, так и нужную информацию из других источников: анамнеза, результатов других обследований и т. д.
D 25-OH витамин D – основной метаболит витамина D, присутствующий в крови. Он синтезируется преимущественно в печени, обладает умеренной биологической активностью, переносится в комплексе с транспортным белком. Небольшая часть 25(OH)D подвергается гидроксилированию в почках с образованием более активного метаболита – 1,25(OH)D, который стимулирует всасывание кальция в кишечнике и реабсорбцию кальция и фосфора в почках. Уровень 25(OH)D считается лучшим индикатором статуса витамина D в организме.
Нормальные показатели
Рекомендации Российской ассоциации эндокринологов по интерпретации результата
| Возраст | Рекомендации по интерпретации 25-OH витамин D, нг/мл |
| До 18 лет | < 20 нг/мл – дефицит 20–30 – недостаточность 30–100 – адекватный уровень > 100 – возможен токсический эффект |
| Старше 18 лет | < 10 нг/мл – выраженный дефицит < 20– дефицит 20–30 – недостаточность 30–100 – адекватный уровень (целевые значения при коррекции дефицита витамина D – 30–60) > 150 – возможен токсический эффект |
Расшифровка показателей
- недостаточное поступление с пищей (строгая вегетарианская диета);
- нарушение всасывания в кишечнике (синдром мальабсорбции, воспалительные заболевания кишечника);
- недостаточное количество солнечного света (проживание в северных регионах, осенне-зимний период);
- хронические заболевания печени или почек, из-за которых нарушается обмен витамина D;
- прием лекарств (фенитоина, фенобарбитала, рифампицина, пероральных антикоагулянтов), влияющих на способность организма преобразовывать или усваивать витамин D.
Кто подвержен риску дефицита витамина D
- Дети, длительное время находящиеся на грудном вскармливании.
- Беременные.
- Вегетарианцы и веганы.
- Проживающие в местности с малым количеством солнечных дней в году.
- Пожилые, поскольку с возрастом снижается эффективность выработки кожей витамина D и способность почек преобразовывать его в активную форму.
- Пациенты с болезнью Крона или целиакией, при которых нарушено нормальное всасывание питательных веществ в кишечнике из-за воспалительных процессов.
- Пациенты, перенесшие шунтирование желудка.
- Пациенты с остеопорозом – заболеванием, при котором происходит снижение минеральной плотности костной ткани. Чаще возникает в пожилом возрасте.
- Имеющие хроническое заболевание почек или печени.
- Пациенты с гиперпаратиреозом – заболеванием паращитовидных желез, при котором повышается уровень паратиреоидного гормона, участвующего в обмене кальция в организме.
- Больные саркоидозом, туберкулезом, гистоплазмозом или другими гранулематозными болезнями, при которых образуются специфические воспалительные узелки – гра¬нулемы, вызывающие нарушения в функционировании органов и систем.
- Пациенты с некоторыми видами злокачественных лимфом.
- Принимающие препараты, которые влияют на обмен витамина D: холестирамин, противосудорожные, глюкокортикоиды, противогрибковые, лекарства от ВИЧ.
Причины, ведущие к повышению уровня витамина D
- Передозировка витамина D.
- Длительное пребывание на солнце, частое посещение солярия.
- Прием эстрогенсодержащих препаратов, длительный прием антацидов при лечении изжоги или изониазида при лечении туберкулеза.
- Почечная недостаточность и прием тиазидных диуретиков.
Дополнительные обследования при отклонении показателя от нормы
Врач может назначить дополнительные анализы и обследования для выявления причины снижения или повышения уровня витамина D:
-
Кальций общий (Ca, Calcium total)
Общий кальций – основной компонент костной ткани и важнейший биогенный элемент, обладающий важными структурными, метаболическими и регуляторными функциями в организме. Синонимы: Анализ крови на общий кальций; Общий кальций в сыворотке. Total blood calcium; Total calcium; Bl.
Зачем выписывают Метформин: действие, применение, побочные эффекты, противопоказания

Метформин — это лекарство, используемое для лечения диабета 2 типа и его профилактики, если существует высокий риск развития болезни. Средство также используется при лечении синдрома поликистозных яичников, хотя во многих странах препарат для этих целей официально не одобрен.
Получая рецепт у эндокринолога, пациенты, часто интересуются, как работает метформин и какие у него побочные эффекты.
Метформин — действие при диабете 2 типа
Метформин — широко используемый препарат, который имеет явные преимущества с точки зрения влияния на метаболизм глюкозы и минимизации осложнений, связанных с диабетом. Механизм действия этого лекарства разнонаправлен, и если быть честными, до сих пор до конца не изучен. Но количество доказанных эффектов уже говорит о высокой ценности этого средства.
Ключевым органом-мишенью для этого препарата является печень. Улучшение гликемической ценности происходит благодаря влиянию действующего вещества на процесс глюконеогенеза, который состоит в превращении аминокислот и других соединений в глюкозу. С другой стороны, ингибируется поглощение сахара в тонкой кишке. Дополняет гипогликемическую активность увеличение периферического поглощения глюкозы.
Также доказан ряд других преимуществ использования этого гипогликемического препарата. Метформин уменьшает адгезию клеток крови к стенке кровеносных сосудов и секрецию эндотелиальных факторов активации, предотвращая развитие атеросклероза.
Уменьшение концентрации провоспалительных цитокинов и количества свободных кислородных радикалов вызывает противовоспалительный эффект.
Метформин известен своим благоприятным воздействием на продолжительность жизни и на нарушения, вызванные повышенной резистентностью к инсулину. По этой причине его классифицируют как препарат первой линии в группе эффективных препаратов для лечения диабета 2 типа.
Метформин — показания
Метформин имеет множество терапевтических применений. Согласно последним рекомендациям, он должен назначаться на каждом этапе лечения диабета 2 типа. Его можно использовать как отдельно, так и в сочетании с другими оральными гипогликемическими средствами или инсулином.
Метформин назначается в качестве препарата первой линии, особенно для пациентов с ожирением, кому в достижении адекватного контроля гликемии не помогло соблюдение диеты и физических упражнений.
Препарат также может быть назначен пациентам с диабетом в сочетании с диагностированным сердечно-сосудистым заболеванием или хроническим заболеванием почек. Метформин и его аналоги отлично сочетаются с другими лекарственными препаратами в тройном режиме комбинированной терапии без инсулина.
Вещество также используется при синдроме поликистозных яичников (СПКЯ), так как доказано, что в число причин этого заболевания является резистентность к инсулину с вторичной гиперинсулинемией. Кроме того, терапия снижает избыточный вес и ожирение, что очень часто встречается у женщин с СПКЯ.
Препарат метформин также включен в список фармакологических средств, способствующих снижению веса у людей с диабетическими расстройствами. Во многих исследованиях наблюдается снижение веса после первого года лечения на 2 кг. Но лекарство нельзя использовать как единственное средство для похудения.
Метформин — препараты и дозировка (страны Европы)
Метформин выпускается в таблетках, содержащих 500 мг, 850 мг и 1000 мг активного вещества. Все лекарства отпускаются по рецепту, который можно получить у эндокринолога.
Существует два типа таблеток:
- стандартные, например, Сиофор (Metformax);
- с медленным высвобождением, например, Глюкофаж (Metformax SR).
Стандартные препараты действуют быстро. В зависимости от дозы может потребоваться принимать их несколько раз в день. Обычно терапия начинается с наименьшей дозировки, которая модифицируется эндокринологом на основании полученных измерений уровня сахара через 10-15 дней. Максимальные суточные дозы составляют 2000-3000 мг в 2-4 приема.
Таблетки медленного высвобождения растворяются медленно, поэтому их не нужно принимать часто. Обычно одной порции препарата достаточно для приема во время ужина.
Для препаратов стандартного выпуска рекомендуется медленное увеличение дозы. Это уменьшает вероятность побочных эффектов. Но увлекаться большой дозировкой бессмысленно: исследования показывают, что увеличение дозы от 2000 до 3000 мг улучшает контроль диабета незначительно.
Метформин — эффекты и клиническая эффективность
В последние годы диабет 2 типа все чаще признается одним из основных факторов риска развития сердечно-сосудистых заболеваний. Наиболее распространенное осложнение этого заболевания среди европейцев — атеросклероз, встречающийся в 2-5 раз чаще у людей с диабетом, чем у здоровых людей.
Эти наблюдения показывают, что лечение диабета требует мер, которые не только снижают уровень глюкозы в крови, но и оказывают гипогликемическое и улучшающее воздействие на:
Прием метформина в правильных дозах может принести наибольшую пользу в этом направлении. Было показано, что он снижает уровень глюкозы, триглицеридов и помогает снизить вес.
Согласно исследованиям, основным метаболическим расстройством при ожирении и диабете типа 2 является резистентность к инсулину. Таким образом, хорошо известное влияние метформина на снижение резистентности к инсулину делает этот препарат отличным средством для предотвращения прогрессирования нарушения толерантности к глюкозе и снижения смертности от сердечно-сосудистых патологий.
Метформин — побочные эффекты и противопоказания
Побочные эффекты приема метформина чаще всего возникают только в начале терапии и в большинстве случаев через некоторое время проходят самостоятельно, после того как организм привыкнет к лекарству.
В начале лечения пациенты часто жалуются на:
- нарушение вкуса;
- расстройство аппетита;
- тошноту;
- рвоту;
- понос;
- боль в животе.
Использование препарата в нормах, выписанных эндокринологом, не несет риска гипогликемии. Но нужно быть осторожнее при одновременном приеме нескольких противодиабетических средств. Комбинация метформина с другими сахароснижающими препаратами или инсулином может привести к падению уровня глюкозы до опасного для жизни уровня.
Также опасен одновременный прием метформина с алкоголем — может развиться лактоацидоз.
Противопоказания к применению этого препарата: почечная недостаточность, печеночная недостаточность, беременность и кормление грудью.
Вы можете записаться по бесплатному номеру телефона 8-800-707-15-60 или заполнить контактную форму. В этом случае мы свяжемся с вами сами.
Источники:
- https://clinica-paramita.ru/info/ostryj-artrit/
- https://woofy.dog/povyshennyj-kreatinin-u-sobak/
- https://medportal.ru/enc/analysis/blood/kreatinin-v-krovi/
- https://www.invitro.ru/library/labdiagnostika/23961/
- https://medcentr-diana-spb.ru/endokrinologiya/zachem-vypisyvajut-metformin-dejstvie-primenenie-pobochnye-jeffekty-protivopokazanija/
