Роспотребнадзор напоминает, что прекращение или временное снижение объемов борьбы с грызунами в населенных пунктах может привести к серьезным и нежелательным последствиям для человека.
Невероятная живучесть крыс, способность приспосабливаться к любым условиям и исключительная плодовитость позволили грызунам расселиться по всему миру и жить практически во всех климатических зонах.
В Российской Федерации обращаются за медицинской помощью с жалобами на укусы крыс около 20 тысяч человек ежегодно и около 100 тысяч по всему миру.
Места обитания серой крысы тесно связаны с человеком. Крысы заселяют городские постройки. На многих объектах они почти всегда находят хорошую кормовую базу и благоприятные условия для гнездования. Наиболее охотно серые крысы заселяют различные пищевые и продовольственные объекты. Излюбленные места обитания крыс – помойки, складские помещения, подвалы.
Крысы являются переносчиками целого ряда опасных инфекционных заболеваний часто смертельных для здоровья и жизни человека. Одной из наиболее страшных болезней для людей источником, которой были черные (портовые), крысы являлась чума.
Несмотря на то, что в настоящее время с чумой эффективно борются и своевременно предотвращают массовые заболевания людей этой опасной инфекцией, спорадические случаи ежегодно регистрируют по всему миру. Также крысы могут быть источниками целого ряда природно-чаговых опасных инфекций.
· Лептоспироз – острое инфекционное заболевание, характеризующиеся поражением почек, печени и нервной системы, сопровождающиеся геморрагичским синдромом и желтухой. Если вовремя не начать лечение заболевания, летальный исход наступает в 15% случаях. Профилактика: введение лептоспирозной вакцины человеку (по эпидемическим показаниям).
· Болезнь крысиного укуса – содоку – бактериальная зоонозная инфекция, характеризующуюся рецидивирующими приступами лихорадки, которые сопровождаются обострениями воспалительных изменений в месте укуса крысы. Заболевание распространено повсеместно в местах обитания крыс. Специфическая профилактика не разработана.
· Хейверхиллская лихорадка (болезнь укуса крыс Б — стрептобациллез) – инфекционное заболевание, вызываемое бактериями Streptobacillus moniliformis. Специфическая профилактика не разработана.
· Лихорадка Ку (коксиеллез) – острое риккетсиозное заболевание, характеризующееся общей интоксикацией, лихорадкой и частым поражением легких. Относятся к зоонозам. Заражение возможно трансмиссивным, контактным, алиментарным и воздушно- полевым путем. Проводятся вакцинация по эпидемическим показаниям.
· Бешенство – острое, вирусное инфекционное заболевание, общее для человека и животных. Всегда заканчивается смертью. Вакцинация не позднее 14 дня от момента укуса.
· Столбняк – одна из самых тяжелых инфекционных болезней, вызываемое токсином микроорганизма Clostridium tetani (клостридии столбняка), вызывающим мышечное напряжение и судороги. В России согласно национальному календарю профилактических прививок всем детям вводят анатоксин столбнячный, который находится в составе комбинированных вакцин.
· Иерсиниоз (кишечный) – острое инфекционное заболевание, характеризующееся преимущественно поражением желудочно-кишечного тракта с тенденцией к генерализованному поражению различных органов и систем.
· Псевдотуберкулёз – острое инфекционное заболевание, характеризующееся лихорадкой, интоксикацией, поражением тонкого кишечника, печени, не редко кожными высыпаниями.
· Геморрагическая лихорадка с почечным синдромом – природно-очаговая инфекция. Возбудитель вирусной природы — хантавирус Основной путь передачи воздушно-пылевой. Передача может происходить алиментарным и контактным путями. Три формы течения инфекции — легкая, средней тяжести и тяжелая. Смертность в Европейской части России составляет 10%, на Дальнем востоке – 2%. Острое высокозаразное лихорадочное заболевание, которое характеризуется системным поражением мелких сосудов, нарушением гемодинамики и тяжелым поражением почек и печени.
· Лейшманиоз – общее название инфекций, вызываемых внутриклеточно паразитирующими, жгутиковыми простейшими, рода Leishmania.
· Туляремия – острое зоонозное природноочаговое заболевание, с многообразными механизмами передачи возбудителя, характеризующееся лихорадкой, интоксикацией, поражением лимфатических узлов.
· Крысиный сыпной тиф – инфекционное заболевание с характерным циклическим течением, лихорадкой, умеренно выраженной интоксикацией и распространенной сыпью.
Профилактика заболеваний, передающихся крысами
ü В первую очередь профилактика состоит из дератизационных мероприятий – уничтожения крыс.
ü Для этого необходимо сразу же обратиться в специализированные органы для проведения дератизационных мероприятий.
Что делать, если вас укусила крыса
Если вовремя принять меры – в большинстве случаев можно избежать развития негативных последствий.
1. Остановите кровотечение.
2. Промойте рану под проточной водой, можно с мылом.
3. Обработайте рану антисептическим раствором.
После оказания первой помощи обязательно обратитесь за медицинской помощью.
При необходимости врач сделает прививку против столбняка и бешенства.
Будьте внимательны и осторожны при посещении излюбленных мест обитания грызунов.
Не употребляйте в пищу продукты, поврежденные грызунами.
При первых же симптомах незамедлительно обратитесь к врачу!
Правила экстренной помощи при укусе насекомых

В летнее время, в особенности за городом, мы нередко подвергаемся укусам насекомых. При этом на месте укуса появляются припухлость, покраснение и зуд, что в дальнейшем может привести к неприятным последствиям.
Главное управление МЧС России по Тульской области напоминает жителям региона, как распознать симптомы укусов различных насекомых и оказать при них первую экстренную помощь.
После укуса осы на теле обычно наблюдается местная реакция организма. При укусах в глаза, лицо, или другие более мягкие ткани кожи, отеки проявляются сильнее. Также следует принимать во внимание, что ослабленные люди, аллергики, дети и женщины демонстрируют более высокую чувствительность к яду.
Кроме отека места укуса, организм человека может иметь следующие симптомы:
— сильная боль и жжение;
— покраснение места укуса;
— место укуса опухло;
— сыпь по всему телу;
— повышение температуры тела;
— головная боль;
— тошнота и рвота;
— судороги тела.
Если Вас ужалила одна оса, то никаких серьезных последствий не будет, но если человека одновременно ужалили несколько десятков насекомых, тогда можно говорить об общей токсической реакции. Ее тяжесть будет зависеть от суммарного количества попавшего в организм яда. Известно, что доза яда от укуса 500 и более перепончатокрылых насекомых для человека считается смертельной.
Даже если такого человека ужалило всего одно насекомое, последствия могут быть весьма тяжелыми. Кроме крапивницы и отеков, в ряде случаев наблюдаются одышка, сильное сердцебиение, головокружение, боль в животе, тошнота, рвота, высокая температура, судороги тела, возможна даже кратковременная потеря сознания. Очень опасен отек языка и гортани, что может вызвать удушье.
Важно! Аллергическая реакция не возникает, когда человека впервые ужалило перепончатокрылое насекомое. Однако появившаяся аллергическая реакция после каждого последующего укуса окажется все более тяжелой.
Наиболее тяжелая аллергическая реакция, угрожающая жизни — анафилактический шок. В этом случае сразу после укуса человек теряет сознание, у него нарушается деятельность многих органов и систем, в первую очередь сердечно-сосудистой системы.
ПЕРВАЯ ПОМОЩЬ ПРИ УКУСЕ ОСЫ, ПЧЕЛЫ, ШМЕЛЯ
1. Избавьтесь от жала. Необходимо помнить, что при укусе осы, не нужно искать на теле ее жало, т.к. она его не оставляет. Совсем другое дело, при укусе пчелы. У пчелы жало с зазубринами, поэтому его нужно удалить. Дело это простое, главное продезинфицировать ранку, а также инструмент извлечения пчелиного жала, чтобы не занести в ранку инфекцию. Сделать это можно при помощи перекиси, нашатырного спирта, разбавленного водой, йода, спиртового раствора, кортикостероидной мази – для ранки, обычный медицинский спирт – для инструмента, например пинцета.
Важно! Яд выдавливать не стоит, так как запросто можно занести инфекцию.
2. Необходимо воспрепятствовать распространению яда в организме , а также не допустить аллергической реакции.
— При общей токсической реакции пострадавшему рекомендуется как можно больше пить. Предпочтение – сладкая вода, горячий сладкий чай;
— На место отека положить грелку с холодной водой или мокрое полотенце, что замедлит всасывание яда;
— Намочите ткань раствором пищевой соды (1 ч. ложка на 1 стакан воды) и оставьте на больном месте на 15–20 минут.
— Вытянуть яд помогает приложенный к ранке кусочек смоченного сахара.
— Аллергическая реакция предотвращается приемом антигистаминных средств, например «Кларитин», «Супрастин» или других подобных препаратов.
3. Для снятия боли и отека
— К месту укуса приложить холодный компресс или замотанный в ткань лед, минимум на 30 мин. Можно также прикладывать компресс из смоченной в спирт или уксус с водой ткани;
— Сделать компресс из сока лимона. Устраняет боль и снимает опухлость;
— Можно делать компресс из настойки золотого уса с водкой;
— Приложить к месту укуса разрезанную луковицу, помидор или чеснок;
— Приложить к ранке разрезанное яблоко;
— Приложить к больному месту растертые или разжеванные листья свежей петрушки;
— Помазать ранку Псило-бальзамом или гелем «Фенистил»;
— Приложить к месту укуса смоченную водой таблетку Валидола;
— Принять димедрол. Принимать это средство необходимо, если отек слишком большой, т.е. если пошла аллергическая реакция;
— Кашица соды с водой. Приложить к месту укуса. Снимает и покраснение, и набряк, и боль;
— Приложить к ранке лист каланхоэ или подорожника;
— Смазать кожу в месте укуса раствором календулы или подорожника. Их можно приобрести в аптеке;
Читайте также: Крысы плавают в воде рядом с утками
Важно! Алкоголь противопоказан, т.к. он приводит к усилению отеков.
Для предотвращения резкого снижения артериального давления, вызываемого крапивницей, пострадавшему можно дать 20-25 капель кордиамина.
Важно! Людям, у которых есть аллергия на укусы насекомых в летний период рекомендуется всегда иметь при себе выданный аллергологом так называемый паспорт больного аллергическим заболеванием. В паспорте указаны ФИО владельца, его возраст, домашний адрес, телефон, диагноз, телефон аллергологического кабинета, где наблюдается больной, и те неотложные меры, которые надо предпринять в случае укуса перепончатокрылыми. Кроме паспорта, желательно иметь при себе шприц и набор медикаментов, перечисленных в паспорте. В случае наступления анафилактического шока нужно немедленно вызвать «Скорую» или доставить пострадавшего в медицинское учреждение.
НЕКОТОРЫЕ ОСОБЕННОСТИ ПОВЕДЕНИЯ ОСЫ
Необходимо помнить, что осы никогда не нападают на людей без причины. Они жалятся исключительно только тогда, когда защищаются, либо чувствуют агрессию с Вашей стороны. Конечно, всегда неприятно, когда над вашей головой или около лица жужжит оса. Люди начинают махать руками, стараясь отогнать от себя насекомое, которое воспринимает ваши действия, как агрессию. Поэтому и жалят.
Пчелы же, в отличии от осы, могут ужалить и без причины. Пчелы не переносят запаха пота, что в 99% случаев и вызывает их нападение. Кроме того, когда пчела жалит, то кроме яда впрыскивает особое вещество, которое является сигналом для других пчел «атакуйте эту цель», так что если вы в жаркий день ходите недалеко от ульев и на вас напала одна пчела, постарайтесь как можно быстрее удалиться от пасеки.
Никогда не паникуйте и не пытайтесь размашисто махать руками, а особенно не пытайтесь прихлопнуть осу или пчелу своей рукой. В крайнем случае, можно попытаться сбить насекомое на землю, используя подходящие подручные средства, как то полотенце, платок или другие элементы одежды. Но это лишь в самом крайнем случае. Идеальным вариантом считается — просто отвернуться и отойти в сторону.
Важно! Если Вы обнаружили, что место укуса набирает большую отечность, повышается температура, или другие подобные обостренные симптомы, немедленно обратитесь к врачу, и не ждите, пока настанет критическая точка.
Пресс-служба Главного управления
МЧС России по Тульской области
Анафилаксия и анафилактический шок — симптомы и лечение
Что такое анафилаксия и анафилактический шок? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 15 лет.
Определение болезни. Причины заболевания
Анафилаксия — это острая аллергическая реакция, опасная для жизни . Чаще развивается у детей и подростков [25] . Обычно с опровождается поражением кожи, нарушением дыхания и пищеварения, иногда нарушается работа сердечно-сосудистой и нервной системы. Может привести к анафилактическому шоку, при котором резко снижается артериальное давление, вплоть до 0 мм рт. ст. в тяжёлых случаях. Это состояние требует немедленного введения адреналина и оказания медицинской помощи [1] .

Реакция при анафилаксии развивается быстро — от нескольких минут до 24 часов, но иногда бывает отсроченной и возвратной. Отсроченная реакция возникает только через 3 – 6 часов после контакта с аллергеном, например пшеницей или красным мясом [23] . При возвратной реакции возникает несколько эпизодов анафилаксии, обычно в течение суток, без повторного контакта с аллергеном.
По сравнению со статистикой прошлых лет, заболеваемость анафилаксией увеличилась. В 2006 году её оценивали в 0,5–2 %, т. е. 500-2000 случаев на 100 000 человек [24] . В 2013 году этот показатель составил 1,5–7,9 % [28] .
Вызвать анафилаксию может любой продукт или вещество . У детей её развитие чаще связано с пищей, у взрослых — с лекарствами и ядом насекомых.
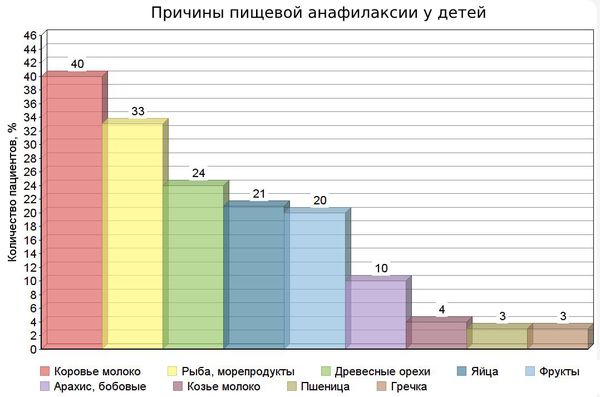
К пищевым причинам относят:
- коровье и козье молоко;
- рыбу, моллюсков и ракообразных;
- орехи, в основном арахис и фундук;
- куриные яйца;
- пшеницу, гречку и сою [5][21] .
В редких случаях анафилаксию вызывает сельдерей, киви и семена кунжута.
Среди лекарств , которые обычно вызывают острую аллергическую реакцию, выделяют:
- антибактериальные препараты (например, цефалоспорины, ванкомицин и сульфаниламиды), особенно антибиотики пенициллинового ряда [27] ;
- аспирин и другие НПВП (нестероидные противовоспалительные препараты);
- рентгеноконтрастные вещества — вызывают анафилаксию в 5 – 8 % случаев гиперчувствительности, смертью заканчивается 1 из 75 000 случаев [10][20] ;
- латекс, из которого сделаны резиновые перчатки, катетеры, клизмы, презервативы, детские соски и резиновые игрушки, — становится причиной анафилаксии у 9,7 % медработников и 4,3 % населения в целом [29] ;
- наркотические анальгетики и миорелаксанты (например, морфин , тиопенталнатрия , метогекситон, пропофол , альтезин, бупренорфин , фентанил , сукцинилхолин, панкуроний, атракурий и векуроний). Чаще анафилаксия возникает во время общей анестезии, чем при местном или спинальном обезболивании — в одном случае на 10 000 – 20 000 человек [12] .
Плановая вакцинация крайне редко приводит к острой аллергической реакции. Как показало глобальное исследование ВОЗ (Всемирной организации здравоохранения), из 7,6 млн введённых доз вакцин только 5 стали причиной анафилаксии у детей. Ни один из этих случаев не привёл к смерти [6] .
Вакцины, вызвавшие анафилаксию, как правило, вводились в комбинации:
- корь – краснуха – паротит;
- гепатит B;
- дифтерия – столбняк;
- коклюш – дифтерия – столбняк;
- гемофильная инфекция типа b;
- живая оральная вакцина против полиомиелита [6] .
Яд насекомых — пчёл, ос, шмелей и муравьёв — провоцирует анафилаксию у 3 % взрослых и 1 % детей [5] . Каждый год в США от него умирает 40 – 50 человек [22] .

К редким причинам анафилаксии относят аллергию на сперму и реакцию на прогестерон, уровень которого повышается перед менструацией [3] .
В 24 – 26 % случаев определить причину анафилаксии не удаётся. Такую реакцию называют идиопатической [2] .
Факторы риска развития анафилаксии :
- Аллергические заболевания, такие как бронхиальная астма , экзема и аллергический ринит[33] . Они повышают вероятность анафилактического шока, связанного с пищей, латексом и рентгеноконтрастным веществом.
- Системный мастоцитоз — увеличение концентрации тучных клеток в коже, костном мозге, желудке и других органах. Сопровождается зудом, высыпанием, покраснением кожи и нарушением пищеварения. Анафилаксия на фоне этой болезни чаще приводит к тяжёлым сердечно-сосудистым осложнениям.
- Физическая нагрузка. Способствует развитию анафилаксии, если перед тренировкой был контакт с аллергеном.
Факторы, усугубляющие течение анафилаксии :
- приём наркотиков;
- фоновые сердечно-сосудистые заболевания;
- системные реакции, которые возникали раньше;
- приём ингибиторов АПФ и бета-блокаторов [30] .
Симптомы анафилаксии
К симптомам анафилаксии относят:
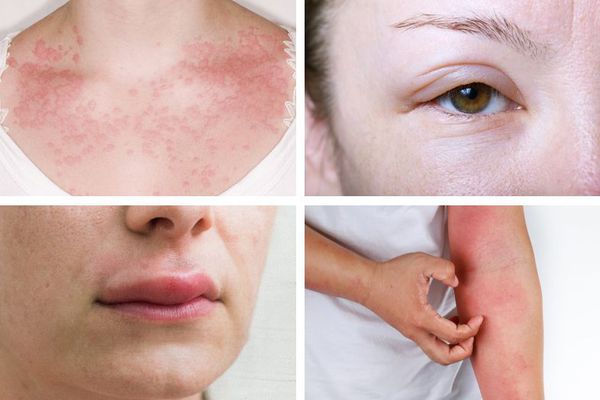
- поражение кожи и слизистой — зуд, покраснение, крапивница , плотные отёки любой локализации ;
- дыхательные нарушения — свистящее дыхание, одышка, осиплость голоса, лающий кашель, боль за грудиной, отёк носовой полости, носо- и ротоглотки, иногда возникает заложенность носа с водянистыми выделениями ;
- поражение пищеварительного тракта — отёк языка, затруднённое глотание, тошнота, рвота, боли в животе, диарея;
- дополнительные симптомы — снижение артериального давления, головная боль, головокружение , обморок , усиленное потоотделение, учащённое сердцебиение, страх скорой смерти.
Чем быстрее появляются симптомы, тем тяжелее протекает анафилаксия.
Иногда скорость развития реакции зависит от того, каким путём аллерген попал в организм. Например, при укусе насекомого или внутривенном введении лекарства анафилаксия возникает в течение первых минут . При контакте аллергена с кожей или слизистой, например во время еды, реакция развивается медленнее — через 10 – 30 минут. Хотя при аллергии на арахис анафилаксия может развиться сразу после контакта со слизистой.
Читайте также: Чем отравить крысу народные средства
Первые симптомы анафилаксии вариабельны. Иногда реакция начинается со слабости и потливости. Возникает зуд и покалывание, лицо становится болезненным, особенно вокруг рта, отекают веки, губы и другие участки кожи и слизистой. Площадь покраснения увеличивается, образуется сыпь в виде крапивницы. Больного начинает тошнить, появляется чувство страха и беспокойства. Может возникнуть рвота, понос и боли в животе.
Иногда возникает чувство стеснения в глотке, горле и груди, приступ удушья, кашля и другие дыхательные нарушения, больной может потерять сознание. При развитии серьёзных нарушений сердце начинает биться чаще, артериальное давление падает.
В тяжёлых случаях возникает анафилактический шок — крайняя стадия анафилаксии. Давление опускается ниже критической отметки — 70/40 мм рт. ст. Серьёзные нарушения приводят к остановке дыхания и кровообращения, часто с летальным исходом. Спасти жизнь может только вовремя оказанная помощь [8] .
Симптомы анафилаксии у детей
Признаки анафилаксии у детей разнообразны. Часто возникает крапивница, зуд кожи, отёк лица, языка и гортани , возможна многократная рвота. Ребёнку становится трудно глотать, он шумно дышит, изо рта течёт слюна. Может возникать одышка или кашель с сухими свистящими хрипами. Иногда меняется поведение: ребёнок начинает плакать, становится вялым, заторможенным или, наоборот, раздражительным, перестаёт играть, тянется к родителям. Возможна потеря сознания.
Патогенез анафилаксии
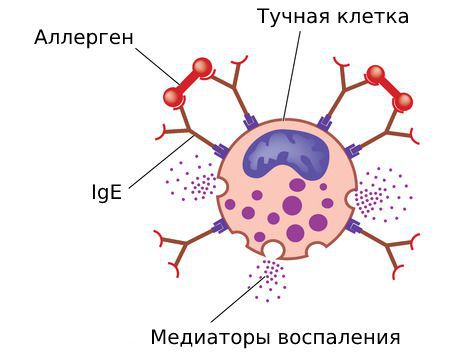
В основе анафилаксии лежит реакция гиперчувствительности 1-го типа. Она называется анафилактической , или иммуноглобулин-Е зависимой реакцией.
Всё начинается с первого контакта организма с аллергеном. Такое «знакомство» называется сенсибилизацией. В этот период образуются антитела — иммуноглобулины Е, или IgE. Они прикрепляются к тучным клеткам. Симптомы аллергии при этом не возникают, поэтому никто не замечает этот период и даже не догадывается, что в организме появились антитела.
Сенсибилизация может случиться при контакте со «скрытыми» аллергенами, например со «следами» яйца или арахиса в домашней пыли. В этом случае п ервая «встреча» с аллергеном может произойти дома, пока ребёнок играет на ковре. Но сенсибилизация возможна и на свежем воздухе [32] .
На повторный контакт с раздражителем сенсибилизированный организм реагирует выбросом медиаторов воспаления: гистамина, лейкотриенов, триптазы, простагландинов, цитокинов и др. Они высвобождаются при связывании антител и частиц аллергена с рецепторами тучных клеток и базофилов.
На выброс медиаторов воспаления организм реагирует следующим образом:
- При выделении гистамина возникает заложенность носа и отёк Квинке, дыхание становится шумным.
- При выбросе гистамина и лейкотриенов расширяются сосуды, повышается проницаемость их стенок, снижается артериальное давление, учащается сердцебиение, человек может потерять сознание.
- При высвобождении триптазы и простагландинов утолщается стенка дыхательных путей и возникает спазм бронхов, который приводит к свистящему дыханию, кашлю и/или одышке с затруднённым выдохом.
- Желудочно-кишечная система реагирует на медиаторы воспаления тошнотой, рвотой, болью в животе и диареей.
- Реакция кожи включает покраснение, зуд и крапивницу [9] .
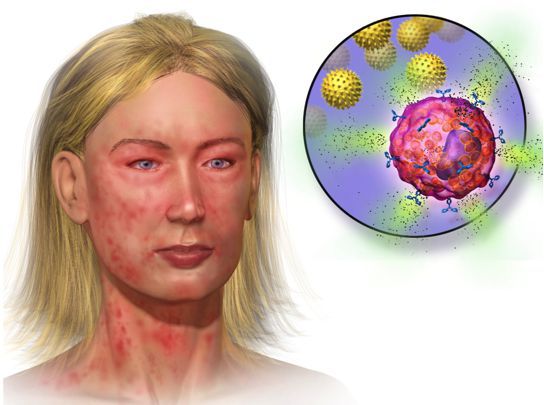
Иногда развитие анафилаксии не связано с IgE. Такую реакцию называют анафилактоидной, или псевдоаллергической . Медиаторы воспаления при псевдоаллергии выбрасываются за счёт прямой активации некоторыми веществами, например соединениями йода, действием холода или физической нагрузки [5] .
Несмотря на разный механизм развития этих реакций, тучные клетки и базофилы выделяют одни и те же активные вещества, поэтому симптомы и принципы лечения практически не отличаются. Единственная разница заключается в том, что симптомы псевдоаллергии могут возникнуть сразу после первого контакта с аллергеном, а признаки анафилаксии — только после повторного контакта. Спрогнозировать развитие этих реакций практически невозможно.
Анафилактический шок — наиболее тяжёлое проявление анафилаксии. При его развитии увеличивается св ёртываемость крови, её ток резко замедляется. Из-за активации тромбоцитов в капиллярах образуются микротромбы, которые нарушают микроциркуляцию. На фоне таких изменений начинают страдать внутренние органы: лёгкие, сердце, почки, эндокринные железы и нервная система. Нарушение их работы может стать причиной смерти.
Классификация и стадии развития анафилаксии
В зависимости от преобладающих симптомов выделяют пять вариантов анафилаксии:
- типичный вариант — помимо нарушений кровообращения поражается кожа и слизистые, возникает крапивница, отёк Квинке и бронхос пазм (кашель и свистящее, затруднённое дыхание);
- гемодинамический вариант — на первый план выступает нарушенное кровообращение (или становится единственным проявлением анафилаксии), сопровождается гипотонией, учащённым сердцебиением и сильными болями в области сердца;
- асфиктический вариант — преобладают признаки острой дыхательной недостаточности, такие как кашель, осиплость голоса, удушье и цианоз (синюшная окраска кожи);
- абдоминальный вариант — сочетается со вторым и третьим вариантом анафилаксии, из-за поражения органов брюшной полости на первый план выходят боли в животе, тошнота, рвота и понос;
- церебральный вариант — сочетается со вторым и третьим вариантом анафилаксии, преобладают нарушения центральной нервной системы: судороги, возбуждение или обморок, головокружение, чувство приближающейся смерти.
По характеру течения анафилаксию разделяют на пять форм:
- Злокачественная форма — начинается остро с быстрого падения артериального давления, нарушения сознания, бронхоспазма, усиления одышки и чувства нехватки воздуха. Не чувствительна к интенсивной терапии, быстро прогрессирует до развития тяжёлого отёка лёгких, стойкого снижения давления и глубокой комы, часто с летальным исходом.
- Острая доброкачественная форма — сопровождается умеренным нарушением тонуса сосудов и симптомами дыхательной недостаточности. При своевременном адекватном лечении полностью купируется.
- Затяжная форма — симптомы анафилаксии не такие острые, как при первой реакции, они сохраняются в течение 1–72 часов. Отличается плох им ответом на лечение, нередко приводит к развитию осложнений: пневмонии , гепатиту и энцефалиту.
- Рецидивирующая форма — после устранения симптомов анафилактический шок возникает ещё раз. Иногда становится более тяжёлым и острым, чем предыдущий.
- Абортивная форма — наиболее благоприятное течение анафилаксии. Кровообращение нарушается минимально. Признаки аллергии быстро проходят [11] .
По интенсивности симптомов выделяют четыре степени тяжести анафилаксии:
- I степень : артериальное давление снижается на 30 – 40 мм рт. ст. Сознание не нарушено. Больной становится вялым или возбуждённым, возникает страх смерти, чувство жара, шум в ушах, головная боль и сжимающая боль за грудиной. Кожа краснеет, иногда появляется крапивница, отёк Квинке, насморк, аллергический конъюнктивит , кашель и пр.
- II степень : артериальное давление падает ниже 90 – 60/40 мм рт. ст. Появившиеся до этого симптомы прогрессируют.
- III степень — анафилактический шок : пациент теряет сознание, давление падает до 60 – 40/0 мм рт. ст. Нередко возникают судороги, проступает холодный липкий пот, губы синеют, зрачки расширяются. Сердце бьётся тихо, в неправильном ритме, пульс нитевидный.
- IV степень : не получается определить давление. Сердце останавливается, человек перестаёт дышать. Требуется сердечно-лёгочная реанимация.
Осложнения анафилаксии
Иногда лёгкие симптомы анафилаксии прогрессируют, приводя к тяжёлым необратимым последствиям, вплоть до летального исхода. Смерть, как правило, наступает из-за несвоевременного введения адреналина , тяжёлых респираторных и сердечно-сосудистых осложнений, например:
- выраженной обструкции — сильного спазма бронхов, который сопровождается дыхательной недостаточностью;
- сосудистого коллапса — резкого снижения артериального давления из-за потери сосудистого тонуса и уменьшения объёма циркулирующей крови [12] .
Диагностика анафилаксии
Наиболее важным инструментом в диагностике анафилаксии и определении её причины является тщательный опрос пациента и его семьи. Обычно доктор задаёт ряд вопросов:
- Есть ли у пациента и его родственников аллергические заболевания, например ринит или бронхиальная астма?
- Возникала ли раньше анафилаксия или другие аллергические реакции?
- Контактировал ли пациент с возможными причинно-значимыми аллергенами за несколько часов до развития реакции, например с пищей, лекарствами, латексом или ядом насекомых?
- Где и когда возникла анафилаксия: в помещении или на улице, днём или ночью?
- Сколько длилась реакция?
- Чем лечили анафилаксию, как быстро подействовало лекарство? Повторились ли симптомы после купирования?
- Была ли недавно лихорадка на фоне инфекции или другого заболевания?
Читайте также: Крыса с красными глазами почему
Чтобы обнаружить «скрытый» аллерген, стоит внимательно изучить все этикетки продуктов и препаратов, которые принимал пациент.
Заподозрить анафилаксию можно по одному из трёх общепринятых мировых критериев диагностики анафилаксии. К ним относят:
- Реакцию в виде отёка губ, языка и гортани, сыпи и зуда, которая развивается меньше чем за два часа и сопровождается:
- либо респираторными симптомами — ощущением нехватки воздуха, кашлем с хрипами, шумным дыханием;
- либо признаками гипотонии — нарушением сознания, бледностью кожи, брадикардией .
- Быстрое развитие реакции с появлением не менее двух симптомов:
- поражением кожи или слизистой оболочки;
- дыхательными нарушениями;
- признаками снижения артериального давления;
- повторяющейся рвоты и спастических болей в животе.
- Быстрое падение артериального давления после контакта с известным аллергеном: верхнее (систолическое) давление снижается больше чем на 30 % [7] .
У взрослых артериальное давление обычно опускается ниже 90 мм рт. ст. У детей младше 10 лет показатели гипотонии зависят от возраста [13] .
Лабораторное обследование направленно на поиск причинно-значимого аллергена. Оно включает:
- и ммуноферментный анализ (ИФА ) — выявление специфических иммуноглобулинов IgE к возможным аллергенам или их компонентам , например к пище, лекарствам или яду насекомых [14] ;
- кожное аллергологическое тестирование;
- анализ крови на С3, С4 компоненты комплемента — чаще проводится при изолированных отёках, чем при анафилаксии;
- определение уровня метилгистамина в моче — альтернативный метод, малодоступен;
- исследование уровня триптазы в крови в первые часы развития реакции.
Уровень триптазы при анафилаксии повышен. Но полагаться на один образец результатов обследования нельзя, поэтому показатели этого фермента определяют дважды:
- во время приступа (максимум до 3 часов после) [11] ;
- в здоровом состоянии, но не раньше чем через два дня после купирования приступа (базовый уровень).
В рутинной практике такое исследование практически не применяется из-за относительно высокой стоимости и низкой доступности в большинстве стационаров, принимающих экстренных больных.
Оптимальным методом диагностики остаются кожные пробы. При кожном аллерготестировании могут возникнуть системные реакции, требующие экстренной помощи. Поэтому данные тесты должны проводиться с большой осторожностью, а при тестировании с ядами насекомых и некоторыми лекарствами — только в условиях стационара.
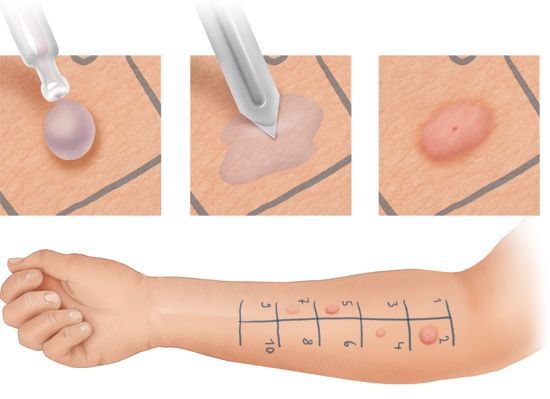
Наиболее современным тестом является аллергочип ISAC. Он помогает определить уровень специфических IgE к 112 различным аллергенам и их компонентам (за исключением лекарственных препаратов) . Тест состоит из различных аллергокомпонентов , но некоторые из них не встречаются в регионах России . Специальной подготовки для тестирования не требуется. Для выявления специфических иммуноглобулинов достаточно сдать кровь.
По стоимости кожная проба на один аллерген может оказаться дороже, чем при аллергодиагностике ISAC. Но так как аллергочип включает в себя 112 аллергенов, итоговая цена будет дороже, чем у кожной аллергопробы.
Анафилаксию и анафилактический шок следует отличать от других состояний:
- острого приступа бронхиальной астмы — обычно развивается в течение нескольких дней, кожные симптомы отсутствуют, артериальное давление в пределах нормы или повышено;
- обморока — кожных и респираторных симптомов нет, иногда наблюдается брадикардия;
- ангиоотёка — при этом состоянии введённый глюкокортикостероид мало эффективен или вовсе не помогает ;
- других видов шока — травматического (после травмы), постгеморрагического (после кровопотери), септического (на фоне тяжёлой инфекции).
Лечение анафилаксии
При подозрении на анафилаксию пациента нужно как можно скорее госпитализировать в стационар с отделением реанимации и интенсивной терапии.
Первая помощь при анафилаксии
Тот, кто оказывает неотложную помощь, должен зафиксировать:
- когда начался приступ;
- как долго он длится;
- как меняется состояние пациента;
- какие лекарства давали пациенту, чтобы купировать симптомы.
- Как можно скорее прекратить контакт пациента с предполагаемым аллергеном.
- Вызвать скорую помощь.
- Пока скорая в пути, в мышцу бедра с внешней стороны ввести раствор эпинефрина ( адреналина ), желательно не позже трёх минут от начала приступа. Доза зависит от веса пациента: 0,1 мл на 10 кг массы тела. Максимальная разовая доза адреналина для взрослых — 0,5 мл, для детей — 0,3 мл [11] .
Больше трети пациентов требуется несколько введений эпинефрина. Укол повторяют через 5–15 минут [16] . Ввести препарат можно с помощью одноразового шприца-ручки, который используют в Европе, но в России такие шприцы с адреналином не зарегистрированы.
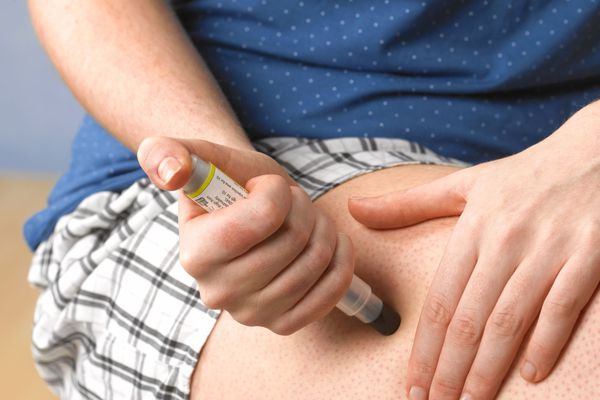
Если вводить эпинефрин обычным шприцем, его обязательно нужно развести :
- согласно Российским клиническим рекомендациям, 1 мл эпинефрина разводят в 10 мл 0,9 % раствора хлорида натрия, препарат вводят порциями в течение 5 – 10 минут [11] ;
- согласно Европейским рекомендациям, ту же дозу эпинефрина разводят в 100 мл 5 % раствора глюкозы, скорость введения — 12 – 60 мл/ч [7] .
После введения эпинефрина нужно уложить больного на спину, ноги приподнять выше головы под углом 45°, беременную пациентку уложить на левый бок. Важно оставаться в этом положении, чтобы поддерживать стабильность кровообращения. При преждевременном переходе в сидячее или вертикальное положение человек может умереть [31] .

Важно следить за артериальным давлением пациента, его пул ьсом и дыханием . У взрослых и детей старше 10 лет давление не должно опускаться ниже 100 мм рт. ст., у детей младше 10 лет — ниже 90 мм рт. ст. Пульс должен быть не реже 60 ударов в минуту. При остановке сердца и дыхания нужно немедленно начать сердечно-лёгочную реанимацию. При затруднённом дыхании врач подаёт кислород.
Также нужно наладить венозный доступ или сохранить его при внутривенном введении лекарства, вызвавшего анафилактический шок. Для этого назначают раствор Рингера или физиологический раствор хлорида натрия. Также внутривенно вводят глюкокортикостероид: метилпреднизолон или гидрокортизон.
При выраженных кожных реакциях можно дать больному антигистаминный препарат, например цетиризин: детям с 6 месяцев — 5 мг, взрослым и детям старше 6 лет — 10 мг. Подобные препараты не могут остановить развитие анафилаксии, но они устраняют кожный зуд и уменьшают отёк слизистой.
При бронхиальной обструкции или астме используют бронхолитик, например сальбутамол или беродуал. Его вводят через небулайзер, дозированный аэрозольный или порошковый ингалятор [17] .
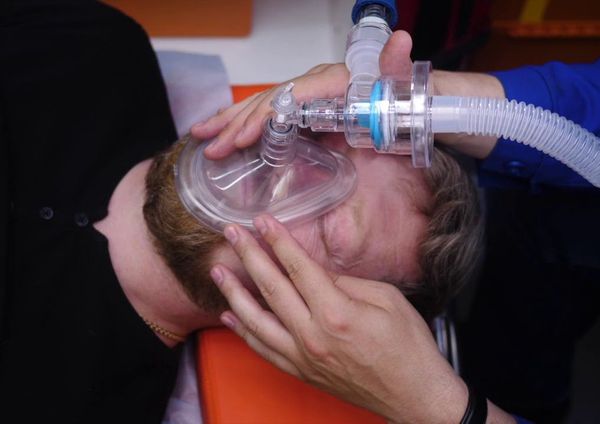
Предсказать дальнейшее течение анафилаксии после купирования аллергической реакции невозможно. В течение месяца работа внутренних органов может быть нарушена, поэтому пациенты должны наблюдаться у врача амбулаторно [15] .
Прогноз. Профилактика
Прогноз при анафилаксии всегда серьёзен, всё зависит от рациональности и своевременности лечения. Но даже при правильно оказанной медицинской помощи человек может умереть [18] .
- аллергические заболевания, например бронхиальная астма, экзема и аллергический ринит;
- системный мастоцитоз;
- приём наркотиков;
- сердечно-сосудистые заболевания;
- лечение ингибиторами АПФ;
- предшествующий случай системной реакции.
Чтобы повысить шанс благоприятного исхода, пациента учат распознавать ранние признаки надвигающейся анафилаксии [19] . Больному следует узнать контакты своего лечащего аллерголога и скорой помощи, чтобы экстренно обратиться при появлении первых симптомов анафилаксии.
Пациенту с анафилаксией следует приобрести 0,1 % раствор эпинефрина в ампулах. Как правило, его хранят дома в холодильнике при +4 °С и берут с собой при необходимости. Рекомендуется носить медицинский браслет или карточку, где указано аллергическое заболевание, причинные аллергены и план оказания первой медицинской помощи.

В процедурных кабинетах, стоматологиях, роддомах и учреждениях, где проводят вакцинацию, тесты на аллергию или рентгеноконтрастные исследования, должен быть противошоковый набор. После прививки или введения препарата рекомендуется 30 минут находиться под наблюдением врача.
Если анафилаксия была вызвана введением рентгеноконтрастного вещества, в следующий раз таким пациентам рекомендуется применять новые, современные гипоосмолярные средства. Для подготовки к медицинским процедурам или оперативному лечению можно использовать глюкокортикостероиды и антигистаминные препараты [12] .
- Свежие записи
- Как определить пол хомяка Джунгарика у маленьких
- Как сделать лабиринт для хомяка своими руками
- Как ухаживать за хомяком в домашних условиях
- Что должно быть у хомяка в клетке
- Что делать если укусил хомяк до крови
- Кролики
- Крыса
- Летучая мышь
- Морская свинка
- Хомяки
- Шиншилла
- Ящерица
